Миофасциальный и абдоминальный компартмент синдром: что это такое, лечение
Многие интересуются: «Компартмент-синдром – что это такое?» Данная патология может отмечаться во всех участках, где мышцы находятся в окружении прочной фасции — это область ягодиц, бедра, плеча, поясницы и спины.
Компартмент-синдром – это совокупность изменений, спровоцированных повышением давления в ограниченной области организма. В зависимости от того, чем было спровоцировано повышение давления внутри тканей, принято выделять острую или хроническую форму заболевания.
Содержание
- Причины развития патологии
- Хроническая форма синдрома
- Патофизиологическая основа
- Симптоматика
- Основные формы компартмент-синдрома
- Способ измерения давления внутри тканей
- Классификация миофасциальной формы
- Дифференциация диагноза
- Поражение мышц предплечья
- Поражение мышц голени
- Абдоминальная форма
- Как проявляется абдоминальный компартмент-синдром?
- Способы измерения давления в области брюшины
- Терапия при абдоминальном синдроме
- Основные мероприятия при консервативном лечении
- Что такое декомпрессионная фасциотомия?
- Показания к профилактической фасциотомии
- Проведение лечебной фасциотомии
- Предостережение
- Декомпрессионная фасциотомия в области предплечья
- Техника проведения фасциотомии на кисти
- Проведение фасциотомии на голени
- Техника проведения операции на стопе
- Прогноз заболевания
- Абдоминальный компартмент-синдром
- Абдоминальный компартмент-синдром
- Причины абдоминального компартмент-синдрома
- Классификация
- Симптомы абдоминального компартмент-синдрома
- Осложнения
- Диагностика
- Лечение абдоминального компартмент-синдрома
- Прогноз и профилактика
- Синдром абдоминального компартмента
- Компартмент-синдром: лечение
- Причины компартмент-синдрома
- Патофизиология
- Клиническое обследование
- Фасциотомия верхней конечности
- Компартмент-синдром нижней конечности
Причины развития патологии
В качестве самых распространенных причин развития недуга выступают:
- перелом;
- обширность нарушения мягких тканей;
- нарушение целостности сосудов;
- компрессия конечности при позиционном сдавливании;
- неправильно наложенная гипсовая повязка;
- ожог;
- длительные травмирующие операции.
В медицине упоминаются случаи введения в вену или артерию жидкостей под давлением, а также укусы ядовитых змей.
Высокая опасность развития патологии существует и при введении препаратов, разжижающих кровь, и вообще при нарушении свертываемости крови. Не исключены и ятрогенные причины, невнимательное отношение к пациентам, находящимся без сознания.
Хроническая форма синдрома
Компартмент-синдром принимает хронический характер в случае длительно повторяющихся физических нагрузок. Он также связан с повышением давления в тканях в области голени. Интенсивные физические нагрузки, которые превышают пределы допустимой границы, провоцируют увеличение объема мышц до 20 %, что вызывает сдавливание в соответствующем сегменте. Компартмент-синдром зачастую диагностируется у профессиональных бегунов.
Патофизиологическая основа
Патофизиология синдрома обусловлена местным гомеостазом тканей под воздействием травм, повышенного давления внутри тканей и футлярах мышц, снижения кровотока в капиллярах, нарушения венозного оттока крови, а затем и артериального притока. В конечном счете развивается некроз тканей за счет недостатка кислорода.
Симптоматика
Симптомы компартмент-синдрома, протекающего в острой форме, выражаются в быстро нарастающей отечности, которая определяется при пальпации (устанавливается степень плотности пораженного участка). Также появляются пузыри, отмечаются болевые ощущения при пассивном движении мышцы (сгибание и разгибание стопы), теряется чувствительность.
Следует отметить, что самым ярким признаком такой патологии, как компартмент-синдром, является боль, уровень которой свидетельствует об интенсивности повреждения. Зачастую купировать ее не удается даже после введения обезболивающих наркотических средств.
Этот симптом характерен и для газовой гангрены.
Основные формы компартмент-синдрома
Компартмент-синдром может протекать в двух формах: абдоминальной и миофасциальной (местный синдром ишемии на фоне повышения давления).
Миофасциальную форму характеризует сокращение перфузии мыщц, ишемия, некроз и развитие контрактуры. Причины повышения уровня пидфасциального давления кроются в посттравматической гематоме, отеке воспалительного характера, позиционном сжатии, прогрессирующей опухоли.
Миофасциальный компартмент-синдром диагностируется благодаря физикальному обследованию.
Учитываются следующие показатели:
- время, прошедшее после получения травмы до поступления в клинику;
- время с момента появления отечности;
- скорость увеличения отечности (в течение 6-12 часов после получения травмы);
- срок наложения жгута и профилактика ишемии (снятие жгута на непродолжительное время).
Боли носят глубокий пульсирующий характер. Они отличаются большей интенсивностью, нежели при обычном повреждении, не купируются иммобилизацией поврежденной области и анальгетиками в общепринятых дозах.
Боли появляются при пассивном растяжении мышцы, подвергшейся повреждению. При этом меняется положение пальцев.
Способ измерения давления внутри тканей
Как выявляется компартмент-синдром? Диагностика патологии проводится посредством метода Whiteside (1975), позволяющего измерить внутритканевое давление.
Он предполагает использование:
- системы, включающей ртутный манометр;
- трехходового крана;
- иглы для инъекций, диаметр которой составляет не менее 1 мм;
- системы трубок;
- шприца объемом 20 мл.
Классификация миофасциальной формы
- Легкое поражение – дистальный сегмент конечности при ощупывании теплый. На магистральных артериях отмечается сохранность пульса. Показатель подфасциального давления на 40 мм рт. ст. ниже диастолического.
- Среднее поражение – кожа на поврежденном участке конечности имеет более низкую температуру, чем на здоровом. Отмечается гиперестезия или анестезия пальцев конечности. Пульс прощупывается слабо. Подфасциальное давление одинаково с дистолическим.
- Тяжелое поражение – пульс магистральных артерий не прощупывается. Отмечается анестезия пальцев. Подфасциальное давление выше диастолического.
Дифференциация диагноза
Компартмент-синдром следует отличать от повреждения магистральных сосудов, наличия тромбоза артерий, повреждения стволов нервов от клостридиального и неклостридиального миозита.
Дифференцированную диагностику следует проводить в соответствии с рядом критериев:
- наличие пульсации;
- отечность;
- отсутствие чувствительности в конечности;
- интоксикация крови;
- повышение уровня лейкоцитов;
- показатель пидфасциального давления.
Поражение мышц предплечья
Мышцы в области предплечья разделены посредством фасций на три костно-фасциальных футляра: латеральный в области лучевой мышцы, передний (мышцы отвечают за сгибание пальцев) и задний (мышцы участвуют в разгибании пальцев).
Если пациент не может разгибать пальцы, то устанавливается такой диагноз, как передний компартамент-синдром предплечья. Если пациент не может согнуть пальцы, то поражен задний футляр.
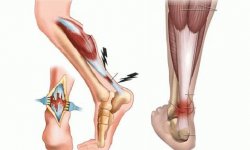
Поражение мышц голени
Мышцы голени разделены посредством фасций на четыре костно-фасциальных футляра:
- латеральный (малоберцовые мышцы);
- передний (отвечает за разгибание стопы);
- задний (поверхностная камбаловидная мышца);
- задний глубокий (отвечает за сгибание).
Если пациент не в состоянии согнуть стопу и пальцы, а попытка подобного действия вызывает у него острую боль, то можно говорить о наличии переднего компартмент-синдрома, а если не может разогнуть пальцы, то это задний вид.
Абдоминальная форма
Нормальный показатель давления в области брюшной полости зависит от массы тела и равен примерно нулю. Живот является резервуаром для жидкости, в котором давление на поверхности и во всех областях одинаково. Внутрибрюшное давление может быть измерено в любом отделе живота.
Каковы факторы риска развития синдрома абдоминальной гипертензии? Основной причиной выступает парез кишечника, многочисленные травмы, срочная лапаротомия у больного, который получает интенсивную инфузионную терапию. Это приводит к увеличению объема жидкости в области живота.
У множества пациентов после хирургического вмешательства в области живота показатель давления в его полости повышается на 3-13 мм рт. ст. без каких-либо клинических признаков
При абдоминопластике давление внутри живота становится выше на 15 мм рт. ст., что провоцирует развитие абдоминального компартмент-синдрома.
При показателе 25 мм рт. ст. и более отмечается сбой в кровотоке по крупным сосудам в области брюшины, что приводит к почечной недостаточности и расстройству работы сердца и сосудов.
Давление в области живота выше 35 мм рт. ст. может спровоцировать полную остановку сердца.
Как проявляется абдоминальный компартмент-синдром?
Компартмент-синдром живота проявляется в поверхностном затрудненном дыхании и понижении сердечного выброса. Также отмечается наличие диуреза, сатурации крови.
В медицине выделяется четыре вида гипертензии в области брюшины:
- 1-я степень — показатель давления 12-15 мм рт. ст.
- 2-я степень- показатель давления 16-20 мм рт. ст.
- 3-я степень – показатель давления 21-35 мм рт. ст.
- 4-я степень — показатель давления выше 35 мм рт. ст.
Способы измерения давления в области брюшины
Терапия при абдоминальном синдроме
Как купируется компартмент-синдром? Лечение предполагает коррекцию или устранение причин (снятие компрессионного белья, высокое положение изголовья кровати, успокоительные средства). Проводится оксигенотерапия, при которой применяется назогастральный зонд.
Для предотвращения декомпенсации гемодинамики восстанавливается насыщение крови кислородом и оптимизируется коагуляция. Также показан мониторинг давления внутри брюшины и других функций.
Компартмент-синдром в абдоминальной хирургии устраняется посредством декомпрессионной лапаростомии. Осуществляется катетеризации мочевого пузыря для увеличения объема брюшины.
Основные мероприятия при консервативном лечении
При консервативном лечении проводятся следующие мероприятия:
- устраняется сдавливание пораженной области (снятие повязок, гипсовой лангеты, ослабление вытяжения скелета, расположение пораженной конечности на одном уровне с сердцем, что препятствует развитию ишемии);
- оптимизируется кровообращение, устраняются спазмы в области сосудов и повышенная коагуляция;
- улучшаются реологические показатели крови;
- применяются обезболивающие средства (анальгетики на основе наркотических веществ, а также средств ненаркотической природы);
- снимается отечность;
- купируется ацидоз.
Если консервативное лечение не приносит ожидаемых результатов, отмечается уровень подфасциального давления выше критической отметки, наблюдается тонус и отечность мышц, то показано оперативное вмешательство (применение декомпрессионной фасциотомии). Оно может носить лечебный и профилактический характер.
Что такое декомпрессионная фасциотомия?
Декомпрессионная фасциотомия — это хирургическое вмешательство, направленное на предупреждение и купирования компартмент-синдрома. К операции прибегают при повреждении артерии и вен плеча. Также ее посредством устраняется компартмент-синдром медиального компонента локтевого сустава, последствия ранения ямки локтя и артерий и вен под коленом. Фасциотомия по большей части проводится на нижних конечностях.
Показания к профилактической фасциотомии
К основным показаниям следует отнести:
- наличие венозной недостаточности;
- повреждение артерии под коленом;
- неудачно завершившуюся реконструкцию артерий;
- позднее проведение реконструкции артерий;
- выраженную отечность мягких тканей конечности.
Проведение лечебной фасциотомии
Операцию проводят пациентам с ярко выраженным субфасциальным давлением, выявленном при исследовании. Показатель выше 30 мм рт. ст. относят к разряду патологических.
Повышение субфасциального давления является абсолютным показателем для проведения лечебной операции.
Основными индикаторами для подобного хирургического вмешательства служат следующие симптомы:
- наличие парестезий;
- болевые ощущения при пассивных движениях конечности;
- наличие паралича при сохранности нерва;
- снижение периферического пульса.
Предостережение
Не следует проводить такую операцию в области бедра или плеча. «Маннитол» и антибиотики назначаются только на усмотрение врача.
Фасциотомия – операция, которая может вызвать и осложнения (инфицирование, боль хронического характера, наличие парестезий, отечности, остеомиелита). Следует отметить, что они появляются нечасто, но вероятность все же существует. Поэтому перед вмешательством требуется внимательное обследование пациента.
Декомпрессионная фасциотомия в области предплечья
Хирургическое вмешательство для устранения такой патологии, как компартмент-синдром предплечья, предполагает применение местного обезболивания. Разрез осуществляется от надмыщелке до области запястья. Фасция вскрывается над сгибающей мышцей в области локтя. Она смещается медиально. Поверхностная мышца, отвечающая за сгибание, смещается латерально. Фасция рассекается над глубоким сгибателем. Фасция каждой мышцы вскрывается продольным разрезом.
В случае необходимости волярный разрез дополняется дорзальным. Живая мышца тотчас набухает. Наблюдается ее ответная гиперемия.
Нежизнеспособная мышца (как правило, это сгибатель, расположенный в глубине) окрашена в желтый цвет, что характерно для некроза. Фасция не ушивается. Кожная рана ушивается без натяжения. Если осуществление такой манипуляции невозможно, то кожную рану оставляют в открытом виде под повязкой.
Для перевязок применяются антисептические средства или сорбенты. В дальнейшем используются водно-эмульсионные мази.
Вторичные швы накладывают через пять дней после оперативного вмешательства. Иногда рана остается в открытом состоянии на протяжении месяца. В некоторых случаях для закрытия раны применяют дополнительные послабляющие надрезы или разные виды пластической хирургии.
Техника проведения фасциотомии на кисти
Операция предполагает совершение продольного разреза в районе тенора первой пястной кости. Такой разрез осуществляется параллельно пятой запястной кости. При этом не пересекается проекция локтевого нерва. Декомпрессия межкостных мышц выполняется из отдельных разрезов на тыльной части кисти.
Проведение фасциотомии на голени
Компартмент-синдром голени устраняется путем оперативного вмешательства с применением местного обезболивания.
Если пациенту трудно согнуть стопу и пальцы ввиду острой боли, то можно судить о наличии переднего компартмент-синдрома. Если же он не может разогнуть голень, то это задний компартмент-синдром голени.
Чтобы раскрыть все футляры, прибегают к двум или трем продольным разрезам на голени, длина которых составляет 15 см. При надобности разрез фасции может обладать Z-образной формой.
Если кровообращение в стопе не наладилось через несколько минут, то медиальный надрез углубляется, и посредством ножниц вскрывается футляр, расположенный сзади. Разрез данной фасции не выполняется скальпелем, так как можно повредить заднюю большеберцовую артерию и большеберцовый нерв.
Разрез фасции остается в раскрытом состоянии. Если возможно, то рана на коже ушивается без натяжения. Если зашивание невозможно, то рана остается открытой под повязкой. Вторичные швы, как правило, накладываются через 5 дней.
Техника проведения операции на стопе
Такая операция предполагает наличие четырех доступов. Два дорсальных разреза делают вдоль 2-й и 4-й плюсневых костей, через которые открываются четыре промежутка между костями и центральным футляром в стопе. Еще пара разрезов делается латерально и медиально. Они открывают футляры.
Операция, проведенная до некроза тканей мышцы, обладает высокой степенью эффективности. На третьи сутки после декомпрессии падает отечность, и становится возможным ушивание раны. Если при декомпрессии был выявлен некроз мышечной ткани, то показано удаление мертвого участка. Окончательная компрессия в этом случае откладывается на неделю.
Прогноз заболевания
Прогноз заболевания находится в прямой зависимости от своевременно проведенной терапии и полноценного выполнения хирургического вмешательства. Если боль купируется, появляются расстройства неврологического характера, то это, как правило, свидетельствует о необратимости патологических изменений. Дальнейшее осуществление некрэктомий и других процедур не в состоянии спасти конечность, показана ее ампутация. Чтобы не доводить ситуацию до крайности, рекомендуется своевременно выполнять все мероприятия, которые направлены на предотвращение развития компармент-синдрома.
Абдоминальный компартмент-синдром
Абдоминальный компартмент-синдром – комплекс патологических изменений, которые возникают на фоне стойкого повышения внутрибрюшного давления (ВБД) и вызывают развитие полиорганной недостаточности. Наблюдается после операций, при тяжелых повреждениях и заболеваниях органов брюшной полости, забрюшинного пространства, реже – при экстраабдоминальной патологии. Проявляется сердечной, почечной, дыхательной недостаточностью, нарушениями работы печени и ЖКТ. Основу ранней диагностики составляют повторные измерения ВБД, дополнительно используются данные инструментальных и лабораторных исследований. Лечение – срочная оперативная декомпрессия, инфузионная терапия, ИВЛ.
Абдоминальный компартмент-синдром
Абдоминальный компартмент-синдром (АКС) – грозное осложнение, встречающееся при тяжелых заболеваниях, травматических повреждениях и хирургических вмешательствах. По разным данным, диагностируется у 2-30% больных, прооперированных по поводу травм живота. Среди пациентов, находящихся на момент поступления в критическом состоянии и нуждающихся в проведении реанимационных мероприятий, значимое повышение внутрибрюшного давления обнаруживается более чем в 50% случаев, клинические признаки АКС выявляются примерно в 4% случаев. Первые сообщения об отрицательном влиянии увеличенного интраабдоминального давления на состояние больных появились в конце XIX века, но патогенез АКС и значение синдрома как причины смертности были установлены только в 80-х годах прошлого века. Без лечения летальность составляет 100%.
Причины абдоминального компартмент-синдрома
Брюшная полость представляет собой замкнутое пространство, ограниченное костными и мягкотканными структурами. В норме давление в ней близко к нулю. При ожирении и в период беременности данный показатель повышается, однако из-за медленного развития изменений организм больного постепенно приспосабливается к этому состоянию. При быстром увеличении ВБД организм пациента не успевает адаптироваться к изменениям, что влечет за собой нарушения деятельности различных органов. Вероятность формирования АКС возрастает при наличии следующих факторов:
- Уменьшение растяжимости брюшной стенки. Обнаруживается при обширных грубых рубцах, интенсивных абдоминальных болях, мышечном спазме, после пластики крупных грыж, при плевропневмонии, в период проведения ИВЛ, особенно – на фоне некорректных настроек параметров искусственного дыхания.
- Увеличение объема содержимого брюшной полости. Отмечается при крупных новообразованиях, кишечной непроходимости, больших гематомах в области забрюшинной клетчатки, аневризмах брюшной аорты.
- Скопление жидкости либо газа. Причиной скопления жидкости может стать перитонит, гемоперитонеум при травмах, асцит при опухолях, циррозе печени и других заболеваниях. Значимый пневмоперитонеум обычно возникает при торакоабдоминальных повреждениях с нарушением целостности легкого и диафрагмы. Определенную роль может играть нагнетание воздуха в брюшную полость при эндоскопических вмешательствах.
- Синдром капиллярной утечки. Характеризуется повышением проницаемости капилляров и выходом жидкости в ткани из сосудистого русла. Наблюдается при сепсисе, обширных ожогах, ацидозе, коагулопатии, переохлаждении, массивном переливании крови и кровезаменителей, растворов для внутривенных инфузий.
Разнородность провоцирующих факторов является причиной возникновения компартмент-синдрома при широком круге заболеваний и состояний, в том числе, не связанных с абдоминальной патологией. Наиболее частыми причинами АКС становятся тяжелые травмы живота, внутрибрюшные кровотечения различного генеза, пересадка печени, перитонит, острый деструктивный панкреатит, множественные переломы тазовых костей, обширные ожоги, инфузионная терапия шоковых состояний. Реже синдром наблюдается при кишечной непроходимости, после пластики грыжи, при проведении перитонеального диализа.
При повышении интраабдоминального давления нарушается кровоток в брюшной полости, это провоцирует повреждение слизистой желудка и кишечника вплоть до формирования участков некроза, прободения полого органа и развития перитонита. Расстройства кровообращения в сосудах печени становятся причиной омертвения более чем 10% гепатоцитов и соответствующих изменений печеночных проб. Страдает барьерная функция кишечника, что проявляется контактным, лимфогенным и гематогенным распространением бактериальных агентов. Увеличивается вероятность возникновения инфекционных осложнений. Сдавление прооперированных органов потенцирует несостоятельность анастомозов.
Диафрагма смещается кверху, это вызывает повышение давления в плевральной полости и расстройства воздухообмена. Возникает дыхательный, а в последующем – метаболический ацидоз. Формируется респираторный дистресс-синдром. Нарушается снабжение миокарда кислородом. Из-за сдавления крупных венозных стволов повышается центральное венозное давление, уменьшается венозный возврат к сердцу, развивается внутричерепная гипертензия, обусловленная затруднением оттока крови из головного мозга. Вследствие сдавления почек ухудшается кровообращение в почечной паренхиме, нарушается клубочковая фильтрация, образуются очаги некроза. Поражение почечной ткани провоцирует повышение содержания гормонов, участвующих в регуляции функции почек. У части больных наблюдается острая почечная недостаточность с олигурией или анурией.
Классификация
- Первичный. Провоцируется патологическими процессами в полости живота и забрюшинном пространстве. Обнаруживается при травмах, перитоните, панкреатите, разрыве аневризмы брюшной аорты, обширных абдоминальных операциях, крупных гематомах забрюшинной клетчатки.
- Вторичный. Формируется при экстраабдоминальных патологических процессах. Диагностируется при тяжелых ожогах, сепсисе, массивных инфузиях.
- Третичный. Характеризуется повторным возникновением симптоматики у больных, перенесших первичный либо вторичный варианты синдрома. Причиной обычно становится изменение факторов, влияющих на ВБД, например, ушивание лапаростомы. Показатели смертности выше, чем при других формах.
Симптомы абдоминального компартмент-синдрома
Клинические проявления патологии неспецифичны, включают нарушения со стороны разных органов и систем, свидетельствующие о развитии и прогрессировании полиорганной недостаточности. Данные о первых симптомах разнятся. Одни исследователи указывают, что синдром манифестирует напряжением брюшных мышц, увеличением объема живота, которые сочетаются с дыхательными расстройствами, уменьшением диуреза. Другие специалисты полагают, что дыхательные нарушения и олигурия опережают абдоминальную симптоматику.
Дыхание частое, поверхностное. Олигурия сменяется анурией. Отмечается учащение сердцебиения, снижение артериального давления при неизмененном либо повышенном ЦВД. Явления дыхательной, сердечной и почечной недостаточности быстро нарастают, при самостоятельном дыхании возникает необходимость перевода пациента на ИВЛ, требуется стимуляция диуреза, но использование диуретиков нередко не обеспечивает желаемого результата. При отсутствии декомпрессии наступает смерть от прогрессирующего нарушения деятельности жизненно важных органов.
Осложнения
Характерными осложнениями компартмент-синдрома, возникшего после хирургических вмешательств, являются несостоятельность швов и анастомозов, нагноение ран. Возрастает вероятность образования внутрибрюшных абсцессов, перитонита, сепсиса. После проведения декомпрессионной лапаротомии у 90% больных формируются грыжи и кишечные свищи, у 22% образуются множественные лигатурные свищи. Из-за нарушения функции легких повышается риск пневмонии. У некоторых пациентов с явлениями ОПН в отдаленном периоде развивается хроническая почечная недостаточность. Увеличивается продолжительность лечения основных заболеваний, отмечаются худшие функциональные исходы при травмах.
Диагностика
Из-за неспецифичности проявлений и других возможных причин полиорганной недостаточности диагностика данного состояния на основании клинических симптомов вызывает существенные затруднения. С учетом тяжести патологии и ее угрозы для жизни больного оптимальным вариантом считается периодическое профилактическое измерение ВБД у лиц с риском развития компартмент-синдрома. В случае наличия лапоростомы, дренирования брюшной полости, выполнения перитонеального диализа либо лапароскопии возможны прямые измерения показателя, но из-за сложности и инвазивности эти методы применяются редко.
В программу обследования также включают рентгенографию грудной клетки и ряд лабораторных исследований. На рентгенограммах отмечается подъем куполов диафрагмы. При анализе газов артериальной крови определяется острый дыхательный алкалоз. При лабораторном исследовании крови обнаруживается повышение уровня лактата, мочевины, креатинина, аланинаминотрансферазы, щелочной фосфатазы, снижение pH крови. В анализах мочи выявляется протеинурия, эритроцитурия, цилиндрурия.
Лечение абдоминального компартмент-синдрома
Основным методом лечения АКС считается хирургическая декомпрессия, но показания к вмешательству пока точно не определены. В клинической практике часто используется алгоритм, согласно которому при 1 и 2 степени интраабдоминальной гипертензии рекомендуется наблюдение и коррекция инфузионной терапии, при 3 – декомпрессивная лапаротомия на фоне интенсивной терапии, при 4 – неотложная оперативная декомпрессия и реанимационные мероприятия. При наличии асцита на начальном этапе возможно проведение пункции брюшной полости, лапароцентеза либо лапароскопии с последующим дренированием.
Хирургическую декомпрессию выполняют в условиях операционной или отделения интенсивной терапии. Применяют поперечный или срединный разрез. В дальнейшем осуществляют ведение методом «открытого живота». При нормализации ВБД, отсутствии отека внутренних органов и окружающих тканей рану ушивают на 1-8 сутки. В остальных случаях производят отсроченное закрытие лапаростомы. Для снижения риска развития грыж устанавливают сетчатые трансплантаты. Оперативные мероприятия осуществляют на фоне контроля жизненных показателей, ИВЛ, стимуляции диуреза, коррекции обменных расстройств, предупреждения сердечно-сосудистого коллапса вследствие снижения периферического сосудистого сопротивления, профилактики сердечных нарушений, обусловленных поступлением лактата и калия в кровоток после устранения ишемии.
Прогноз и профилактика
Прогноз при абдоминальном компартмент-синдроме определяется своевременностью проведения лечебных мероприятий. При оперативной декомпрессии в течение первых 6 часов после появления признаков АКС (до формирования развернутой картины полиорганной недостаточности) выживаемость составляет 80%. При поздних вмешательствах погибает 43-65% пациентов. При отсутствии мероприятий по декомпрессии летальность достигает 100%. Профилактика включает врачебную настороженность при поступлении больных с риском формирования АКС, регулярное измерение ВГД, адекватную респираторную поддержку, корректную инфузионную терапию. Некоторые авторы предлагают не накладывать швы на апоневроз при тяжелых травмах живота и других патологиях, провоцирующих АКС, однако эта мера не всегда оказывается эффективной.
Синдром абдоминального компартмента
А.А. Богданов FRCA, DEAA
Клинический случай: 45-летняя женщина поступила в госпиталь с симптомами непроходимости кишечника, тяжелой дегидратацией, нарушениями водно-электролитного обмена. Экстренная лапаротомия выявила спаечную непроходимость с некрозом петли кишечника. Произведена резекция тонкого кишечника с наложением анастомоза. Послеоперационное течение тяжелое. Перистальтика не восстанавливается. Нарастают явления почечной недостаточности, нарушения кислотно-щелочного баланса. Живот вздут, перистальтика отсутствует. На повторной операции найдены явления вялого перитонита без выраженных изменений в брюшной полости. Абодоминальный лаваж с ушиванием брюшной полости. В послеоперационном периоде нарастают явления почечной недостаточности, нестабильность гемодинамики. Больная переведена в отделение реанимации, где начата интенсивная терапия почечной недостаточности с включением ИВЛ, инфузии инотропов для стабилизации гемодинамики. Несмотря на увеличивающиеся дозы адреналина гемодинамика прождолжает оставаться нестабильной, нарастает ацидоз, для поддержания нормальных газов крови требуются все нарастающие значения давления при вентиляции и FiO2. Начата гемофильтрация для коррекции ацидоза. Эффект от гемофильтрации временный, после некоторого улучшения состояние больной продолжает ухудшаться. При этом живот остается резко вздутым с отсутствующей перистальтикой. После консилиума с хирургами установлен диагноз – синдром абоминального компартмента. Рана живота распущена и оставлена незакрытой. Другие параметры терапии решено оставить без изменения. Практически сразу улучшилась вентиляция – снизились значения давления на вдохе, появилась возможность постепенного снижения фракиции вдыхаемого кислорода. В течение 6 часов состояние больной значительно улучшилось. Снижена доза инотропной терапии ( в последующем инотопы отменены через 14 часов после того, как рана была распущена), в течение 8 часов наступило восстановление нормальных значений КЩС, начался диурез.
Наверное, вздутый живот у больного в послеоперационном периоде – состояние, знакомое каждому реаниматологу. Однако не так часто мы задумываемся, что вздутый живот – это еще и повышенное внутрибрюшное давление, оказывающее влияние на функционирование внутренних органов. В последнее время появилось несколько публикаций, обсуждающий эту проблему с различных точек зрения.
Интересно, что вредное влияние повышенного интраабдоминального давления на функции внутренних органов были описаны еще в первой половине 19 столетия. Только относительно недавно были признаны негативные эффекты его, а именно – развитие синдрома мультиорганной недостаточности с практически 100% летальностью при отсутствии лечения.
В норме ИАД является отражением внутриплеврального давления и равняется нулю или слегка отрицательно (ниже атмосферного). Небольшое повышение ИАД (3-15 мм рт ст) может наблюдаться при ИВЛ, в послеоперационном периоде, при ожирении. Компартмент-синдром (или синдром сдавления) возникает когда давление в закрытой брюшной полости повышается до уровня, прерывающего нормальное нормальное кровоснабжение органов брюшной полости. Порог такого давления варьирует в зависимости от степени волемии и комплайенса брюшной стенки. Умеренное повышение ИАД может быть компенсировано переливанием жидкостей. При достижении ИАД 25 мм рт ст и выше наступают нарушения кровотока по крупным внутрибрющным сосудам, что может вести к печеночно-почечной недостаточности, сердечно-сосудистой и дыхательной недостаточностям. Соответственно, своевременная диагностика и правильное лечение этого синдрома является залогом успешной терапии при таких состояниях.
Измерение ИАД
Существует несколько методов измерения ИАД, которые разделяют на прямые (при проведении лапароскопии) и непрямые, когда используется измерение давления в органах и анатомических структурах (бедренная вена, желудок, мочевой пузырь), отражающих изменение давления в брюшной полости. Наибольшее распространение получила методика с использованием измерения давления в мочевом пузыре. При внутрипузырном объеме порядка 50 – 100 мл стенки мочевого пузыря выполняют функцию пассивной мембраны, что позволяет измерять ИАД давление через мочевой катетер. Линейное соотношение между внутрипузырным давлением и ИАД сохраняется в диапазоне 5 – 70 мм рт ст.
Методика включает в себя введение 10 мл стерильного физраствора в пустой мочевой пузырь через обычный мочевой катетер. После этого дренажная трубка катетерной системы отсоединяется от емкости для сбора мочи и присоединяется к манометру либо трансдюсеру. Нулевой точкой принимается уровень лобкового симфиза. Некоторые авторы использовали модифицированный гастротонометр.
Частота встречаемости и факторы риска
Частота указанного синдрома в общехирургической практике еще детально не оценена, но совершенно ясно, что у некоторых категорий больных он встречается гораздо чаще. К таким больным относят тупую и проникающую травму брюшной полости, разрыв анесвризмы брюшной аорты, опухоли брюшной полости, панкреатит, массивный асцит, пересадка печени.
Таблица 1. Факторы риска развития синдрома абдоминальной гипертензии
Компартмент-синдром: лечение
Компартмент-синдром (синдром повышения давления в фасииально-мышечных футлярах).
Стойкое повышение давления внутри замкнутого фиброзно-костного пространства, которое ведет к частичному или полному инфаркту и фиброзу находящихся здесь анатомических образований.
Причины компартмент-синдрома
- Кровотечение
- Размозжение
- Ишемия и реперфузия
- Электроожоги
- Инфекция
- Длительное позиционное сдавление
- Ятрогенные факторы.
Патофизиология
- Отек или объемное образование, сдавливающие сосуды.
- Венозный отток от тканей, содержащихся в футляре, перекрывается до прекращения артериального притока, давление в венозной системе ниже.
- Артериальный приток продолжается при наличии затрудненного оттока, это приводит к повышению давления в футляре.
- В конечном итоге давление в футляре поднимается выше систолического давления и это приводит к ишемии тканей, содержащихся в костно-фасциальном футляре.
Клиническое обследование
- Клиническая настороженность играет важную роль.
- Пульсация НЕ показатель — периферическое кровоснабжение не зависит от состояния мышечного футляра.
- Степень дистальной ишемии различна при компартмент-синдроме.
- Измерение давления в футляре является единственным информативным исследованием.
- Фасциотомию необходимо выполнить до исчезновения пульсации.
- Степень повреждений меняется в зависимости от дифференциала давления и времени.
- Сильная и непрекращающаяся
- Не купируется анальгетиками (посмотреть карту назначений, показывающую увеличение количества болеутоляющих средств)
- Прогрессирует
- Усиливается при пассивном разгибании пальцев или запястья
- Не ослабевает при иммобилизации.
- Ощущение напряжения конечности
- Боль при пассивном растяжении
- Снижение чувствительности в зоне иннервации нервов, проходящих через футляр
- Слабость мышц футляра
- Наличие пульсации не исключает компартмент-синдрома.
- Исчезновение пульсации является признаком конечной стадии, при которой происходит некроз мышц.
Обследование
Прямое измерение давления в фасциальном футляре является самым информативным методом обследования. Никакой другой способ визуализации не используется при лечении острого компартмент-синдрома.
Приборы для измерения внутрифасциального давления
- Специальное устройство фирмы Stryker.
- Подсоединяют систему для внутривенных вливаний с подкожной иглой (19G или 21 G), заполненную физиологическим раствором, через тройник к датчику давления от монитора центрального венозного давления.
Измерение давления в фасциальном футляре
- Инструменты необходимо калибровать
- Помещают иглу или катетер в футляр и измеряют давление.
- Определяют давление в различных участках футляра (футляр не заполнен жидкостью, потому давление в разных его отделах может отличаться).
- Показания зависят от способа измерения, и могут варьировать при измерении разными людьми.
- Если одно измерение вызывает подозрение, то наблюдать за тенденцией.
- В случае сомнения, можно сравнить с давлением в таком же футляре здоровой конечности.
- Креатинкиназа
- Мочевина и электролиты.
Очень высокие показатели креатинкиназы могут свидетельствовать о некрозе мышц. Такое состояние может привести к острой почечной недостаточности, поэтому необходимо мониторирование количества мочевины и электролитов и с учетом возможности раннего диализа, если есть показания (обсудить с реаниматологами и/или нефрологами)
Котла выполнять фасциотомию
- Клинические подозрения является основным показанием.
- 11одъем давления в фасциальном футляре
- 30 мм рт. ст. в течение 8 часов или в течение неопределенного периода
- 20 мм рт. ст. ниже диастолического давления
- Клинические подозрения плюс давление в фасциальном футляре выше 30 мм рт. ст.
- Реваскуляризация конечности (всегда).
Фасциотомия верхней конечности
Основные принципы
- Общая или регионарная анестезия
- Накладывают жгут на плечо для безопасного первичного вмешательства
- Снимают все кольца с пальцев
- Пациент в положении на спине с отведенной и уложенной на приставной столик конечностью.
- Обработать конечность до подмышечной впадины антисептиками.
- Укрыть стерильным бельем ниже жгута.
- Разрезы должны быть достаточной длины.
- Рассекают кожу (дермотомия) и глубокую фасцию (фасциотомия).
- Планировать разрезы, чтобы избежать открытых нервов или сухожилий.
- Стараться не повреждать кожные нервы и сохранить продольные вены.
- Закрытая подкожная фасциотомия НЕ показана при травме.
- Последовательно осмотреть эпимизий каждой мышцы и рассечь его, если есть напряжение (эпимизеотомия).
- Обязательно иссечь нежизнеспособные мышцы при раздутой манжете жгута или до реваскуляризации, чтобы уменьшить риск возникновения острой почечной недостаточности вследствие миоглобинемии.
- При сомнении повторно осмотреть мышцы после снятия жгута.
- Погибшие мышцы не кровоточат, они мягкие, дряблые и не сокращаются и они либо темные, либо очень бледные (не розовые).
- После снятия жгута оценить жизнеспособность мышц.
- Повторный осмотр через 24-48 часов.
К кисти можно подходить лишь при понимании анатомии ее фасциальных футляров в поперечном разрезе.
- Тыльные межкостные (4)
- Ладонные межкостные (3)
- Приводящая мышца (часто оставляют без внимания)
- Тенар
- Гипотенар.
Декомпрессию футляров тыльных и ладонных межкостных мышц, а также приводящей мышцы осуществляют через два тыльных разреза между второй и третьей пястными костями и четвертой и пятой пястными костями. Рассекают кожу, сохраняя по возможности тыльные вены.
Через два тыльных разреза рассекают фасцию над каждым из четырех тыльных межкостных футляров, отводят кожу, осуществляя доступ к 1-й и 3-й тыльным межкостным мышцам в стороне от разрезов. Избегать повреждения поверхностной ветви лучевого нерва при рассечении фасции над первой тыльной межкостной мышцей.
Доступ к футляру первой ладонной межкостной мышцы и приводящей мышцы осуществляют через лучевой доступ, вводя ножницы для тенотомии перпендикулярно лучевому краю второй пястной кости. Бранши ножниц вводят по оси пястной кости и разводят в стороны. Необходимо почувствовать, когда вы проходите тыльную фасцию ладонной межкостной мышцы.
Футляры второй и третьей межкостной мышц достигают аналогично через локтевой разрез, заводя ножницы по лучевой стороне четвертой пястной кости (2-я ладонная межкостная мышца) и 5-й пястной кости (3-я ладонная межкостная мышца).
Декомпрессию срединного и локтевого нервов, а также мышц возвышения первого и пятого пальцев выполняют через один разрез.
Выполняют плавный S-образный разрез от дистальной ладонной складки запястья над карпальным каналом по средней линии между возвышением первого и пятого пальцев до проксимальной ладонной складки. При необходимости разрез может быть продолжен зигзагообразно на ладонь.
Рассекают поперечную карпальную связку для декомперсии содержимого карпального канала, защищая срединный нерв от повреждения, в особенности двигательной тенарной ветви, проходящего с лучевой стороны к мышцам возвышения большого пальца в дистальной части карпального канала.
Рассекают фасцию над областью возвышения большого пальца для декомпрессии мышц тенарного футляра.
Углубляют разрез в локтевом направлении для декомпрессии локтевого нерва в гийоновом канале (поверхностнее карпальной связки и более поверхностно, чем кажется).
Продолжают разрез в область мышц возвышения пятого пальца, сохраняя глубокие двигательные ветви локтевого нерва и локтевую артерию на уровне деления ее на поверхностную ладонную дугу и глубокую ладонную ветвь.
При необходимости декомпрессии пальцев, выполняют разрезы по срединной боковой линии (см. ниже) пальцев по нерабочей поверхности (локтевая сторона второго, третьего и четвертого пальцев, и лучевой стороне первого и пятого пальцев).
Срединная боковая линия безопасна, так как находится к тылу от сосудисто-нервных пучков. Намечают ее, отмечая точками верхушки ладонных складок при согнутом пальце на уровне пястно-фалангового, проксимального и дистального межфаланговых суставов, соединив затем линией при разогнутом пальце. Мобилизацию продолжают к тылу от сосудисто-нервных пучков и волярнее сухожильного влагалища и затем к тылу от сосудисто-нервных пучков с противоположной стороны.
Предплечье
- Разгибателей
- Сгибателей (общий)
- Квадратный пронатор
Разрез в проекции сгибателей
- Продлевают срединный разрез на ладонной поверхности в локтевую сторону вдоль дистальной складки запястья
- Продолжают разрез на 5 см проксимальнее вдоль локтевого края предплечья (формируя лоскут для укрытия локтевого и срединного нервов) и затем продолжают его проксимально в лучевую сторону в направлении передней локтевой ямки.
- Продолжают в локтевом направлении через локтевую ямку по сгибательной складке, а при необходимости ведут в проксимальном направлении на плечо.
- Осмотреть сгибатели запястья и пальцев.
- Осмотреть квадратный пронатор глубже сгибателей
- Выполнить ревизию срединного и локтевого нервов на уровне запястья и предплечья.
- Избегать повреждения ладонных кожных ветвей срединного нерва (отходят на 5 см проксимальнее складки запястья по лучевой стороне и проходят дистально).
- Избегать повреждения тыльной чувствительной ветви локтевого нерва (отходит на 5 см проксимальнее гороховидной кости, проходит дистальнее и в локтевую сторону).
- Выполнить ревизию срединного нерва в передней локтевой ямке, чтобы устранить сдавление от фиброзного сухожильного растяжения, продолжения апоневроза двуглавой мышцы и проксимального края поверхностного сгибателя и круглого пронатора.
Разрез в проекции разгибателей
- Выполняют один продольный разрез по средней линии в проекции разгибателей на предплечье.
- Последовательно осматривают мышцы разгибателей.
- Футляр сгибателей
- Футляр разгибателей.
Футляры сгибателей и разгибателей
- Продолжают разрез проксимально по заднемедиальной поверхности двуглавой мышцы плеча для декомпрессии футляра двуглавой мышцы, плечевой артерии и ветвей плечевого сплетения.
- Задний футляр трехглавой мышцы при необходимости можно достичь через этот же разрез, избегая повреждения лучевого нерва.
Закрытие ран
Обычно разрезы после фасциотомии невозможно ушить. Удается ушить раны частично, или ушить одну из них, начиная со сгибательной поверхности.
Заживление вторичным натяжением часто приводит к формированию избыточных грануляций и гипертрофическому рубцу.
Можно укрыть раны после фасциотомии очень тонким расщепленным кожным трансплантатом (который со временем будет сокращаться и позже потребуется его иссечение). Потребуется перевод в отделение пластической хирургии или выполнение дополнительной пластики с использованием дерматома для уменьшения последствий в донорской области.
До приживления трансплантата осуществляют иммобилизацию конечности в течение пяти дней после пластики.
Первую перевязку донорской области осуществляют через 14 дней.
Не ушивать раны с натяжением, так как это приводит к сдавлению сосудов в области швов, длительному заживлению и грубым рубцам.
После заживления ран или приживления трансплантатов осуществляют мобилизацию конечности под контролем специалиста в течение 6-12 недель для предупреждения спаек и тугоподвижности.
Шинирование на ночь (на всю длину конечности по волярной поверхности в функциональном положении) в течение 4-6 недель для предупреждения развития сгибательной контрактуры.
Амбулаторное наблюдение
Осуществлять перевязки до заживления ран.
Осмотр через шесть недель и три месяца.
Может потребоваться коррекция рубцов через 9-12 месяцев.
При утрате мышц сгибателей или разгибателей может потребоваться транспозиция сухожилий или пересадка свободной активной мышцы (направить к пластическим хирургам).
Компартмент-синдром нижней конечности
Компартмент-синдром нижней конечности (КСНК) является следствием повышенного давления на ткани в замкнутом остеофасциальном пространстве нижней конечности, ведущего к снижению перфузии и ишемии мышц и нервов нижней конечности. Длительная компрессия приводит к стойкой потере функций мышц и нервов. В урологической практике КСНК в основном связан с литотомическим положением пациента с частотой возникновения 1 на 3500 случаев. Несмотря на то что КСНК является редким осложнением, при отсутствии своевременной диагностики его последствия могут быть очень серьезными, таким образом, знание о факторах риска его возникновения, клинических симптомах и лечении является крайне важным.
В нижней конечности имеются четыре костно-фасциальных футляра, границами которых являются неэластичная фасция и кость. В покое нормальное тканевое давление в переднем костно-фасциальном футляре нижней конечности колеблется между 3 и 22 мм рт.ст.
Все факторы, вызывающие ишемию конечности, способствуют развитию компартмент-синдрома. Ишемия вызывает повреждение эндотелия сосудов, что ведет к выходу жидкости во внеклеточное пространство и развитию отека. Положение для литотомии вызывает ишемию в нижних конечностях в результате следующих механизмов.
- Снижения перфузионного гидростатического давления. Подъем конечности на 1 см выше уровня сердца снижает среднее давление в артериолах на 1 мм рт.ст., что приводит к значимому уменьшению лодыжечно-плечевого индекса. Данное снижение давления усугубляется в положении пациента с опущенной головой.
- Компрессии голени — приводит к уменьшению венозного и артериального кровотока.
- Сгибания нижней конечности в коленном суставе — может привести к компрессии кровеносных сосудов.
- Тыльного сгибания стопы — вызывает увеличение давления в голени.
По мере увеличения давления происходит сужение просвета артериол, что замыкает порочный круг развития ишемии. После возвращения конечности в нормальное положение реперфузия также может привести к дальнейшему увеличению давления в костно-фасциальных футлярах.
Основным фактором, определяющим вероятность развития КСНК, является время, проведенное в литотомическом положении.
Сильно высокое положение конечности чаще ведет к развитию КСНК, чем более низкое ее расположение.
Артериальная гипотензия, гиповолемия и заболевания периферических сосудов предрасполагают к развитию компартмент-синдрома. Молодые, крупные мужчины с хорошо развитой мускулатурой имеют больший риск развития компартмент-синдрома ввиду меньшего свободного объема фасциальных пространств нижней конечности и их меньшей эластичности.
Симптомы и лечение
Классическими проявлениями компартмент-синдрома являются парестезии и боль в нижней конечности.
Пассивное растяжение пораженных мышц сопровождается усилением боли. Выраженность болевого синдрома пропорциональна тяжести состояния. Кожный покров может быть розового цвета. Может определяться пульсация артерий. Несмотря на то что существуют способы определить давление в фасциальном пространстве, необходимое для этого оборудование, а также возможность правильной интерпретации полученных данных в большинстве случаев отсутствуют.
Таким образом, постановка правильного диагноза требует высокого уровня настороженности в отношении данного осложнения.
Основой лечения является декомпрессия костно-фасциального футляра с помощью фасциотомии. В идеале такая процедура должна выполняться специалистом (ортопедом, сосудистым или пластическим хирургом), однако, так как в большинстве случаев специализированная помощь не может быть оказана в короткое время, фасциотомию выполняет уролог, опираясь на анатомические знания и избегая повреждения таких анатомических структур, как общий малоберцовый нерв.
Заключение
Острый компартмент-синдром встречается часто и представляет серьезную опасность.
Неблагоприятные последствия можно предупредить
Сохранять бдительность и внимание.
Измерение давления в футляре является единственным достоверным методом исследования.
Фасциотомия — это единственный способ лечения.
Статья написана по материалам сайтов: fb.ru, www.krasotaimedicina.ru, rusanesth.com, www.sweli.ru.
»