Хроническая и острая вертеброгенная люмбалгия — симптомы, лечение
Подобный диагноз ставится при сильных простреливающих болях в поясничной части спины, возникших вследствие травм, при поднятии тяжестей, неудачных движениях.
Причиной развития болевого синдрома является ущемление нервных окончаний спинного мозга.
Люмбалгия вертеброгенного генеза (люмбаго) один из типов люмбалгии — острой поясничной боли, связанной с патологиями в позвоночнике.
Долгое время люмбалгию рассматривали, как симптом пояснично-крестцового радикулита, относящегося к невропатологическим дисфункциям. В настоящее время эта проблема изучается неврологами, ортопедами, травматологами, ревматологами.
Содержание
- Симптоматика
- Диагностика.
- Формы и лечение.
- Что такое вертебральная люмбалгия и как её лечить
- Что такое вертебральная люмбалгия
- Диагностика
- Профилактика
- Заключение
- Вертебральная люмбалгия
- Формы заболевания
- Причины развития синдрома вертебральной люмбалгии
- Характерные признаки вертебральной люмбалгии
- Особенности люмбалгии у беременных женщин
- Методы диагностирования
- Варианты лечения
- Вертеброгенная люмбалгия
- Виды вертеброгенной люмбалгии
- Причины развития заболевания
- Симптомы вертеброгенной люмбалгии
- Диагностика и лечение вертеброгенной люмбалгии
- Профилактические мероприятия
Симптоматика
Основные симптомы вертеброгенной люмбалгии — острые простреливающие боли в пояснице. Болезненные ощущения увеличиваются при малейшем движении, больной замирает в неестественной позе. Также может наблюдаться переход болевого симптома в ногу, ягодичную часть или на брюшную стенку.
К специфическим симптомам относят:
- ощущение зябкости, холода в ногах – при защемлении корешков происходит спазм сосудов, нарушение кровообращения, особенно в нижней части тела
- патология нервных корешков спинного мозга приводит к повышенному тонусу в двигательных волокнах мышц-сгибателей и соответственно пониженному в мышцах- разгибателях. Со временем гипотонус ведет к дистрофии мышечных волокон, снижению сухожильных рефлексов, чаще всего в ногах. Такое явление называется вертеброгенная люмбалгия с мышечно-тоническим синдромом
- онемение кожи, потеря чувствительности в пояснице, повышение температуры, судороги — симптоматика указывает на развитие дисциркуляторной вертеброгенной люмбалгии
Патогенез (развитие) болезни в каждом случае имеет свою клиническую картину, временную динамику и прогноз.
Диагностика.
Постановка диагноза происходит на основании жалоб больного с характерной симптоматикой и на результатах дополнительного обследования.
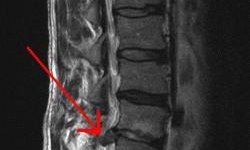
К методам обследования относят магнитно-резонансную и компьютерную томографию, рентген.
Применение томографии позволяет исследовать:
- костные, хрящевые структуры, мягкие ткани
- увидеть их взаиморасположение
- установить причину болезни
Формы и лечение.
Различают острую и хроническую форму заболевания, от которых зависит выбор терапии.
Острая форма люмбаго.
При остром заболевании нарушения в позвоночнике возникают, вследствие поражения мягких тканей, и проявляются острой поясничной болью, ограничивающей подвижность человека.
Причинами корешкового защемления чаще всего является неправильное поднятие тяжестей или резкий поворот, наклон тела.
Среди факторов, провоцирующих развитие острой фазы, выделяют:
- ушибы и микротравмы позвоночного столба, повреждение тканей, мышечный спазм;
- тяжелый физический труд, связанный с подъемом тяжестей или продолжительная работа в неудобной позе, вызывающей деформацию позвоночника;
- период беременности, связанный с возросшей нагрузкой на спину, в связи с ростом живота и плода;
- переохлаждение, респираторные и инфекционные заболевания.
Главная задача терапии — купирование болевого синдрома.
Способы лечения:
- Медикаментозное лечение включает в себя принятие нестероидных противовоспалительных препаратов для быстрого купирования поясничной боли: Аспирин, Ибупрофен, Диклофенак, Мелоксикам.
Принимаются с первых суток, непродолжительный период, так как при долгой терапии появляются побочные действия.
- Мануальная терапия заключается в терапевтическом воздействии специалиста с помощью рук на организм больного. Применяется при патологии опорно-двигательного аппарата и внутренних органов.Метод характеризуется безопасностью и естественностью для организма, проводить сеанс должен только высококвалифицированный специалист.
К противопоказаниям относятся опухоли, воспаление позвоночника, острые заболевания спинного мозга или желудочно-кишечного тракта.
- Вытяжение позвоночника — это растяжка позвоночного столба с помощью дополнительного груза, мануальной техники или под собственной массой пациента. Используется при искривлении позвоночного столба , остеохондрозе, грыжах. Техника позволяет снять спазм мышц, уменьшить боль, вправить смещенные позвонки.
Различают: сухую, подводную, вертикальную или горизонтальную тракцию позвоночника.В домашних условиях сымитировать сухое вертикальное вытяжение можно, повисев несколько минут на перекладине.
До настоящего времени тракция позвоночника является спорным методом терапии в связи с возможным возникновением осложнений: межпозвонковые грыжи, микроразрывы мышц, прострелы.
- Лазеротерапия — лечебное воздействие оптическим излучением. При воздействии на позвоночник луч, глубоко проникая в ткани, улучшает кровообращение, обменные процессы в костных и хрящевых структурах, снижает дегенеративные изменения.
Противопоказания: опухоли, патология крови, сердечная или легочная недостаточности, сахарный диабет, анемия.
- Магнитотерапия — лечение патологий при помощи воздействия на организм постоянным или переменным магнитным полем, в результате которого наблюдается противовоспалительный, болеутоляющий, репаративный (ускоренное восстановление тканей) эффекты.
Противопоказания: туберкулез легких, ишемия сердца, частые кровотечения. - Лечебно-профилактическая физкультура. Гимнастика поможет укрепить мышечный корсет спины, улучшить кровообращение, снизить давление на нервные корешки, а также предупредить развитие болезни.
Упражнения выполняются при отсутствии сильных болевых ощущений и должны исключать резкие повороты, наклоны и движения.
При остром заболевании болевой синдром проходит в течение 2-4 недель. В этот период при наличии умеренных болей не требуется соблюдать постельный режим, а при сильной болезненности ограничить до 3 дней, т.к. установлено, что при полном отсутствии физической активности, болезнь может приобрести хронический характер.
Хроническая форма.
Хроническая форма развивается на фоне острой люмбалгии или вследствие других запущенных заболеваний позвоночника, в том числе остеохондроза, деформации и воспаления мягких тканей, выпадения межпозвоночного диска. Болезненные ощущения носят ноющий, затяжной характер. Хронической люмбалгией принято считать непроходящие боли в пояснице в течение полугода.
Этиология (причины) хронической вертеброгенной люмбалгии:
- сколиоз, остеохондроз позвоночного столба;
- дисфункция мышечно-связочных структур спины;
- стеноз позвоночного канала;
- грыжа межпозвоночных дисков;
- спондилез пояснично-крестцового отдела позвоночника;
- спондилоартроз (частая причина у пациентов после 50 лет).
Лечение направлено на снятие мышечных спазмов, устранение боли. Для этой цели применяют те же методы терапии, что и при острой форме. Также хороший результат дают массаж и акупунктура.
Массаж — растирание определенного участка тела с лечебно- профилактической, оздоровительной целью.
Акупунктура — воздействие на определенные точки тела посредством иглоукалывания.
В домашних условиях для улучшения кровообращении, устранения боли и спазма мышц можно применить местные мази с согревающим (Капсикам, Финалгон, Випросал) и обезболивающим (Финалгель, Диклофенак, Пироксикам, Долгит, Кетопрофен, Кетонал) действиями.
При сильных мышечных спазмах врач может назначить прием миорелаксантов: Мидокалм, Сирдалуд.
При наличии неослабевающей ночной боли в пояснице, температуры, слабости или полного отсутствия чувствительности в нижних конечностях, неконтролируемого мочеиспускания и опорожнения требуется срочная госпитализация.
Наличие выраженного корешкового болевого синдрома после 6 месячной консервативной терапии люмбалгии указывает на необходимость консультации нейрохирурга с возможностью дальнейшего хирургического вмешательства.
Что такое вертебральная люмбалгия и как её лечить
Люмбалгия — это болевой синдром, локализующийся в области поясницы. Патология не имеет возрастных ограничений, но в основном ею страдают мужчины и женщины старше 30 лет.
Причиной возникновения поясничной боли могут быть как серьезные заболевания костно-мышечной системы, так и болезни внутренних органов. При появлении подобных симптомов следует обратиться к врачу и пройти обследование. В статье мы рассмотрим причины возникновения, симптомы и лечение люмбалгии поясничного отдела.
Что такое вертебральная люмбалгия
В зависимости от происхождения люмбалгию (поясничный болевой синдром) разделяют на 2 вида:
- невертеброгенная, связанная с заболеваниями, возникающими в области поясницы, но вне позвоночника (заболевания почек, женских половых органов, органов пищеварения, онкология).
- вертеброгенная люмбалгия связана с патологией позвоночника.
Вертеброгенными факторами, способными вызвать боли в пояснице, являются:
- остеохондроз;
- протрузия или грыжа межпозвоночных дисков;
- сколиоз и кифосколиоз;
- нестабильность позвонков в поясничном отделе, вызванная травмой;
- спондилез;
- неинфекционные воспалительные заболевания позвоночника, в частности, болезнь Бехтерева;
- миофасциальный синдром;
- опухоли позвоночника;
- сужение позвоночного канала;
- поражение связок позвоночника;
- остеопороз.
К факторам, способствующим развитию вертеброгенной люмбалгии, относятся:
- избыточный вес;
- гиподинамия, сидячая работа;
- чрезмерные нагрузки на позвонки спины;
- нарушения осанки;
- переохлаждение;
- сильные стрессы;
- возрастные изменения позвоночника (после 60 лет болями в пояснице страдают 70% людей).
Вертеброгенная люмбалгия проявляется в острой или хронической форме. Что такое острая люмбалгия? Она характеризуется внезапным началом и сильным болевым синдромом, который значительно ограничивает движения в поясничном отделе. Боль обычно распространяется на ногу, из-за чего пациент принимает положение лежа. Общее состояние больного при этом удовлетворительное.
Вертеброгенная люмбалгия с мышечно-тоническим синдромом характерна для острой формы. Мышечно-тонический синдром развивается вследствие напряжения мышечных волокон, в месте иннервации поврежденным спинномозговым корешком.
Повышенный тонус мышц затрудняет активные движения в пояснице и конечностях. В зависимости от места локализации повреждения может быть правосторонняя или левосторонняя люмбалгия. Иногда она носит двусторонний характер.
Хроническая вертеброгенная люмбалгия развивается медленно и сопряжена с хроническими дегенеративно-дистрофическими или аутоиммунными процессами, наличием неоперированных межпозвоночных грыж.
Боль имеет длительный ноющий характер, не купируется нестероидными противовоспалительными препаратами. Они приносят лишь незначительное облегчение. Значительное улучшение наблюдается на фоне приема гормонов, цитостатиков и антидепрессантов. Мышечно-тонический синдром выражен незначительно, и иррадирующие боли отмечаются после переохлаждения или переутомления.
Дегенеративно-дистрофические и аутоиммунные процессы могут поражать и вызывать болевой синдром не только в поясничном отделе, но и в грудном. В таких случаях речь идет о вертеброгенной тораколюмбалгии.
Спондилогенная люмбалгия характеризуется поражением межпозвонковых суставов и отростков позвонков. Она связана с системным поражением костно-хрящевой ткани. Дискогенная люмбалгия вызвана изменением межпозвонкового пространства за счет деформации суставов. Это приводит к поражению спинномозговых корешков и развитию люмбалгии с корешковым синдромом. Типичный болевой синдром больше ощущается в ноге, что затрудняет даже простые движения конечностью.
Люмбалгия при беременности — частое явление, особенно при слабости спинных мышц. По мере роста плода растет нагрузка на поясницу. Организм беременной женщины приспосабливается ко всем изменениям и нагрузкам даже при болях в спине, поэтому подобные состояния не опасны для беременности и родов. Более опасным становится период после родов, так как увеличение нагрузки на поясницу связано с ношением ребенка на руках и выполнением домашней работы.
Диагностика
Чтобы поставить диагноз, врачу необходимо провести беседу и общий осмотр пациента. Дополнительные данные получают при помощи следующих методов обследования:
- пальпация;
- рентгеноскопия;
- магнитно-резонансная томография;
- компьютерная томография;
- лабораторные исследования мочи и крови;
- УЗИ;
- консультации узкопрофильных специалистов.
Для людей, страдающих данным недугом, актуален вопрос о том, как лечить вертебральную люмбалгию. Лечение включает комплекс мероприятий, направленных на устранение причины люмбалгии и купирование болевого синдрома.
Универсальной схемы лечения нет, каждый случай уникален, поэтому врач подбирает необходимые методы терапии для каждого пациента индивидуально.
Важно! В остром периоде пациент должен соблюдать постельный режим, носить пояснично-крестцовый корсет. Вне обострений корсет носить не нужно, так как он приводит к ослаблению мышц спины.
Медикаментозное лечение
Классический список средств представлен ниже:
- Для купирования болевого синдрома назначают нестероидные противовоспалительные средства для приема внутрь и использования местно: «Диклофенак», «Нимесулид», «Найз», «Индометацин», «Ортофен» и другие. По показаниям назначаются новокаиновые блокады.
- Если люмбалгия вызвана аутоиммунными процессами в позвоночнике, то к лечению добавляют цитостатики: «Циклофосфан», «Метотрексат», «Лефлуномид».
- Для снятия мышечного напряжения используют миорелаксанты: «Мидокалм», «Сирдалуд», «Толперизон».
- Мочегонные препараты («Фуросемид», «Торасемид») применяются в случае обнаружения отека тканей в области поражения, также к средствам с аналогичным эффектом можно отнести «L-лизина эсцинат», который, помимо противоотечного, оказывает противовоспалительное и обезболивающее действие.
- Препараты, улучшающие кровообращение («Пентоксифиллин», «Никотиновая кислота» и другие).
- Витамины группы В («Нейрорубин», «Нейробион», «Мильгамма» и прочие) питают нервную ткань, улучшая передачу импульса от нейрона к нейрону.
- Антидепрессанты и, реже, противосудорожные: в случае рецидивирующих хронических болей в пояснице при длительном приеме (6—10 недель) эти препараты воздействуют на центры болевых ощущений, уменьшая выраженность болевого синдрома.
- Хондропротекторы («Мукосат», «Дона», «Румалон» и прочие) воздействуют на суставной хрящ, активизируя в нем обменные процессы, тем самым частично восстанавливая его структуру и замедляя прогрессирование болезни; применяются длительными курсами — по 2-3-6 месяцев 2-3 раза в год.
Народные средства
Излечиться от вертеброгенной люмбалгии народными средствами довольно сложно, однако снять боль и облегчить страдания помогут следующие процедуры:
- компрессы с листьями хрена. Свежие листья хрена обдаются кипятком и накладываются на область поясницы. Затем нужно укутать это место теплым шарфом и оставить его на ночь;
больное место растирают соком алоэ 2—3 раза в день; - лечение живицей, смолой хвойных деревьев применять способом аппликации (наложения на болезненную зону);
- противовоспалительные припарки на основе сабельника;
- обертывание смесью свиного жира с растительным маслом;
- аппликации горного воска (мумие).
Физиотерапия
Для лечения вертеброгенной люмбалгии применяются следующие физиотерапевтические процедуры:
- магнитотерапия;
- электрофорез с анальгетиками и НПВС;
- иглорефлексотерапия;
- ультразвук;
- облучение лазером;
- ударно-волновая терапия;
- тепловые аппликации с парафином и озокеритом;
- мануальная терапия, в частности, постизометрическая релаксация мышц;
- тракционная терапия: сухое или подводное вытяжение позвоночника.
ЛФК и массаж
Массаж назначают больному, когда болевой синдром и воспаление устранены. Этот метод помогает улучшить кровообращение и снять мышечное напряжение.
Для восстановления двигательной активности пациенту подбирают комплекс лечебной физкультуры. Вначале упражнения лучше выполнять под наблюдением инструктора. В дальнейшем можно заниматься и самостоятельно.
Во время выполнения ЛФК следите за ощущениями. При возникновении резкой боли в позвоночнике обязательно прекратите выполнение упражнения. Через 3—5 дней вернитесь к этому упражнению и попробуйте выполнить его снова. Если боль исчезла или стала более легкой, то продолжайте аккуратно выполнять упражнение.
Внимание! На первом этапе ЛФК при люмбалгии нельзя выполнять упражнения на скручивание туловища. Постарайтесь избегать прыжков, ударов и резких толчков в спину.
Рассмотрим несколько упражнений:
- Лежа на спине, ноги разогнуты во всех суставах, руки вдоль туловища. Согните обе ноги в коленных и тазобедренных суставах, а подъемом корпуса дотянитесь руками и обхватите бедра. Выполняйте не менее 15 раз в день.
- Полумостик. Лежа на спине, руки вдоль туловища, ноги согнуты в коленях. Поднимите таз на вдохе, на выдохе — опустите. Повторить 5—10 раз.
- Стоя на четвереньках, одновременно выпрямите ногу и противоположную руку. То же самое проделайте со второй стороной. Продолжительность занятия — не менее 15 минут.
При неэффективности консервативной терапии рекомендуется хирургическое вмешательство. Вид операции определяет хирург в зависимости от причины люмбалгии, состояния пациента и наличия сопутствующих заболеваний.
Профилактика
Профилактические меры помогут сохранить позвоночник здоровым и избежать болей в пояснице. Следуйте простым рекомендациям:
- сохраняйте двигательную активность;
- спите на ортопедическом матрасе;
- правильно питайтесь;
- избегайте переохлаждений;
- не допускайте стрессов;
- откажитесь от вредных привычек;
- занимайтесь специальной гимнастикой;
- исключите слишком сильные физические перегрузки.
Заключение
При люмбалгии прогноз напрямую зависит от причин, из-за которых она возникла. При остром развитии воспалительного процесса, но своевременно начатой терапии прогноз на выздоровление благоприятный. При органических нарушениях и травмировании позвоночного столба прогноз менее благоприятный, а повреждения способны к прогрессированию. Исход зависит от времени обращения за помощью к врачу.
При появлении симптомов люмбалгии не следует относиться к ней легкомысленно и пытаться справиться с недугом самостоятельно. Своевременное обращение к врачу спасет от усугубления недуга и появления новых приступов болей.
Вертебральная люмбалгия
✓ Статья проверена доктором
Вертебральная люмбалгия – синдром, сопровождающийся болезненными ощущениями в области спины, локализующимися преимущественно в районе поясницы.
Синдром вертебральной люмбалгии может иметь острую, хроническую, а также подострую формы. Термин «вертебральная» указывает на факт локализации боли в позвоночнике, а дополнение «люмбалгия» свидетельствует о сосредоточении болей непосредственно в поясничном отделе.
Локализация болей в пояснице
Синдром развивается преимущественно по причине ущемления нервных корешков, входящих в состав спинного мозга, в результате их травмирования, подъема слишком тяжелых предметов, неаккуратных резких наклонов туловища и т.д.
Боли вызваны ущемлением нервов
Для вертебральной люмбалгии характерно вовлечение в процесс связок, а также суставов и сухожилий. Наличие различных недугов позвоночного столба приводит к раздражению аффективных пучков синувертебрального нерва, из-за чего и появляются характерные боли. Как правило, синдром имеет двухсторонний характер поражения, но также возможна его левая либо правая локализация.
Боли могут быть справа, слева или по всей пояснице
Формы заболевания
Классификация синдрома приведена в таблице.
Таблица. Разновидности вертебральной люмбалгии
Причины развития синдрома вертебральной люмбалгии
Среди главных провоцирующих факторов, способных привести к возникновению этого синдрома, следует отметить нижеперечисленные положения:
- травмы позвоночника;
- неаккуратные резкие движения корпусом;
- чрезмерные нагрузки;
Остерегайтесь чрезмерных нагрузок на позвоночник
Одевайтесь тепло и не переохлаждайтесь
Инфекции и различные недуги могут негативно отразиться на здоровье позвоночника
Характерные признаки вертебральной люмбалгии
Главным признаком патологии являются болезненные ощущения, имеющие разную интенсивность выраженности и сохраняющиеся в течение различного времени. Как правило, боль усиливается при продолжительном пребывании в одной позе. Состояние человека может сопровождаться напряжением мышц поясницы и ощущением общей усталости.
Пациенту приходится искать позу, при которой неприятные ощущения имели бы меньшую степень выраженности. Довольно часто боль возникает после пробуждения, в особенности, если человек спал на спине или животе. Сон на боку в большинстве случаев помогает уменьшить выраженность неприятных ощущений.
Рекомендуется спать на боку
При наличии вертебральной люмбалгии пациенту становится трудно расслаблять мышцы поясницы. Ощущается постоянная скованность пораженной области.
Параллельно с люмбалгией может развиваться корешковый синдром.
Для него характерно патологическое поражение корешков спинномозговых нервов. При раздражении таковых появляется т.н. «отражённая боль». Неприятные ощущения могут как возникать в месте развития патологического процесса, так и распространяться на другие участки тела. Преимущественно это нижние конечности, живот и половые органы. На фоне корешкового синдрома способны развиваться тяжелые осложнения репродуктивных органов и прочие патологические явления.
Влияние корешкового синдрома на организм в целом
Для изучаемой патологии характерно возникновение мышечных уплотнений в пораженных участках. Данные места болят сильнее, чем другие зоны. Прощупывания уплотнений провоцируют острые неприятные ощущения. В отношении наружных проявлений заболевания, чаще всего они сводятся к растяжкам, которые образуются в районе поясницы и имеют поперечную направленность.
Растяжки на спине — фото
Отдельного внимания заслуживает вертебральная люмбалгия, протекающая в комплексе с мышечно-тоническим синдромом.
На фоне ущемления двигательных волокон пораженного спинного мозга, мышечный тонус увеличивается. Одновременно с этим, мышцы, предназначенные для выполнения противоположной задачи, становятся менее тонизированными.
Чем опасна вертебральная люмбалгия, протекающая в комплексе с мышечно-тоническим синдромом
К примеру, может отмечаться увеличенный тонус мышц, отвечающих за сгибание, и уменьшение тонуса в мышцах, предназначенных для разгибания корпуса. Со временем, при условии отсутствия квалифицированного лечения, начинают развиваться процессы гипотрофии мышц со сниженным тонусом. Чаще всего подобная патология отмечается в нижних конечностях. Одновременно может диагностироваться угнетение сухожильных рефлексов.
Важно начинать лечение, не доводя болезнь до последних стадий
Особенности люмбалгии у беременных женщин
Довольно часто люмбалгия развивается у женщин в период беременности. Причина проста: плод растет, уровень нагрузок на область поясницы увеличивается. В группу риска входят женщины со слабыми спинными мышцами.
Люмбалгия у беременных
В отношении беременности и непосредственно родов, люмбалгия не представляет опасности – с течением времени организм привыкает практически к любым изменениям.
При наличии показаний может быть рекомендовано кесарево сечение. В дальнейшем, уже после родоразрешения, пациентке будет назначен соответствующий щадящий режим, исключающий чрезмерные нагрузки на поясничную область.
Бандаж, снимающий нагрузку со спины
Методы диагностирования
Прежде всего, врач заслушивает жалобы пациента. Для уточнения диагноза применяются соответствующие инструментальные диагностические методики, а именно:
Проведение рентгена позвоночника
По результатам рентгенографии специалист делает выводы о состоянии костной части позвоночника, форме данного элемента, особенностях взаиморасположения позвонков и имеющихся патологиях.
Томографические диагностические мероприятия позволяют визуализировать все структуры и оценить особенности их взаиморасположения. По итогу специалист получает множество изображений пораженного участка, что дает доступ к максимально глубокому оцениванию проблемы.
Варианты лечения
Существует несколько методов лечения вертебральной люмбалгии.
Важно! Любые сведения о медикаментозных препаратах, народных средствах, массаже, упражнениях и прочих методах воздействия приведены исключительно в ознакомительных целях и могут использоваться только при одобрении и назначении врачом. Ответственность за последствия бесконтрольного самостоятельного лечения ложится исключительно на вас.
Медикаментами
Противовоспалительные препараты нестероидной группы или НПВП
Используются противовоспалительные препараты нестероидной группы, способствующие уменьшению выраженности отечностей и болезненных ощущений. Назначаются как таблетки, так и инъекции. Возможно применение ректальных свечей. Чаще всего лечат с использованием Диклофенака. Аналогичное действие оказывает Ксефокам, а также Кеторолак и Мовалис.
Дополнительно могут быть назначены препараты ангиопротекторной и венотонизирующей групп. К числу таковых относится, прежде всего, L-лизин эсцинат. Лекарство уменьшает отечности, воспаления и болезненные ощущения.
Применяются препараты для нормализации кровообращения, к примеру, никотиновая кислота.
Раствор для инъекций Никотиновая кислота
Полезны мази с согревающим и обезболивающим эффектами. Первые улучшают кровообращение и оказывают отвлекающее воздействие, вторые снимают местные болезненные и отечные признаки.
Если боли вызваны заболеванием дисков, назначаются хондропротекторы для нормализации хрящевой структуры. Обычно сначала делаются инъекции, после чего принимаются таблетки.
Народные средства
Любые народные рецепты можно рассматривать исключительно в качестве дополнения к квалифицированному лечению и ни в коем случае не как полную замену ему. Информация о народных методах борьбы с люмбалгией приведена в таблице.
Таблица. Народные рецепты против вертебральной люмбалгии
Неплохой эффект дают аппликации горным воском. Его надо разогреть, чтобы был теплым, но не горячим, после чего разложить по пораженному участку и укутаться одеялами. Держать до полного остывания материала. Такая процедура проводится ежедневно. Длительность курса – 1-1,5 недели.
Важно! При наличии воспалений и злокачественных новообразований делать прогревания запрещается.
Существует и ряд нетрадиционных терапевтических методик, позволяющих бороться с вертебральной люмбалгией. К примеру, иглоукалывание.
Но здесь ситуация осложняется тем, что найти квалифицированного мастера, который мог бы правильно провести процедуру, оказав пользу и не навредив больному, очень трудно.
Специальные массажные методики способствуют нормализации мышечного тонуса и кровообращения, позволяя добиться уменьшения выраженности болезненных ощущений.
Отдельного внимания заслуживает мануальная терапия, помогающая уменьшить ущемление корешков. Но важно понимать, что даже мануальный терапевт с огромнейшим опытом не станет давать 100%-х гарантий в отношении эффективности и безопасности массажа. При наличии проблем с позвоночником, любые внешние воздействия при неблагоприятном стечении обстоятельств могут привести к очень тяжелым последствиям.
Перед посещением массажного кабинета обязательно проконсультируйтесь на этот счет с врачом, который занимается лечением синдрома вертебральной люмбалгии.
Полезные упражнения
Перед выполнением любых упражнений уточните безопасность, целесообразность и потенциальную эффективность таковых у лечащего врача.
Важно! Резкие движения, сильные нагрузки и рывки исключаются – из-за них может усилиться выраженность неблагоприятных проявлений.
- Лягте на спину и согните обе ноги в коленях. Согнутые ноги обхватите руками. Пытайтесь подтянуть ноги к грудной клетке усилиями рук, одновременно с этим вытягивая поясницу.
- Лягте на спину. Одну свою ногу согните в колене и поставить ступней на колено другой ноги. Противоположную руку расположите на колене согнутой ноги. После этого потяните согнутое колено рукой в направлении разогнутой ноги. Одновременно с этим поворачивайте голову в обратную сторону.
- Лягте на спину. Поднимите вверх ровную правую ногу и левую руку. Задержите на 3 секунды. Смените руку и ногу. Сделайте не менее 10 подходов.
Вертебральная люмбалгия поддается лечению, но не стоит запускать её до последних стадий
Видео – Вертебральная люмбалгия
Вертеброгенная люмбалгия
Вертеброгенная люмбалгия – достаточно распространенная патология, которая характеризуется ущемлением нервных окончаний спинного мозга и сопровождается болезненными симптомами в области поясницы.
Боль проявляется по-разному. Она может возникнуть один раз и больше не появляться. В отдельных случаях болевые ощущения присутствуют постоянно. Иногда наблюдается периодичность в появлении болезненных симптомов.
Виды вертеброгенной люмбалгии
Боли в поясничной области спины могут носить хронический или острый характер, возникать у разных групп населения: как у детей, так и у взрослых. Довольно часто люмбалгия наблюдается у беременных женщин. Различают люмбалгию и по механизму действия.
Острая люмбалгия
Появляется в результате разрушающих процессов в позвоночном столбе (остеохондроз), подъема чего-либо тяжелого, повреждений в области спины, резкого и порывистого движения, неудачного поворота, переохлаждения. При неподвижности боль ненадолго исчезает, но при возобновлении движения болевые ощущения появляются снова.
Боль возникает как прострел, пронизывает все тело. При данной форме люмбалгии происходит обезвоживание межпозвонкового диска, он не выполняет роль амортизатора и становится чувствительным к нагрузкам. Появление боли вероятно в результате:
- патологий позвоночника (начинает формироваться протрузия диска);
- растяжения и спазма мышц, связок;
- возникновения задней внутридисковой блокады;
- смещения межпозвонкового диска.
Обычно острая люмбалгия проходит в течение 5-7 дней, но иногда болевой синдром наблюдается несколько недель. Вероятно перерастание люмбалгии в люмбоишиалгию.
Хроническая люмбалгия
Появление хронической формы вероятно после возобновления острой боли. Болевые ощущения носят постоянный и ноющий характер, присутствуют более трех месяцев. Они возникают периодами, в зависимости от действия неблагоприятного фактора (переохлаждение, подъем тяжелого и др.).
Периодические прострелы могут отдавать в ягодицу и бедро. Самостоятельно, как правило, хроническая форма люмбалгии не проходит. Если не проводится лечение, возможно осложнение в виде вертеброгенной тораколюмбалгии (болезненные ощущения во всей спине).
Причины, вызывающие хроническую люмбалгию:
- Нестабильное состояние позвоночно-двигательного сегмента. Боль двухсторонняя, резко усиливается при выполнении физических упражнений, поднятии тяжелого, долгом пребывании в одном положении.
- Миофасциальный синдром. Развивается в паравертебральных мышцах в результате дегенеративных процессов в позвоночном столбе, перегрузке, сдавлении и растяжении мышц и других факторов. При этом нарушаются процессы кровоснабжения и поступления питательных веществ.
- Спондилолиз. При данной патологии расходятся суставные отростки. Проявляется редко, встречается у спортсменов, возможен врожденный дефект.
- Спондилолистез. Характеризуется смещением позвонков в пояснично-крестцовом сочленении. У лиц пожилого возраста появляется в результате дегенерации фасеточных суставов. Как следствие, возникает стеноз позвоночного канала.
- Артроз фасеточных суставов. Характеризуется двухсторонней болью, отдающей в ягодицу и нижние конечности.
- Большие физические нагрузки и ожирение приводят к деформации позвоночного столба.
- Опухолевые и воспалительные заболевания позвоночника.
Люмбалгия у детей
У детей вертеброгенная люмбалгия встречается редко. Появление данной патологии возможно у детей старше восьми лет, особенно в подростковом возрасте. Причиной люмбалгии является стремительный рост организма, увеличение массы тела, что приводит к повышенной нагрузке на позвоночник и поясницу. При возникновении первых признаков заболевания, необходимо обратиться к специалисту. Запущенная форма может привести к неблагоприятным изменениям мышечного тонуса и, в редких случаях, развитию инвалидности.
Люмбалгия у беременных
При беременности нагрузка на позвоночный столб, особенно его нижнюю часть, с ростом плода значительно увеличивается. Женщины со слабыми мышцами спины более предрасположены к возникновению люмбалгии. Беременность, как и предстоящие роды, для спины не опасны. После родов, как правило, организм быстро восстанавливается.
Причины развития заболевания
Боли в поясничном отделе могут появиться в результате:
- переохлаждения;
- резкого движения или нахождения в неудобной позе;
- травм;
- поднятия тяжестей;
- тяжелого физического труда;
- стрессов;
- гиподинамии (неподвижного или малоподвижного образа жизни);
- ожирения;
- больших нагрузок на позвоночник во время занятий спортом;
- плоскостопия;
- активного роста организма в период полового созревания.
Возникновение вертеброгенной люмбалгии обусловлено наличием следующих патологических состояний:
- Остеохондроз.
- Межпозвонковая грыжа.
- Спазмы мышц.
- Гиперлордоз.
- Воспаление связок позвоночного столба.
- Нестабильность позвонков.
- Сколиоз, кифосколиоз.
- Травмы позвоночника.
- Инфекционные заболевания позвоночного столба.
Симптомы вертеброгенной люмбалгии
Основным симптомом является наличие боли в области поясницы. Она может быть в виде прострелов, острой (острая люмбалгия) или постоянная, ноющая, средней силы или слабая (хроническая люмбалгия). Можно выделить следующие симптомы люмбалгии:
- трудно или невозможно выпрямиться, ограничены повороты туловища;
- частая смена положений тела;
- в положении сидя или стоя в пояснице появляется ощущение усталости;
- болевые ощущения усиливаются при изменении положения тела, при чихании, кашле;
- диагностируется симптом Ласега (боль появляется в результате растягивания нервных волокон);
- болевые ощущения, переходящие на ягодицу, промежность, бедра;
- боль повторяется периодически при возникновении неблагоприятных факторов;
- появление прострелов после принятия душа;
- отечность, местное утолщение мышцы;
- утрата чувствительности кожи;
- ассиметричность тела;
- учащенное мочеиспускание, нарушение половых функций;
- гинекологические и урологические патологии, дисменорея;
- нарушение процесса пищеварения;
- у подростков возможно появление растяжек поперечного направления в области поясницы.
Диагностика и лечение вертеброгенной люмбалгии
Вертеброгенную люмбалгию диагностируют по характерной для нее симптоматике.
Для исключения серьезных осложнений после перенесенного заболевания, необходимо правильно диагностировать вертеброгенную люмбалгию. При диагностике необходимо учитывать следующие факторы:
- Возраст больного. Заболевание встречается редко до 15 лет, а после 50 лет возможно боль вызвана остеопорозом или онкозаболеванием.
- Если в состоянии покоя болевые ощущения не уменьшаются, то можно предположить наличие опухоли, эпидурита, спондилита.
- Если боль нарастает с каждым днем, то это указывает на возможное наличие спондилита или опухоли.
- Если при перкуссии (ощупывании) присутствует резкая болезненность, то это может указывать на наличие остеомиелита, перелома позвонка, эпидурального абсцесса, грыжи диска позвонка.
- Если в анамнезе больного есть злокачественная опухоль, то она может распространять метастазы.
- Ослабевание иммунитета и предрасположенность к инфекциям.
- Признаки патологий спинного мозга (параличи, нарушение чувствительности и т. д.).
Уточнить диагноз вертеброгенной люмбалгии можно с помощью:
- рентгенографии;
- компьютерной или магнитно – резонансной томографии;
- радиоизотопной сцинтиграфии;
- миелографии.
Важно исключить болезни, вызывающие похожие с люмбалгией симптомы. Для этого назначают ультразвуковое исследование органов, рентгенографию легких, ректороманоскопию, урографию. Женщинам назначают осмотр гинеколога.
Первая помощь заключается в подавлении болевого синдрома. Для этого больному вводят трамадол, аспизод, анальгин. Применяют противовоспалительные препараты (Кетопрофен, Ибупрофен, Вольтарен, Пироксикам, Индометацин).
Лечение вертеброгенной люмбалгии включает прием обезболивающих, нестероидных противовоспалительных препаратов, местных лекарственных средств, иглорефлексотерапию, лечебную физкультуру, фармакопунктуру, вытяжение позвоночника. Чтобы облегчить болевой синдром, используют ортопедический корсет.
Медикаменты
При медикаментозном лечении назначают препараты, обладающие обезболивающим, противовоспалительным, дегидрирующим действием, а также хондропротекторы (препараты, которые могут восстанавливать хрящевую ткань).
Для лечения люмбалгии применяют:
- Нестероидные противовоспалительные препараты (Диклофенак, Кеторолак, Баралгин, Кетонал, Нурофен, Мовалис). Они устраняют воспалительные процессы. Данные средства нужно принимать с осторожностью, так как они могут вызвать ряд осложнений (панкреатит, язвенная болезнь желудка и 12-перстной кишки, хронический колит).
- Местные анастетики (Новокаин, Бупивакаин,Лидокаин) проводят блокаду болезненных точек.
- Десенсибилизирующие препараты (Супрастин, Димедрол, Тавегил, Кетотифен).
- Дегидрирующие средства применяют для снятия отеков у больных с избыточным весом.
- Хондропотекторы защищают хрящевую ткань позвоночника от дальнейшего разрушения (Террафлекс, Структум, Мукосат, Румалон, Афлутоп).
- При выраженном спазме мышц используют миорелаксанты (Сирдаул, Мидокалм, Клоназепам, Баклофен, Тизанидин, Диазепам). Можно проводить аппликации из димексида, разведенным наполовину новокаином.
- Препараты, улучшающие кровообращение (Трентал, Никотиновая кислота и др.)
- Согревающие и обезболивающие мази и крема (Капсикам, Никофлекс,Финалгон, гель Кетонал, Диклофенак, Фастум – гель, Найз гель).
- Перцовый пластырь.
- Лечебные блокады: паравертебральные, эпидуральные, фасеточных суставов.
Народные средства
Народные средства облегчают болевые ощущения, но не излечивают от люмбалгии.
Для лечения поясничных болей народными методами применяют:
- Компрессы с использованием лекарственных растений. Свежие листья хрена моют, обдают кипятком, ровным слоем накладывают на поясницу, укутывают чем-нибудь теплым. Свежие цветки ромашки и листья березы равномерным слоем укладывают на поясничную область и тепло обертывают. Для лучшего эффекта компрессы рекомендуется использовать на ночь.
- Растирание больного места соком алоэ, свиным жиром. После чего поясницу нужно укутать шерстяным платком.
- Аппликации озокерита (горного воска). В меру горячий воск помещают на болезненное место и укутывают до остывания. Процедуру можно проделывать раз в день на протяжении 10 дней.
Применяют неинтенсивные поглаживания, растирания, разминания поясничного отдела. Мягкое воздействие на мышцы позволяет снять спазматические сокращения, улучшает кровоснабжение тканей.
Упражнения
Лечебная физкультура используется после исчезновения острого приступа для укрепления мышц спины. Она улучшает кровообращение, помогает предупредить деформацию позвоночника, снижает давление грыжи на нервные корешки. Возможно для выполнения некоторых упражнений понадобится помощь близких. Все упражнения выполняются 8-10 раз.
- Исходное положение: лечь на спину. Плавно и медленно поднимать ноги вверх, потом также медленно опускать вниз.
- Упражнение «ножницы». Исходное положение: лечь на спину. Поочередно и плавно скрещивать ноги в горизонтальном направлении.
- Исходное положение: сесть на стул. «Скручивать» туловище, поворачиваясь то в одну, то в другую сторону до появления боли.
- Исходное положение: лечь на спину. Согнуть ноги в коленях и при помощи рук подтягивать их к груди так, чтобы поясница «вытягивалась».
- Исходное положение: лечь на спину. Одновременно поднимать ровную ногу и противоположную руку, удерживать до трех секунд.
Профилактические мероприятия
Меры профилактики люмбалгии направлены на предупреждение и предотвращение ситуаций, благоприятствующих появлению болей в поясничном отделе позвоночника. Необходимо избегать переохлаждений, стараться не делать резких движений, не поднимать тяжестей. Надо регулярно делать зарядку, заниматься каким-нибудь спортом. Поддерживать оптимальную для возраста и роста массу тела.
Если у вас болит спина, присутствуют мышечные боли в спине, не занимайтесь самолечением. Это может привести к печальным последствиям. Главное при возникновении вертеброгенной люмбалгии — правильно и вовремя поставить диагноз. А это может сделать только специалист. Помните, что только комплексное лечение гарантирует хороший результат и выздоровление.
Статья написана по материалам сайтов: zdorovya-spine.ru, revmatolog.org, med-explorer.ru, spinedoc.ru.
»