Сколиоз позвоночника: виды, симптомы и лечение
На сегодняшний день известно не мало различных видов сколиоза, различающихся по типу, форме, причинам появления, особенностям развития и конечно же по степени искривления позвоночника. Подробная классификация заболевания, позволяет врачу назначить максимально эффективное лечение , учитывая индивидуальные особенности сколиоза у каждого конкретного пациента.
Содержание
- Основные типы сколиоза
- Формы сколиоза позвоночника
- Степени сколиоза
- Классификация сколиоза по Коббу
- Сколиоз позвоночника: виды, симптомы и лечение
- Причины сколиоза
- Классификация сколиоза
- Симптомы сколиоза
- Степени сколиоза
- Диагностика сколиоза
- Лечение сколиоза
- Виды искривления позвоночника
- Классификация искривлений
- Причины развития искривлений позвоночника
- Характерные признаки
- Порядок диагностирования и лечения
- Деформация позвоночника: виды, причины, лечение и профилактика
- Физиологические изгибы позвоночного столба
- Виды заболевания
- Почему происходит искривление?
- Деформация шейного отдела позвоночника
- Лечение кривошеи
- Нарушения грудного отдела
- Лечение грудного кифоза
- Деформация поясничного отдела
- Лечение сколиоза
- Показания к оперативному лечению
- Виды хирургического лечения
- Профилактика искривлений позвоночника
Основные типы сколиоза
- Врождённый – характеризуется внутриутробными нарушениями развития костей скелета, межпозвонковых дисков и хрящевой ткани.
- Приобретённый – формируется под влиянием неблагоприятных факторов и воздействий окружающей среды (травмы позвоночного столба, слабый мышечный корсет спины, постоянное нахождение позвоночника в неправильном положении и прочие причины).
Врождённый сколиоз
Заболевание выявляется обычно у детей старше 7 лет. Среди всех врожденных видов сколиоза выделяют особую группу миелодисплазий, представляющих собой аномальное развитие пояснично-крестцового сегмента позвоночного столба. Данное состояние вызвано неправильным формированием нижнего отдела спинного мозга.
В обособленную группу выделены и диспластические виды сколиоза, относящиеся также к врождённым формам. Они характеризуются аномальными процессами формирования костной ткани пояснично-крестцового сегмента позвоночника, что приводит к раннему окостенению этой зоны. Внешне, ребёнок с врождённым диспластическим сколиозом выглядит худым, бледным, имеет узкие плечи и слабо развитую мускулатуру. Спина приобретает овальную форму, область грудной клетки впалая, голова склоняется вперед. Ребёнок растет не развитым, имеет повышенную потливость, конечности зачастую прохладные на ощупь. В запущенных случаях проявляются выраженные расстройства нервной системы.
Приобретённые сколиозы
В медицинской практике встречается много различных видов приобретённых сколиозов, мы рассмотрим лишь наиболее известные из них.
- Рахитический. Для этого вида сколиоза характерно раннее развитие, поэтому наиболее часто его выявляют у детей школьного возраста. Деформационное изменение позвоночного столба находится на уровне 9-12 грудного позвонка.
- Идиопатический. Наиболее часто встречающаяся форма сколиоза, в большинстве случаев представляющая собой аномалию формирующуюся в первые годы жизни ребёнка. Идиопатическим принято называть любой сколиоз имеющий неизвестное происхождение. Выявляется заболевание наиболее часто в возрасте 4-6 лет, а также в пубертатный период развития ребёнка.
- Паралитический. Болезнь является следствием перенесённого полиомиелита. Для этого сколиоза характерно быстрое прогрессирование с деформационными изменениями грудной клетки и формированием рёберного горба. Проявляется заболевание резким ослаблением мышечного корсета, патологической подвижностью позвоночника, в некоторых случаях ослабление ягодичной мышцы, что приводит к изменению походки.
- Первичный. Обычно заболевание развивается в школьном возрасте. Этому способствует ношение тяжелого ранца, длительное сидение в неудобной позе и прочие неблагоприятные факторы, влияющие на формирование осанки. При этом искривление позвоночного столба может быть как боковым, так и сагиттальным (лордоз или кифоз).
- Статический. Недуг развивается из-за травм позвоночника и тазовых костей, туберкулёза тазобедренного сустава, плоскостопия и прочих нарушений опорно-двигательной системы. Местом локализации статического сколиоза обычно является поясничный отдел позвоночного столба.
- Ишиалгический. Возникает в результате тяжёлых форм ишиаса, следствием чего является искривление позвоночного столба в сторону противоположную болезненному участку спины.
Более редкие виды сколиоза развиваются в результате болезни Литтля и при патологически сросшихся позвонках после перелома. Существует также множество других факторов провоцирующих возникновение данного недуга.
Формы сколиоза позвоночника
- С — образный. Для него характерна одна дуга искривления.
- S — образный. Имеет две дуги искривления.
- Z — образный. Обладает тремя дугами искривления.
По месту локализации, сколиоз подразделяется на:
- шейный
- шейно-грудной
- Грудной (торакальный)
- Пояснично-грудной
- Поясничный (люмбальный)
- Комбинированный (в случае S или Z-образного искривления)
Степени сколиоза
- 1 степень. Деформация позвоночного столба практически незаметна. Точный диагноз можно установить только рентгенологически, сделав снимки в нескольких проекциях. Характерный при этом для первой степени угол бокового отклонения составляет не более 10 градусов.
- 2 степень. Деформационные изменения становятся визуально заметны. Наблюдается несимметричное расположение плеч и лопаток, возникает торсия позвонков (поворот вокруг вертикальной оси). На рентгенограмме угол отклонения от нормы не должен превышать отметку в 25 градусов.
- 3 степень. Появляется выраженный рёберный горб, двигательная активность позвоночника сильно снижается. Рентгенологически деформационный угол не превышает 40 градусов. Клинические проявления данной патологии характеризуются сердечной и лёгочной недостаточности, одышкой при незначительных нагрузках, сильным потоотделением и слабостью.
- 4 степень. На данном этапе болезни присутствует выраженная деформация позвонков, заметная даже у одетого человека. Угол бокового отклонения позвоночника для этой степени начинается с отметки в 50 градусов. Грудная клетка приобретает бочкообразную форму, визуально туловище выглядит более коротким, а конечности удлинёнными. Наблюдаются существенные изменения в работе многих внутренних органов, появляются отёки конечностей. Люди с таким сколиозом являются инвалидами, нуждающимися в постоянной помощи и уходе.
Классификация сколиоза по Коббу
Классификация Кобба подразделяет заболевание на пять групп, в зависимости от природы их происхождения.
- 1 группа. Миопатические сколиозы. Развиваются из-за слабо развитых мышц и связок спины. В эту группу относят и рахитические формы недуга, часто поражающие мышечную и нервную ткань.
- 2 группа. Неврогенные сколиозы. В данную группу относят все сколиозы, вызванные изменением нервной ткани в результате радикулита, инфекционных заболеваний (например полиомиелита), спастического паралича, нейрофиброматоза и прочих причин.
- 3 группа. Сколиозы, вызванные патологией развития костной ткани рёбер и позвонков. Обычно такие сколиозы носят врождённый характер.
- 4 группа. Сколиотические формирования появляющиеся в результате разнообразных заболеваний грудной клетки.
- 5 группа. В этой группе собраны все сколиозы, происхождение которых не изучено медициной. Их принято называть идиопатическими.
Сколиоз позвоночника: виды, симптомы и лечение
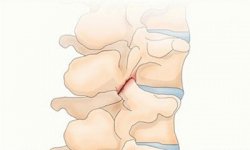
Сколиоз (scoliosis) – стойкое боковое деформирование позвоночного столба относительно собственной оси с торсионной деформацией позвонков, т.е. скручиванием их вокруг вертикальной оси позвоночника. Процесс затрагивает все отделы позвоночника. В дальнейшем физиологические изгибы усиливаются за счет патологического искривления в переднезаднем направлении. Прогрессирование заболевания приводит к вторичной деформации костно-мышечного каркаса грудной клетки и тазовых костей, сопровождающихся нарушением функционирования органов дыхания, сердца, органов таза.
Причины сколиоза
Искривление чаще формируется в раннем детском или подростковом возрасте. В период роста ребенка (до окончания пубертатного периода) деформация позвоночного столба стремительно прогрессирует. Легкая степень выраженности сколиоза диагностируется у большинства детей школьного возраста, особенно у девочек от 6 до 15 лет. Риск усугубления деформации значительно возрастает, если к началу полового созревания у ребенка уже есть рентгенологически подтвержденная сколиотическая болезнь 1 степени.
Несмотря на то, что признаки искривления могут быть выявлены в любом возрасте, причины болезни формируются при внутриутробном развитии плода.
Причины врожденного сколиоза:
- Неправильное формирование тел, суставных отростков и дужек позвонков.
- Недоразвитие некоторых позвоночных структур.
- Сращивание нескольких тел позвонков или ребер между собой.
По мнению некоторых специалистов – авторов трудов подобной тематики – главным этиологическим фактором диспластического сколиоза является врожденный порок развития головного и спинного мозга, описанный ими как дистрофический статус. Передача этого статуса по наследству приводит к развитию семейных и диспластических сколиозов.
Самым распространенным считается идиопатический сколиоз (ИС), диагностируемый, по разным статистическим данным, в 16–80% случаев от общего числа больных с ИС. Хотя причины возникновения этого вида сколиоза неизвестны, но некоторые специалисты считают, что за его развитие отвечает мутация в гене. Регуляция процессов гомеостаза осуществляется благодаря экспрессии генного аппарата клеток, которые отвечают за интенсивность роста. Экспрессия же мутантного гена ведет к нарушению гомеостаза, остеогенеза, выражающихся в асимметрии роста позвоночного столба.
Причинами малой части выявленных сколиозов (примерно 20%) являются врожденные деформации позвонков и других позвоночных структур, а также тяжелые травмы, нарушение обменных процессов, системные аутоиммунные заболевания, значительная разница в длине ног и т.д.
Учеными проводились исследования, в процессе которых была выявлена четкая взаимосвязь гормонального фона – колебаний уровня гормонов роста – с течением болезни. У больных с повышенным уровнем остеотропных гормонов (соматотропина, кальцитонина) и пониженным содержанием паратинина (их функционального антагониста) наблюдалось прогрессирование сколиоза. Если наоборот, концентрации кортизола и паратинина были выше нормы, заболевание носило непрогрессирующий характер.
Классификация сколиоза
Существует множество видов данной патологии, классифицирующихся по разным критериям.
С учетом вариантов деформаций костных структур сколиозы делятся на две основные группы – структурные и неструктурные сколиозы. При структурном – кроме искривления позвоночника вбок наблюдается торсия позвонков, т.е. их патологическая ротация, при неструктурном – торсионная деформация отсутствует.
Градация неструктурных сколиозов относительно их этиологических факторов:
- Рефлекторный сколиоз. Развивается от продолжительного нахождения человека в вынужденной позе при болевом синдроме.
- Осаночный. Возникает из-за нарушения осанки. Исчезает в положении лежа и при наклоне вперед.
- Компенсаторный. Появляется вследствие существенной разницы длины нижних конечностей.
- Статический. Обусловлен повреждением нижних конечностей, врожденным вывихом бедра и т.д.
- Истерический. Крайне редко встречающийся вид сколиоза, имеющий психологическую природу возникновения.
Разновидности структурных сколиозов с учетом причин их возникновения:
- Рубцовый. Возникает в результате грубых рубцов мягких тканей спины.
- Травматический. Позвоночный столб искривляется из-за травмирования опорно-двигательного аппарата.
- Нейрогенный. Причиной служат поражения нервных клеток и других нейрогенных структур. Возникает после перенесенного остеомиелита, сирингомиелии, нейрофиброматоза, при ДЦП.
- Миопатический. Обусловлен болезнями мышечной системы, к примеру миопатией.
- Остеопатический. Причиной служат врожденные аномалии развития структур позвоночного столба.
- Метаболический. Провоцируется недостатком определенных веществ и нарушениями обменных процессов. Из-за дефицита кальциферола (витамина D) может развиться рахитический сколиоз.
- Идиопатический. Причина возникновения остается невыявленной даже после поэтапного исключения всех предполагаемых этиологических факторов.
Разновидности сколиозов относительно формы искривления:
- С-образный. С одним боковым изгибом.
- S-образный. С двумя боковыми изгибами.
- Z-образный. С тремя углами искривления.
Градация идиопатического сколиоза в зависимости от времени возникновения:
- Инфантильный. Развившийся на первом либо втором году жизни.
- Ювенильный. Формируется между четвертым и шестым годами жизни.
- Подростковый (адолесцентный). Возникает в 10–14-летнем возрасте.
По течению процесса:
С учетом локализации искривления:
- Шейно-грудной сколиоз,или верхнегрудной сколиоз. С центром максимального изгиба между III–V грудными позвонками.
- Грудной, или торакальный. С максимальной точкой изгиба в зоне VIII–IX позвонков грудного отдела.
- Грудно-поясничный,или торако-люмбальный. Вершина искривления расположена у XI–XII грудных позвонков.
- Поясничный, или люмбальный. С углом искривления в области I и II позвонков поясничного отдела.
- Пояснично-крестцовый, или люмбосакральный. Самый редко диагностируемый сколиоз с вершиной деформации между V поясничным и I–II позвонками крестца.
- Комбинированный. С двойным S-образным искривлением.
Рентгенологическая классификация предусматривает деление патологии в зависимости от выраженности искривления, измеряемой в градусах на рентгенологическом снимке. Сколиоз по клиническим и рентгенологическим признакам делится на 4 степени. Каждая последующая степень с еще большим градусом искривления и усугублением симптоматики.
Симптомы сколиоза
Отклонение позвоночника вбок может развиваться с рождения малыша. На начальных стадиях сколиоза какая-либо симптоматика отсутствует, но несмотря на это деформация продолжает усугубляться. Поэтому раннее выявление патологии очень важно для своевременного начала лечения, коррекции нарушений и дальнейшего правильного развития ребенка.
Даже если ребенок ни на что не жалуется, родителей должны насторожить следующие признаки:
- несимметричное расположение лопаток: одна находится ближе к позвоночнику, нижний угол одной из лопаток несколько выпирает по сравнению с другой;
- если ребенок стоит с вытянутыми по швам руками, то с разных сторон наблюдается разница ширины просвета между руками и изгибом талии;
- одно из плеч выше другого;
- при наклоне ребенка вперед со стороны спины становится заметным изгиб позвоночника вбок.
При обнаружении хоть одного признака необходимо проконсультироваться с детским ортопедом, который проведет детальное обследование и при необходимости назначит адекватное степени искривления лечение.
Степени сколиоза
Согласно рентгенологической классификации, разработанной В. Д. Чаклиным с учетом как рентгенологических, так и клинических признаков, выделяют 4 степени патологии, каждой из которых соответствует определенная симптоматика.
1 степень. Угол бокового искривления не превышает 10 0 . Клинически проявляется разной высотой надплечий, сутулостью, легкой асимметрией талии, опущенной вниз головой. Жалобы отсутствуют. Рентгенологически обнаруживается незначительная торсия.
2 степень. С углом искривления от 11 до 25 0 . Наблюдается асимметричность контуров шеи и треугольников талии, стойкая деформация позвоночного столба, сохраняющаяся в любом положении тела. В поясничном отделе на стороне бокового отклонения виден валик из мышц, в грудном – выпячивание угла лопатки. Половина таза со стороны деформации опущена. Рентгенологически подтверждается сколиоз со скрученными телами позвонков.
3 степень. Угол сколиотического искривления у разных больных варьирует между 26 и 50 0 . К признакам сколиоза 2 степени присоединяются контрактуры мышц, западение ребер, мышцы живота ослабевают. Со стороны спины становится заметен реберный горб с выпирающими передними реберными дугами. Пациента беспокоят часто возникающие боли в спине, причем они становятся более интенсивными, чем при 1 или 2 степени. Не исключено нарушение функций органов пищеварения и дыхания. На рентгене – выраженная торсионная деформация тел позвонков.
4 степень. Самая тяжелая форма болезни с углом искривления более 50 0 . Проявляется усилением вышеперечисленных признаков, западением ребер на стороне вогнутости, выраженным реберным горбом, растяжением околопозвоночных мышц. Работа внутренних органов нарушается из-за их постоянного сдавления и смещения. Вследствие компрессии (сдавливания) спинного мозга нарушается мочеиспускание и дефекация, развиваются парезы мышц конечностей. Пациента часто беспокоят боли в спине, затрудняется дыхание, появляется одышка, нарушается сердечная деятельность, что приводит к болям в сердце и т.д.
Диагностика сколиоза
Для подтверждения диагноза сколиоза врач ортопед проводит визуальный осмотр грудной клетки, спины, тазовой области, поясницы, живота пациента. Замеряет длину каждой ноги в положении стоя, оценивает степень подвижности поясницы и крупных суставов, определяет симметричность расположения лопаток, плеч, треугольников талии. При визуальном осмотре каркаса грудной клетки обращает внимание на тонус мышц спины, наличие или отсутствие деформации ребер, реберного горба, впалости грудной клетки и других характерных признаков сколиоза.
Также измеряется кифоз, поясничный лордоз. Оценивается симметричность положения костей таза и т.д.
Основным диагностическим методом сколиоза является рентгенологическое исследование, которое при подозрении на развивающийся сколиоз проводят 1-2 раз в год. Первый рентген позвоночника делают стоя в двух проекциях, последующие – в положении лежа. Для сколиоза позвоночника на рентгеновских снимках характерны следующие изменения:
- наличие недеформированных базальных позвонков, служащих основой для дуги искривления;
- скошенных позвонков в зоне противоискривления и основного бокового искривления;
- присутствие кульминационных позвонков, находящихся в точке наибольшего искривления;
- обнаружение промежуточных позвонков между кульминационными и скошенными.
Для определения степени деформации на рентгенограмме обязательно измеряется угол деформации. Для этой цели разработана и успешно применяется методика Кобба. Обнаружение торсии или ротации позвонков требует измерения их углов разворота либо скручивания, осуществляемых по методу Нэша и Мо или более точному – Раймонди.
Во время интенсивного роста ребенка для контроля за состоянием позвоночника необходимы более частые, но щадящие обследования. К ним относятся нелучевые методы визуализации – трехмерное исследование позвоночного столба при помощи контактного или ультразвукового сенсора, сколиометрия по Буннеллю, измерение профиля спины в 3D-режиме. Методики позволяют снизить лучевую нагрузку на растущий организм. Их воздействие более щадящее и безопасное, чем при рентгенограмме.
По показаниям назначаются дополнительные исследования:
- МРТ;
- спирометрию;
- рентген легких;
- УЗ-исследование внутренних органов;
- ЭКГ;
- ЭХОКГ.
Лечение сколиоза
Мониторингом состояния и лечением занимается ортопед либо вертебролог. При 3 и 4 степени сколиотического деформирования столба, когда заболевание приводит к нарушению нормального функционирования внутренних органов, подключаются другие специалисты – кардиолог, гастроэнтеролог, пульмонолог.
Тактика лечения определяется в зависимости от причины, течения болезни и степени искривления. Врач может выбрать консервативное или хирургическое лечение, а может ограничиться наблюдением за состоянием пациента.
При искривлении 1 степени обычно достаточно только динамического наблюдения. При функциональных сколиозах, обусловленных разницей в длине ног либо последствиями травм, в первую очередь важно устранить или скорректировать первопричину болезни. К примеру, разницу длины конечностей компенсировать ношением ортопедической обуви или специальных стелек.
Для лечения искривления с углом, не превышающим 15 0 , без торсионной деформации позвонков достаточно специализированной антисколиозной гимнастики. Сколиотическое искривление с углом от 15 до 20 0 и признаками ротации требует присоединения к гимнастике корсетотерапии, которая эффективна в период роста пациента. Необходимость ношения корсета при прекращении роста отпадает.
Прогрессирующий сколиоз с углом искривления до 40 0 и выраженной торсией лечится в стационарных условиях. Если рост не прекратился, то в качестве основного лечения используют деротирующий корсет. Его носят постоянно, желательно не меньше 16–18 часов в сутки, лучше 23 часа. Снимают только при проведении гигиенических процедур.
Лечение корсетированием длительное, только в этом случае можно получить желаемый результат. Продолжительное использование корсета неизбежно приводит к ослаблению мышц спины, поэтому корсетотерапию необходимо обязательно сочетать с интенсивной гимнастикой. Для укрепления мышц врач дополнительно может назначить курс массажа, физиотерапевтические процедуры. Выздоровлению способствует плавание в бассейне, витаминотерапия.
Сколиоз 3 и 4 степени, как правило, требует оперативного лечения. Хирургическая коррекция искривления проводится дорсальным, трансторакальным путем либо через торакофренолюмботомию. Угол деформирования позвоночного столба выпрямляют до максимально возможного градуса и фиксируют металлическими конструкциями – пластинами, болтами, стержнями, винтами. При этом несколько позвонков, составляющих основную точку искривления, объединяют в единый неподвижный блок. Для улучшения консолидации, выравнивания позвоночника могут использоваться костные трансплантаты.
Виды искривления позвоночника
✓ Статья проверена доктором
Когда речь заходит об искривлении позвоночника, в сознании многих граждан возникает один диагноз – сколиоз. Наряду с этим, существуют другие виды искривления позвоночника и их комбинации, о которых пойдет речь в ходе дальнейшего повествования.
Виды искривления позвоночника
Вне зависимости от типа искривления, данная патология потенциально способна нарушить двигательную функцию и вовлечь в разрушительный процесс плечи, таз, конечности и даже внутренние органы. Нарушается осанка и внешний вид пациента в целом.
Ввиду вышеприведенных причин, очень важно знать, какие разновидности искривлений позвоночника существуют, почему они появляются и как лечатся.
Классификация искривлений
Общие сведения
Известно, что в норме позвоночник имеет некоторый S-образный изгиб. При отсутствии такового, человек попросту не мог бы сидеть, стоять, ходить, сгибать и разгибать туловище. Наряду с этим, в силу определенных неблагоприятных обстоятельств, величина указанного изгиба может отклоняться от нормы. В подобных условиях диагностируются различные нарушения. Так, к примру, если позвоночник искривлен кпереди, диагностируют кифоз, кзади – лордоз, вбок – сколиоз.
Возможны и их комбинации, например, если позвоночник одновременно искривлен вбок и кзади, заходит речь о кифосколиозе.
Кифозы и лордозы в некоторых случаях могут расцениваться в качестве варианта нормы, в отличие от сколиоза, который при любых обстоятельствах является патологией.
Рассмотрим более подробную информацию об упомянутых искривлениях.
Классифицируется на врожденную и приобретенную формы. Чаще всего диагностируется у пациентов 4-16-летнего возраста. Главная причина возникновения – постоянная неправильная осанка, к примеру, при сидении за партой.
В подобных условиях возникает неверное распределение нагрузок по мышцам спины и непосредственно позвоночнику. Происходят существенные патологические изменения структуры связок, возникают нарушения расположения некоторых позвонков и, в конечном итоге, формируется выраженное боковое искривление.
Неправильное положение тела может привести к сколиозу
Помимо этого, к возникновению сколиоза способен привести ранее пережитый рахит. Также провоцирующие факторы могут заключаться в особенностях трудовой деятельности, способствующих возникновению продолжительных неравномерных нагрузок.
Неравномерная нагрузка на плечи у мамочки со слингошарфом
К числу провоцирующих факторов следует отнести и разного рода травмы.
По мере прогрессирования сколиоза, происходит выраженное изменение формы грудной клетки, развивается асимметрия лопаток и плечевого пояса. Пациент жалуется на невралгии. Возможно нарушение функций внутренних органов.
В целях профилактики рекомендуется спать на жесткой ровной постели с невысокой подушкой, избегать чрезмерных нагрузок на спину и держать правильную осанку.
Жесткая деревянная кровать для детей со сколиозом
Для лечения врач может порекомендовать использование корсета, ортопедической обуви и различных приспособлений, нивелирующих неравномерность длины конечностей при наличии таковых.
Ортопедический корсет для лечения сколиоза
Может быть дугообразным и угловатым.
На фоне первого развивается снижение дыхательной экскурсии, в результате чего пациенту становится сложно или невозможно делать полные вдохи. Это, в свою очередь, приводит к нарушению процессов кровообращения. При дугообразном кифозе живот выпячивается и немного отвисает, руки опускаются и выдвигаются вперед.
Угловатая форма недуга локализируется преимущественно в области грудной части позвоночника и проявляется в виде горба. Туловище укорачивается, грудь выпячивается. К появлению такого заболевания часто приводит туберкулез.
Кифоз грудного отдела позвоночника (до и после хирургического лечения)
Развивается ввиду различных причин. К примеру, на фоне врожденного вывиха, поражающего тазобедренный сустав. В случае наличия такого поражения, центр тяжести смещается в направлении кпереду. По итогу человеку приходится намеренно отклонять туловище назад, неестественно перегибая корпус в области поясницы.
К числу провоцирующих факторов следует отнести и слишком большое количество жира, локализирующегося на животе.
Характерными проявлениями лордоза являются нижеперечисленные моменты:
- деформационные процессы, поражающие позвоночник;
- болезненные ощущения в районе спины;
- скованность движений и ограничение подвижности в районе локализации патологии.
Как определяют лордоз
Параллельно с лордозом может отмечаться опущение различных органов с сопутствующим нарушением функции таковых.
Лечение лордоза, равно как и кифоза, проводится аналогично сколиозу. Пациенту нужно держать осанку, ходить на массаж, выполнять упражнения и соблюдать прочие рекомендации врача.
Лечение лордоза массажем
Лечение поясничного лордоза
Причины развития искривлений позвоночника
Как отмечалось, искривления могут иметь врожденную и приобретенную природу. К возникновению такой патологии способны приводить самые разнообразные причины.
В соответствии с провоцирующими факторами, искривления классифицируются на структурные и неструктурные. О них в таблице.
Таблица. Особенности структурных и неструктурных искривлений
Причины развития искривлений позвоночника
Что касается искривлений у пациентов юного возраста, в данном случае патологии могут возникать по причине слишком быстрого роста человека на фоне малой развитости спинной мускулатуры и, разумеется, неправильной осанки.
Характерные признаки
Чаще всего искривления диагностируются в области поясничного, а также шейного отделов позвоночного столба. В зависимости от места локализации проблемы, характер ее проявления различается.
Так, если искривление поражает шейный отдел, присутствуют нижеперечисленные симптомы:
- ограничение функции суставов плечевого пояса;
- болезненные ощущения при совершении движений головой;
- нарушения слуха;
- скачки давления;
- головные боли;
- неприятные ощущения в области затылка, шеи, плечевого пояса.
Правосторонний сколиоз позвоночника
При локализации искривления в области поясницы, симптомы сводятся к следующим проявлениям:
- патологическому выпиранию одной из лопаток;
- асимметрии плечевого пояса;
- нарушениям походки;
- выраженной сутулости;
- визуальном изменении длины верхних конечностей (становится заметно во время прикладывания рук в районе талии);
- болезненным ощущениям в области желудка и груди;
- повышенному давлению;
- быстрой утомляемости.
Сколиоз требует полноценного комплексного лечения
Порядок диагностирования и лечения
На запущенных стадиях диагноз можно поставить даже при беглом внешнем осмотре. У пациентов отмечается сильная асимметрия плечевого пояса, искривление контура непосредственно позвоночного столба. Может произойти изменение длины нижней конечности. При выявлении хотя бы одного из вышеперечисленных патологических признаков, пациент направляется на рентгенографию, по результатам которой специалист определяет степень искривления и место его локализации.
Сколиоз. Тест Адама
При необходимости назначается МРТ. Результаты томографии предоставляют трехмерное изображение позвоночника. При наличии тяжелой степени искривления, пациент проходит УЗИ внутренних органов.
В отношении вопросов лечения, нужно сразу настроиться на то, что данный процесс будет достаточно сложным и продолжительным. Практикуются и комплексно применяются нижеперечисленные варианты терапии:
- лекарственная;
- физиотерапевтическая;
- мануальная.
При отсутствии эффективности использования консервативных методик либо же явной невозможности устранения проблемы вышеперечисленными средствами, прибегают к операционному вмешательству.
Как правило, при искривлении 1-й и 2-й степеней, удается обойтись без операции. Пациенту рекомендуются специальные упражнения. Может быть показано ношение корсета (детям и подросткам, чей рост продолжается). Обязательно назначается здоровая диета.
Сколиоз 2 степени, лечение корсетом
Одним из ключевых направлений в терапии искривлений позвоночника является лечебная физкультура. Конкретные рекомендации по данному поводу предоставит лечащий врач.
Очень полезны тренировки в бассейне.
Плавание полезно для позвоночника
Пациент обязательно должен следить за своей осанкой и походкой.
Для получения максимальной пользы, лечебной гимнастикой лучше заниматься под контролем опытного квалифицированного инструктора.
К хирургическому вмешательству прибегают преимущественно при наличии тяжелых запущенных искривлений позвоночника. Суть операций сводится к установке специальных эндопротезов и фиксирующих приспособлений, под воздействием которых будет обеспечиваться поддерживание позвоночника в правильном здоровом положении.
Оперативное лечение сколиоза
В отношении вопросов медикаментозной терапии, конкретную схему лечения назначает исключительно врач. При необходимости пациент принимает хондропротекторы, витамины и общеукрепляющие препараты.
Очень эффективным оказывается специальный массаж, а также различные методы физиотерапии и стимулирования спинных мышц, акупунктура, рефлексотерапия и т.д.
Теперь вы знаете, какие существуют виды искривления позвоночника. Своевременно реагируйте на неблагоприятные изменения своего состояния, придерживайтесь врачебных рекомендаций и назначений и будьте здоровы!
Лечение деформаций спины
Видео – Виды искривления позвоночника
Деформация позвоночника: виды, причины, лечение и профилактика
Позвоночник является нашим внутренним каркасом. Он выполняет опорную, двигательную, амортизационную, защитную функции. Нарушение этих функций происходит при деформациях позвоночника. Чтобы их вернуть, нужно заниматься профилактикой и своевременным лечением искривлений позвоночника. Патологией занимается ортопед, вертебролог и невролог. Все зависит от причины искривления и наличия сопутствующих патологий. В норме он имеет несколько изгибов в каждом своем отделе, которые располагаются в сагиттальной плоскости (если смотреть сбоку).
Физиологические изгибы позвоночного столба
- Шейный и поясничный лордозы. Формируются в процессе физического развития ребенка, когда расширяются его двигательные возможности (начинает удерживать головку и сидеть). Являются выпуклостью позвоночника кпереди.
- Грудной и крестцовый кифозы формируются внутриутробно, младенец уже рождается с ними. Представлены выпуклостью сзади.
Во фронтальной плоскости линия позвоночника проходит по средней оси тела. Активное и правильное удержание тела в пространстве — это осанка. Деформация позвоночника приводит к развитию патологической осанки и наоборот.
Виды заболевания
Какие бывают виды деформации позвоночника? Что чаще всего беспокоит современного человека? Во фронтальной плоскости развивается сколиоз. Это искривление позвоночного столба относительно срединной линии вправо или влево. В сагиттальной плоскости наблюдается увеличение дуги физиологических изгибов (гиперлордоз, гиперкифоз), исчезновение или уменьшение изгибов (плоская спина) и комбинированные искривления, сочетающие два направления (лордосколиоз, кифосколиоз).
Почему происходит искривление?
Причины деформации позвоночника могут носить врожденный и приобретенный характер. Врожденная этиология связана с патологией позвонков:
- Недоразвитие структурных компонентов.
- Добавочные элементы.
- Слияние соседних тел позвонков.
- Незаращение дуг.
- Клиновидная форма.
Причинами приобретенной деформации позвоночника могут быть:
- Систематически неправильная осанка.
- Рахит (нарушается баланс кальция в организме, кости становятся хрупкими).
- Туберкулез позвоночника.
- Полиомиелит.
- Остеохондроз и остеодистрофия.
- ДЦП.
- Травмы, грыжи и опухоли позвоночника.
- Плеврит — патология дыхательной системы с выраженным болевым синдромом. Обычно поражается одна сторона, на которой лежит пациент. Нагрузка на позвоночный столб в грудном отделе неравномерная, возникает искривление.
- Укорочение одной из нижних конечностей — нагрузка распределяется неравномерно.
- Отсутствие одной руки или ноги и как следствие — нарушение равновесия.
- Слабый мышечный массив, который не способен противостоять искривлению позвоночника.
- Психические расстройства (депрессия, когда постоянно опущены плечи и голова).
Искривление позвоночного столба может затронуть любой его отдел.
Деформация шейного отдела позвоночника
- Кривошея — патология, при которой одновременно наблюдается наклон головы в одну сторону и поворот шеи в другую.
- Кифоз — искривление шеи кзади. Это редкое явление.
- Лордоз — усиление физиологического изгиба. Шея вытягивается вперед, округляются плечи, развивается сутулость.
Причины врожденной кривошеи:
- неправильное внутриутробное положение плода;
- родовые травмы;
- спазм или укорочение мышц шеи;
- врожденная патология шейных позвонков (болезнь Клиппеля-Фейля);
- ротационный подвывих 1-го шейного позвонка.
Причины приобретенной деформации шейного отдела позвоночника:
- установочная кривошея — когда ребенок длительно занимает неправильное положение в кроватке;
- компенсаторная — при воспалительных заболеваниях уха, гнойных процессах в области шеи (ребенок щадит больную сторону и наклоняет голову в здоровую);
- перелом, вывих или подвывих первого шейного позвонка;
- остеомиелит, туберкулез, третичный сифилис — разрушаются позвонки, происходит осевая деформация скелета.
Лечение кривошеи
- массаж;
- лечебная гимнастика;
- лечение положением;
- физиолечение;
- водные процедуры в бассейне с использованием круга для новорожденных;
- ношение воротника, фиксирующего шейный отдел позвоночника в правильной позиции.
Хирургическое лечение производится в случае отсутствия эффекта от консервативного:
- миотомия — рассечение мышцы шеи;
- пластика (удлинение мышцы).
Кифоз и лордоз лечатся консервативными методами (ЛФК, массаж, медикаментозное обезболивание, снятие спазма мышц).
Нарушения грудного отдела
Кифоз сопровождается деформацией в виде усиления физиологического изгиба. Происходит патологический изгиб кзади с формированием круглой спины. Чаще встречается приобретенная кифотическая деформация позвоночника.
Причины грудного кифоза:
- Слабость мышечного корсета, который не успевает формироваться вслед за ускоренным ростом ребенка.
- Ранний рахит (до 1 года) — поражаются грудной и поясничный отделы. Деформация исчезает в лежачем положении (нефиксированное искривление). Выраженность патологического изгиба усугубляется, когда ребенок садится и встает на ножки.
- Поздний рахит (5-6 лет) — развиваются фиксированные кифозы и кифосколиозы.
- Остеохондропатия наблюдается в возрасте 12-17 лет. Страдают чаще мальчики. В медицинском мире называется болезнью Шейермана-Мау. Развиваются дистрофические изменения в телах позвонков и межпозвоночных дисках. Формируется фиксированная клиновидная деформация позвоночника.
Лечение грудного кифоза
Рахитическую деформацию лечат консервативно: плавание, витаминотерапия, ЛФК, хвойные ванны, массаж, ношение специального трехточечного корсета. Заболевание может исчезнуть бесследно.
Юношеский кифоз лечат комплексно: массаж, специальные упражнения для укрепления мышечного корсета, медикаментозное улучшение трофики костно-суставной системы. Часто приходится применять хирургические способы терапии: различные виды инструментальной фиксации позвоночника.
Деформация поясничного отдела
Лордоз — искривление позвоночного столба с формированием выпуклости спереди. Терапия основана на борьбе с заболеванием, ставшим причиной искривления. Используют вытяжение, специальные укладки пациента, физиотерапевтические процедуры, лечебную физкультуру и курсы общеукрепляющего массажа.
Причины поясничного лордоза:
- деформация с целью компенсации рахитических и туберкулезных кифозов;
- вывихи бедер, которые возникли в процессе родов;
- контрактуры тазобедренных суставов.
Сколиотическая деформация позвоночника может затрагивать любой уровень позвоночного хребта и поражать несколько отделов, вызывая S-образные искривления. Заболеванию больше подвержены девочки препубертатного периода.
- Врожденный сколиоз связан с наличием слияния нескольких позвонков, присутствием добавочных позвонков, аномалией структурных компонентов позвонка. Встречается у малышей в возрасте до 1 года. Прогрессирует медленно, линии изгибов выражены не ярко.
- Диспластический сколиоз формируется при патологическом развитии пояснично-крестцового отдела. Обнаруживается в возрасте 9-11 лет и быстро прогрессирует. Линия искривления наблюдается в поясничном отделе.
- Сколиоз неврогенного характера развивается вследствие полиомиелита, сирингомиелии, миопатий. Механизм развития связан с поражением двигательных корешков спинного мозга. Развивается функциональная недостаточность мышц. Параллельно происходят дистрофические изменения позвоночника.
- Рахитический сколиоз. Вследствие нарушения обмена кальция костная ткань становится мягкой. При статических нагрузках происходит усиление физиологических изгибов. При неправильном положении тела в пространстве быстро формируются сколиозы.
- Идиопатический сколиоз — это самая частая деформация позвоночника. Является многофакторным заболеванием: нарушение скорости роста позвоночника, нервно-мышечная недостаточность, активный период роста у детей и повышение физиологических нагрузок на скелет. Происходит нарушение эндохондрального костеобразования в позвонках с последующим развитием остеопороза и нарушений позвоночника.
В 1965 году В. Д. Чаклин рентгенологически выделил 4 степени деформации позвоночника при сколиозе:
- 1-я степень — 5-10 градусов;
- 2-я степень — 11-30;
- 3-я степень — 31-60;
- 4-я степень — более 61 градуса.
Клинические проявления сколиоза:
- При 1-й степени в положении стоя отмечается слабость мышечного корсета спины и брюшной стенки, разный уровень плеч, углы лопаток располагаются на разных уровнях, асимметрия треугольников талии. В грудном отделе заметно искривление, в поясничном — на противоположной стороне мышечное уплотнение, которое также видно при наклоне корпуса вперед. На рентгеновском снимке отсутствуют признаки ротации позвонков. Таз расположен в горизонтальной плоскости. В положении лежа на спине отмечается слабость мышц брюшного пресса.
- При 2-й степени визуально определяется S-образное искривление позвоночника. Имеются ротации грудных позвонков, происходит деформация грудной клетки. Проба с наклоном показывает выступание ребер с одной стороны или мышц поясницы. Прогрессирование идет, пока ребенок растет.
- При 3-й степени определяется выраженная деформация скелета. Отчетливо виден реберный горб и перекос таза. Линия плеч совпадает с линией таза. Сдавливается венозное сплетение позвоночника. Могут быть нарушения со стороны дыхательной системы.
- При 4-й степени наблюдается тяжелая степень деформации всего туловища. Прекращается рост, нарушается взаимоотношение внутренних органов. Сдавливание спинного мозга приводит к развитию парезов. На рентгенограмме выявляются клиновидные позвонки.
Сколиоз — это серьезное заболевание, которое может привести к стойкой утрате трудоспособности (инвалидности).
Лечение сколиоза
Деформации позвоночника у детей должны обнаруживаться в начальных стадиях. В таких случаях понадобится лишь коррекция осанки, физические упражнения, плавание, организация правильного рабочего пространства, соблюдение адекватного режима труда и отдыха, правильное питание.
Неоперативное лечение направлено на фиксацию позвоночника в правильном положении с помощью ношения корректирующих корсетов, тренировки мышц спины и брюшного пресса. В комнате ребенка должна быть специальная кровать с жестким матрасом и ортопедической подушкой.
Вторую степень лечат консервативно, при прогрессировании процесса детей отправляют в специализированные санатории. Проводится плановый курс неоперативного лечения в отделениях ортопедии. Используют метод вытяжения с применением боковой тяги. Длится такое лечение 2-4 месяца. Вытяжение часто является предоперационной подготовкой при 3-й и 4-й стадии. Достигнутый уровень коррекции фиксируется оперативно с помощью специального инструментария.
Показания к оперативному лечению
- Эстетический дефект, который беспокоит взрослого или родителей маленького пациента.
- Угол искривления более 40 градусов, но при незавершенном росте.
- Любая деформация больше 50 градусов.
- Стойкие неврологические осложнения и болевой синдром.
- Деформации, сопровождающиеся нарушением сердечно-сосудистой и дыхательной систем.
Виды хирургического лечения
Существует 3 способа: операции с передним доступом, с задним и комбинированным. Суть операций заключается во внедрении в позвоночник конструкций из металла, которые могут быть статическими и подвижными. Плюсы динамического импланта: он может корректироваться, обеспечивая правильный рост ребенка, и позволяет заниматься спортом. Конструкция внешне не видна и может использоваться в лечении тяжелых деформаций позвоночника у взрослых. Она позволяет зафиксировать искривление и остановить его прогресс.
Профилактика искривлений позвоночника
- Раннее выявление врожденных искривлений позвоночного столба (осмотр ортопеда в родильном доме проводится в 1, 3, 6 месяцев и в год) и их коррекция.
- Выявление приобретенных деформаций в дошкольном и школьном возрасте на медицинских осмотрах и применение соответствующих мер по их исправлению.
- Контроль над своей осанкой. С детства нужно приучать детей держать спину ровно. В школьных учреждениях должны быть парты с регулировкой высоты стола и стула. Во время работы необходимо делать небольшие перерывы с хождением, чтобы избежать статической нагрузки на позвоночник.
- Своевременное выявление рахита, полиомиелита, туберкулеза и соответствующее лечение.
- Профилактические курсы общего массажа для пассивного укрепления мышечного корсета.
- Занятие спортом с целью укрепления мышц спины и пресса.
- Плавание.
- При отсутствии конечностей необходимо решить вопрос о протезировании.
- Ношение ортопедической обуви при разной длине ног.
- При подъеме тяжестей необходимо равномерно распределять груз на обе половины тела.
- Правильно питаться, пища должна быть сбалансирована в плане белков, жиров и углеводов, витаминов и микроэлементов. Избегать переедания и набора лишнего веса, который служит дополнительным фактором развития деформаций позвоночника.
- Избегать длительного положения в одной позе, устраивать физкультминутки.
- Организовать правильный режим сна. Кровать должна быть жесткой, а подушку лучше приобрести ортопедическую в специальном салоне.
- При нарушении зрения необходимо обратиться к окулисту (при сниженном зрении человек может принимать вынужденное положение, вытягивать шею и усугублять шейный лордоз).
- Бороться с депрессией и апатией.
- Соблюдать меры предосторожности с целью профилактики травматизма.
- Вовремя лечить грыжи, остеохондроз, опухоли позвоночника.
Своевременное лечение способно полностью избавить от деформации позвоночника.
Статья написана по материалам сайтов: yourspine.ru, bezboleznej.ru, med-explorer.ru, fb.ru.
»