Брахиалгия: причины и симптомы болей, лечение синдрома, его локализация
Содержание
- Что такое брахиалгия?
- Причины брахиалгии
- Симптомы брахиалгии
- Дифференциальный диагноз
- Диагностика
- Лечение брахиалгии
- Мы в социальных сетях
- БРАХИАЛГИЯ
- Брахиалгия — что это, симптомы и лечение
- Чем это опасно?
- Диагностика
- Профилактика
- Брахиалгии, Эпикондилоз, Синдром плечо-кисть
- Эпикондилоз
- Синдром плечо-кисть
- Брахиалгия
- Синдром плечо-кисть
- Наружный эпикондилит плеча («локоть теннисиста»)
- Внутренний эпикондилит плеча («локоть игрока в гольф»)
- Приступ подагры
- «Щелкающая» лопатка
- Брахиалгии, вызванные перегрузкой руки
- Терминология
- Гломусные опухоли
Что такое брахиалгия?
Брахиалгией или брахиальным синдромом называют боль в руке. Она относится к цервикальному (шейному) синдрому с иррадиацией в верхние конечности. Брахиальный синдром раньше был известен как нижний цервикальный синдром». Он характеризуется болью, онемением, слабостью и воспалением в области шеи и руки. Также отличительной чертой синдрома являются боль и сенсорные (чувствительные) нарушения, распространяющиеся от шейного отдела позвоночника в верхние конечности , то есть по ходу вентральной ветви спинного нерва. Термин «брахиальный синдром» включает в себя ряд симптомов в шее и руке, у которых могут быть различные причины. В том случае, если у пациента наблюдаются шейная радикулопатия или синдром грудного выхода, должна быть проведена тщательная специфическая диагностика.
Причины брахиалгии
Брахиальный синдром может быть результатом шейной радикулопатии. Эта дискогенная брахиалгия возникает в результате повреждений, затрагивающих двигательные сегмента C5/C6 и C6/C7 позвонков. Топография шейных дерматом и миотом такова, что обычно миотомы не располагается под соответствующим дерматомом. Многие мышцы верхней части туловища, по большей части, снабжаются шейными нервными корешками и часто затрагиваются при шейных синдромах. Эти мышцы включают ромбовидные, надостные и подостные мышцы, дельтовидные мышцы, передние зубчатые мышцы и широчайшие мышцы спины. Цервикобрахиальный синдром также может быть результатом нейрогенной или сосудистой компрессии в т.н. грудном выходе. В этом случае плечевое сплетение, подключичная артерия и подключичная вена сдавливаются из-за сужения в этой области.
Основным занятием большинства пациентов с брахиальным синдромом является ручная работа с постоянными повторяющимися задачами, например, работа за компьютером, письмо, манипуляции с объектами или их перемещение, а также поднятие тяжестей. Задачи, которые требуют удержания одной и той же позиции шеи длительный период времени, могут спровоцировать брахиалгию.
Симптомы брахиалгии
Мы можем говорить о брахиалгии, если пациент жалуется на боль и такие неврологические расстройства как покалывания, нарушения чувствительности или даже потерю моторных навыков в руке, кисти и пальцах. В некоторых случаях наблюдаются потеря силы и даже моторного контроля.
Для диагностики брахиального синдрома не существует никаких чётких критериев, но симптомы обычно включают боль и слабость в запястье, предплечье, плечах и шее. Могут также наблюдаться ощущение воспаления в руках и тяжесть или онемение верхних конечностей. Боль обычно усиливается во время активности и уменьшается во время отдыха, но иногда боль усиливается ночью, что приводит к проблемам со сном.
Пациенты также говорят о специфическом ощущении надетых перчаток. Симптомы также могут сопровождаться сильными головными болями.
Термин «брахиальный синдром» используется некоторыми врачами для описания симптомов, которые, как они подозревают, связаны с раздражением шейного нервного корешка, которое невозможно зарегистрировать, тогда как другие специалисты соотносят его с не диагностированным синдромом грудного выхода. Также «брахиальный синдром» применяется как синоним миофасциального синдрома с симптоматикой в шее и/или плече, которая, как считается, возникает в мышцах.
Дифференциальный диагноз
Точно так же, как и при синдроме грудного выхода, мы можем наблюдать сдавление сосудов или нервов, но в отличие от данного синдрома брахиальный синдром имеет ряд необъяснимых признаков. Эти признаки напоминают повторяющееся растяжение сухожилий.
Диагностика
Прежде чем подобрать симптоматическое лечение должны быть выполнены следующие диагностические процедуры:
- обследование шеи и плеча с целью исключения их повреждения;
- рентгенологическое исследование шеи в разных проекциях;
- после консультации невролога — ЭМГ, МРТ или КТ;
- ангиография или венография для выявления возможных сосудистых повреждений.
Радиографические изображения, прежде всего, помогают объективно определить возможные причины симптомов. Травма спины, приобретённая недавно или много лет назад, или патология позвоночника могут быть оценены с помощью МРТ и КТ. Повреждение нервов можно идентифицировать, используя ЭМГ. Любые сосудистые повреждения или тромбоз можно выявить при помощи стандартной ангиографии, магнитно-резонансной ангиографии или венографии.
Шея, плечи и руки обычно выглядят нормально, но болезненные при прикосновении. Шея может быть напряжённой с хорошо заметным ограничением в движении, особенно при вытягивании шеи. У некоторых пациентов наблюдается неправильная осанка с округлёнными плечами и наклоненными головой и шеей. При поднятии рук симптомы ухудшаются. Также имеет место наличие ассиметрии верхнего отдела груди, включая ключицы.
Для выявления симптомов могут быть проведены следующие тесты:
- манёвр Эдсона: голова выпрямлена и наклонена в сторону, пациент задерживает дыхание, и врач проверяет наличие симптомов;
- тест на напряжение поднятой руки: сильное отведение руки может вызывать ряд симптомов.
Выпадение пульса во время этих тестов указывает на синдром грудного входа.
Лечение брахиалгии
Брахиалгия лечится консервативными методами. Для снятия болевой симптоматики используются противовоспалительные и обезболивающие препараты.
При консервативном лечении главной целью реабилитации является снижение болевой симптоматики.
Для этого используются следующие методы:
- Чрескожная электрическая стимуляция нервов (ЧЭСН);
- криотерапия;
- лечение глубоким теплом;
- ультразвук;
- лечение боли когнитивными и поведенческими методами;
- глубокий массаж тканей.
Второй целью является улучшение функционирования и увеличение диапазона движений.
Эта цель реализуется с помощью:
- ручных массажей и других ручных техник;
- упражнений для шеи, плеч и рук для увеличения двигательного диапазона и улучшения функциональности;
- терапия для повышения силы и выносливости;
- упражнения на растяжку шеи и плеч;
- упражнения для контроля осанки и удержания правильного положения шеи и плеч во время дневной активности.
Упражнения, выполняемые дома, и эргономическая оценка рабочих условий играют важную роль в реабилитации пациентов.
Если брахиалгия является симптомом грыжи или протрузии шейного отдела позвоночника необходимо срочное комплексное лечение, так как может развиться контрактура плеча.
Мы проводим комплексное лечение межпозвонковых грыж шеи в течение 18 лет с хорошими результатами, но запущенные случаи, когда рука уже не работает полностью, практически не поддаются лечению. Поэтому лечебные мероприятия при боли в руке лучше не откладывать.
Записаться на консультацию врача (для граждан РФ проводится бесплатно).
Статья добавлена в Яндекс Вебмастер 30.06.2014, 15:03
При копировании материалов с нашего сайта и их размещении на других сайтах мы требуем чтобы каждый материал сопровождался активной гиперссылкой на наш сайт:
- 1) Гиперссылка может вести на домен www.spinabezboli.ru или на ту страницу, с которой Вы скопировали наши материалы (на Ваше усмотрение);
- 2) На каждой странице Вашего сайта, где размещены наши материалы, должна стоять активная гиперссылка на наш сайт www.spinabezboli.ru;
- 3) Гиперссылки не должны быть запрещены к индексации поисковыми системами (с помощью «noindex», «nofollow» или любыми другими способами);
- 4) Если Вы скопировали более 5 материалов (т.е. на Вашем сайте более 5 страниц с нашими материалами, Вам нужно поставить гиперссылки на все авторские статьи). Кроме этого, Вы должны также поставить ссылку на наш сайт www.spinabezboli.ru, на главной странице своего сайта.
Мы в социальных сетях
При копировании материалов с нашего сайта и их размещении на других сайтах мы требуем чтобы каждый материал сопровождался активной гиперссылкой на наш сайт:
БРАХИАЛГИЯ
Разнообразие причин, вызывающих болевые ощущения в верхней конечности, предопределяет сложность их диагностики и лечения.
Главная особенность брахиалгического синдрома в целом заключается в том, что он в большинстве случаев клинически неотделим от алгических синдромов в шее и плече.
Это может быть обусловлено несколькими причинами. Прежде всего, эти болевые феномены могут быть проявлениями одного заболевания. В иных случаях патологический процесс (в частности, в области шеи) часто ведет к формированию болевых и других проявлений в области плеча и верхней конечности.
Брахиалгию в целом может вызвать процесс, локализованный в любой точке – от спинного мозга до дистальных отделов конечностей.
Голова, шея, плечевые суставы и верхние конечности весьма подвижны и являются составными элементами сложноорганизованной согласованной системы, обеспечивающей разнообразные формы моторной деятельности. Патологические процессы, связанные с каждой из ее составляющих, вызывают участие и клиническое звучание соответственно других. Возможно, с этим обстоятельством связан тот факт, что среди всех форм регионарных мышечных болей шейно-плечевая локализация является самой распространенной в популяции (30,3%).
Другой особенностью болевых синдромов в верхней конечности является частое сопровождение боли разнообразными вегетативными, сосудистыми и трофическими нарушениями.
Это связано с некоторыми анатомо-физиологическими особенностями области верхнего плечевого пояса: мягкие ткани (нервы, кровеносные сосуды, мышцы, связки и суставные капсулы) часто сдавливаются в узких пространствах этой зоны. При этом патологические процессы, вызывающие боль, могут быть связаны с местными факторами или обусловлены отдаленными или отраженными, иррадиирующими причинами. Местные изменения могут ограничиваться суставом, его капсулой или ближайшими сухожилиями, мышцами и нервами. При отдаленных процессах боль может иррадиировать по ходу сосудисто-нервных пучков. Отраженная боль является итогом патологической импульсации из других мышечно-суставных зон, органов грудной и верхних отделов брюшной полостей.
Феноменология болевых ощущений в конечностях характеризуется многообразием. Можно выделить несколько типов боли:
1. Радикулоалгии – кинжально-острая (ланцинирующая) боль, приступообразная, стреляющая, распространяется по всему дерматому от проксимальных до дистальных отделов. При этом наблюдаются основные признаки корешкового поражения: парестезии и нарушения чувствительности в зоне иннервации корешка, снижение мышечной силы и гипорефлексия.
2. Невралгии – боль при поражении ствола нерва ноющая, изредка режущая, относительно продолжительная, уменьшается в покое, усиливается при движении, напряжении и пальпации нерва.
3. Миалгии – боль глубинная (трункальная), усиливается при давлении и растяжении мышц, часто локализуется в отдельных зонах, постоянная.
4. Дизестезии – боль в виде жжения, покалывания, поверхностная, различной продолжительности, локализуется на коже более дистально, усиливается при активных движениях.
Брахиалгические синдромы характеризуются чрезвычайным многообразием этиологических факторов.
I.Среди наиболее частых причин – вертеброгенная патология и травматические повреждения.
II.Другой группой, которую следуют отнести к частой патологии, является миофасциальный болевой синдром.
III.Несмотря на существующую самостоятельность связи брахиалгий с каждым из перечисленных факторов, на практике очень часты случаи разнообразного их сочетания, когда у одного больного трудно установить причинно-следственные взаимоотношения между ними.
Вертеброгенные и посттравматические брахиалгии
a)Брахиалгии – нередкий симптом различных неврологических осложнений шейного остеохондроза. Они могут наблюдаться в картине компрессионных синдромов в виде радикулопатий. Основными причинами шейных радикулопатий могут быть грыжа межпозвоночного диска и остеофиты. При этом клинически, как правило, обнаруживается поражение одного корешка.
b)Радикулопатии в руке могут быть проявлением спинальной (чаще экстрамедуллярной) опухоли. Однако при этом чаще выявляются симптомы поражения нескольких спинномозговых корешков.
c)Боль в руке, обусловленная корешковым поражением, может наблюдаться при так называемой хлыстовой трав ме. При этом наряду с корешковым наблюдается повреждение мышц и связок, межпозвоночных суставов и дисков. Для этой травмы характерны головные боли, боли в шее и плечах, головокружения, ограничение движений головы. Указанные симптомы появляются в первые несколько часов или суток после травмы и нередко в виде остаточных явлений беспокоят многие годы.
d)Боль в верхней конечности может быть связана и с поражением плечевого сплетения . Наиболее частые причины плексопатий – травма, опухолевые образования или последствия лучевой терапии. Клиническая картина зависит от вовлечения верхней или нижней порции плечевого сплетения. В первом случае развивается картина синдрома Дюшенна–Эрба: слабость, атрофии и нарушения чувствительности в проксимальном отделе плеча. Во втором – клиника синдрома Дежерин–Клюмпке: парез кисти и пальцев, гипестезия по внутренней поверхности предплечья. При любом варианте плечевой плексопатии двигательные и чувствительные расстройства часто сопровождают боли в руке.
e)При травматическом происхождении брахиалгий сам феномен боли нередко связан с отрывом спинномозгового корешка . В этих случаях возникает резкая, острая, неподдающаяся лечению боль, которая носит режущий жгучий характер и, как правило, распространяется по ходу соответствующего корешка.
Рефлекторные нейродистрофические и нейроваскулярные синдромы
Одной из самых частых причин болей в верхней конечности являются брахиалгии в картине шейных рефлекторных нейродистрофических и нейроваскулярных синдромов.
Во всех этих вариантах источником болевой импульсации являются рецепторы фиброзного кольца позвоночного диска, задней продольной связки, капсул суставов и т.д.
При этом собственно болевые ощущения имеют несколько закономерностей:
•ноющий характер
•иррадиация в затылок, плечо, предплечье и кисть
•усиление болей при движениях в шее или длительном позном напряжении
Вышеперечисленные формы брахиалгий могут наблюдаться в картине нескольких синдромов. При существующем многообразии нейроваскулярных, нейрорефлекторных и нейродистрофических синдромов, сопровождающихся болями в верхней конечности, в клинической практике наиболее часто встречаются лишь некоторые из них.
1) Плечелопаточный периартроз («замороженное плечо»). Основные проявления этого синдрома связаны с первичными изменениями в позвоночнике при остеохондрозе, которые приводят к нейродистрофическим расстройствам в тканях плечевого сустава. Однако в ряде случаев сходную картину может давать адгезивный капсулит, когда «замороженное плечо» формируется на фоне хронического фиброзного воспаления капсулы плечевого сустава. Клинические проявления заключаются в основном в боли и ограничении движений в плечевом суставе. Болевые ощущения в основном локализуются в области плечевого сустава, однако могут иррадиировать в шею, плечо и лопатку. Ограничение движений в плечевом суставе связано с развитием приводящей контрактуры мягких тканей плеча, возникающей в результате длительного перенапряжения различных мышц, связок и фасций. На начальных стадиях заболевания ограничение движений обусловлено болью, вызывающей в свою очередь повышение тонуса приводящих мышц. На следующих этапах в патологический процесс включаются дистрофические изменения в периартикулярных тканях. При этом активные движения резко ограничены, тогда как объем пассивных движений, особенно во фронтальной плоскости, несколько больше. Течение плечелопаточного периартроза часто заканчивается излечением в течение нескольких месяцев. Терапевтические мероприятия включают применение анальгетиков, различных вариантов новокаиновых блокад, акупунктуры, а также активное физиотерапевтическое лечение.
2)Нередко картина плечелопаточного периартроза возникает в сочетании с отеком и вегетативно-трофическими изменениями в области кисти и лучезапястного сустава. Эти расстройства встречаются значительно реже, однако протекают они значительно тяжелее. Описанный симптомокомплекс называют синдром плечо–кисть (Педжета–Шреттера). Болевой синдром возникает в начале заболевания, и достаточно быстро формируются вегетативные и трофические изменения: кисть становится припухшей, болезненной при пальпации, синюшной, горячей. Болевой синдром может регрессировать на фоне развивающихся дистрофических изменений в связочном и костном аппарате.
3)Боль в верхней конечности может быть одним из проявлений синдрома передней лестничной мышцы (скаленус – синдром, синдром Наффцигера) или синдрома малой грудной мышцы (пекталгический синдром). В обоих случаях клиническая картина обусловлена рефлекторными мышечно-тоническими нарушениями в лестничной или малой грудной мышцах и связанным с ними сдавлением плечевого сплетения и подключичной артерии. Основные проявления – боль и отечность в руке, позже присоединяются гипалгезия и слабость в ульнарно расположенных образованиях кисти и предплечья. Характерны разнообразные чувствительные нарушения (онемения и парестезии), слабость в локтевом отделе кисти, вегетативно-трофические расстройства (бледность, акроцианоз, потливость кистей, трофические изменения кожи, ногтей). При этом нередко при пальпации малой грудной и передней лестничной мышц удается выявить активные триггерные точки с характерной иррадиацией боли в грудь, плечо, кисть, лопатку.
4)Интенсивная боль в плече является характерным симптомом невралгической амиотрофии (синдром Персонейджа–Тернера) . Заболевание чаще развивается остро вслед за перенесенной инфекцией, после вакцинации или введения сыворотки. Первым симптомом, как правило, является острая боль, а спустя несколько дней развиваются вялые парезы мышц плечевого пояса. Одним из характерных феноменов невралгической амиотрофии является частота билатерального поражения мышц плеча, реже предплечья и высокий темп развития амиотрофий. В целом прогноз заболевания благоприятный – возможен полный регресс в течение нескольких месяцев.
Миофасциальные болевые синдромы
Следует отметить, что в происхождении брахиалгий весьма часто участвуют миофасциальные болевые феномены. При этом та или иная локализация боли имеет четкую закономерность формирования зоны отраженной боли с наличием активных триггеров в определенных мышцах.
Наиболее часто при брахиалгиях активные триггерные точки расположены в следующих мышцах:
•лестничные
•надостная
•подостная
•клювовидно-плечевая
•двуглавая
•плечевая
•трехглавая
•разгибатели запястья
•разгибатели пальцев кисти
•супинатор
•длинная ладонная мышца
В происхождении миофасциальных болей в области плечевого пояса имеют значение те же факторы, что и для миофасциальной боли в целом:
•позное перенапряжение
•длительная иммобилизация
•сдавление мышц
•переохлаждение
•травматические повреждения
•растяжение мышц
Компрессионно-ишемические невропатии (туннельные синдромы) являются одной из наиболее частых причин болей в верхней конечности. Компрессия нерва с развитием ишемических нарушений чаще возникает в местах естественных морфологических образований в виде отверстий, каналов или туннелей, в местах изгибов нервных стволов. В происхождении туннельных невропатий могут принимать участие разнообразные факторы.
Основными причинами некоторых из них являются
1)профессиональные особенности или привычные позы
2)в некоторых случаях может иметь значение длительная иммобилизация (например, при переломах или фиксации рук во время операционного вмешательства)
3)частой причиной туннельных невропатий являются эндокринные нарушения (гипотиреоз, акромегалия, климакс)
4)прием оральных контрацептивов
5)метаболические расстройства при сахарном диабете, алкоголизме
Клинические проявления компрессионно-ишемических невропатий складываются из сенсорных, моторных, вегетативных и трофических нарушений и зависят не только от механической травматизации нерва окружающими тканями.
Во многом эти расстройства обусловлены ишемией и венозным застоем, развивающимся отеком тканей. Поэтому как собственно болевые, так и вегетативные и трофические феномены имеют сложный генез и связаны с целым рядом патогенетических механизмов.
В диагностике туннельных невропатий принципиальное значение имеют анализ характера и локализации, распространения боли, распределение чувствительных и двигательных нарушений. Важны специальные диагностические приемы. Например, тест Тинеля – возникновение болезненных парестезий в зоне иннервации исследуемого нерва при перкуссии места его возможного повреждения. Вторым важным приемом является тест Фалена – пассивное сгибание или разгибание лучезапястного сустава усиливает парестезии и боль при синдроме запястного канала. Диагностическое значение может иметь и применение новокаингидрокортизоновой инъекции в зону компрессии нерва. При туннельных невропатиях эти меры, как правило, приносят существенное облегчение болей.
Существует некоторые виды туннельных невропатий, для которых боли в руке являются характерными. Это прежде всего относится к следующим видам патологии:
• синдрому запястного канала – наиболее частому варианту туннельных синдромов на верхней конечности. Типичны жалобы больных на ночные боли в кистях и онемения пальцев рук (чаще 1, 2 и 3-го), носящие периодический характер. При неблагоприятном течении эти явления приобретают постоянный характер. В самых тяжелых случаях развиваются гипотрофия тенара, слабость отводящих большой палец мышц.
•Причиной интенсивной боли в руке нередко служит хроническая, бытовая или спортивная травма. Примером тому – пронаторный синдром , возникающий у лиц некоторых профессий (при пользовании отверткой, выжимании белья), при длительном позном перенапряжении или давлении на ладонную поверхность верхней трети плеча («паралич медового месяца»). Сдавление срединного нерва в области круглого пронатора сопровождается резкой болью в предплечье, иррадиирующей в пальцы, а также чувствительными расстройствами.
•Боль является основным проявлением и локтевой невропатии . Компрессия локтевого нерва может осуществляться на нескольких уровнях: на уровне локтевого сустава в кубитальном канале и в месте выхода из него, а также в ложе Гийона. Наиболее ранним признаком невропатии являются парестезии, боль и зуд по локтевому краю кисти и пальцев. По мере развития заболевания возникают слабость и амиотрофии мышц гипотенара и межкостных мышц с формированием «когтистой кисти».
•Частым феноменом брахиалгий является невропатия лучевого нерва . Наиболее характерным является его поражение в области локтевого сустава. Травмирование лучевого нерва в этой зоне с формированием эпикондилита («теннисный локоть») обычно возникает в результате перенапряжения мышц-разгибателей кисти и супинаторов предплечья. Первым симптомом служит боль в латеральном надмыщелке, которая носит острый характер. При повторной травматизации боль становится постоянной. В случаях поражения поверхностной ветви лучевого нерва в локтевом суставе боли возникают в локтевой области и предплечье, характерны ноющие боли покоя. При этом парестезии и чувствительные расстройства отсутствуют. Это так называемая алгическая форма туннельного синдрома лучевого нерва.
Комплексный регионарный болевой синдром
Наиболее яркими болевые ощущения в верхней конечности встречаются в картине комплексного регионарного болевого синдрома (КРБС). КРБС представляет собой симптомокомплекс, полиэтиологичный по своей сути.
Основными клиническими феноменами КРБС являются:
• боль жгучая, ноющая или ломящая, сочетающаяся с разнообразными чувствительными расстройствами (гипестезия, гиперпатия, аллодиния);
• вегетативно-трофические расстройства – отек, изменение окраски кожных покровов, локальная гипертермия, нарушения потоотделения, изменения роста волос и ногтей, остеопороз;
Отмечается чрезвычайное разнообразие этиологических факторов, которые предположительно могут служить причиной КРБС: травмы центральной и периферической нервной системы, переломы и растяжения, воспалительные заболевания суставов, туннельные невропатии, дегенеративные и аутоиммунные заболевания нервной системы, инсульты, инфаркты миокарда.
Несмотря на многообразие причин, вызывающих этот симптомокомплекс, во всех случаях формирование алгических и вегетативно-трофических нарушений при нем имеет свои закономерности:
1) Во-первых , отставленность его развития по отношению к действию повреждающего воздействия – КРБС развивается всегда спустя несколько дней или недель и, как правило, в пределах одной конечности.
2) Во-вторых , для клиники этого заболевания обязательно наличие ярких вегетативных и трофических нарушений.
В течении КРБС часто удается определить некоторую стадийность.
1) Острая стади я характеризуется появлением болей жгучего ломящего характера с различными чувствительными феноменами.
2)Выделяют дистрофическую стадию с развитием выраженных вегетативных и трофических расстройств: кожа приобретает синюшный оттенок, становится горячей на ощупь, наблюдается гипергидроз, повышение мышечного тонуса, оживление сухожильных рефлексов, развивается поражение суставов с ограничением движений в них.
3)На поздней атрофической стадии отмечается, как правило, стихание болей, окраска кожи ставится бледной, развиваются гипотрофии, снижение кожной температуры, изменение роста волос и ногтей, депигментация, выраженный остеопороз.
Каждая стадия может длиться несколько месяцев. При отсутствии лечения заболевание нередко ведет к инвалидизации.
Лечение КРБС проводят с учетом анализа возможных этиологических факторов, центральных и периферических механизмов, принимающих участие в его формировании. Наряду с применением различных анальгетических средств и местных блокад с успехом могут быть использованы антиконвульсанты, антидепрессанты, блокаторы кальциевых каналов, бета-адреноблокаторы. В некоторых случаях показаны диуретики, венотонические и другие симптоматические средства. При этом необходима мобилизация пораженной конечности и применение различных нефармакологических методов лечения: акупунктура, различные методы физиотерапии, гипербарическая оксигенация.
Одной из причин стойких болей в верхней конечности может быть поражение суставов. Боль в кисти и предплечье часто сопровождает ревматоидный артрит, остеоартрозы, системную красную волчанку, дерматомиозит. Характерны боли в дистальных отделах верхней конечности и для псориатического артрита, хронической подагры, синдрома Рейтера. Во всех случаях для исключения поражения суставов необходимо как клиническое исследование суставов (припухлость, изменение конфигурации, болезненная пальпация, локальное изменение температуры, щелчки при движении), так и дополнительное лабораторное, рентгенологическое исследование.
Боль в руке может быть симптомом и нейрогенной артропатии (сустав Шарко). Развитие нейрогенных артропатий связывают с нарушением глубокой болевой чувствительности или проприцепции, приводящим к утрате нормальных защитных рефлексов, оберегающих суставы от травм (особенно повторных) и околосуставных переломов.
Существует множество патологических состояний, благоприятствующих развитию нейрогенной артропатии:
•дегенеративные заболевания позвоночника с компрессией нервных корешков,
•опухоли и повреждения периферических нервов и спинного мозга,
•аномалия Арнольда–Киари,
•семейно-наследственные невропатии (болезнь Шарко–Мари–Тута, наследственная сенсорная невропатия, болезнь Дежерина–Сотта, синдром Райли–Дея),
•нарушения болевой чувствительности, обусловленные применением индометацина,
•внутрисуставное введениее кортикостероидов,
•злоупотребление алкоголем
Подобные причины болей в руке могут наблюдаться в картине артропатий при сахарном диабете, спинной сухотке и сирингомиелии. При сирингомиелии нейроостеоартропатии встречаются у 20% больных, существуют и безболевые формы. В целом для сирингомиелии характерны боли в том числе в руке, которые возникают уже на ранних стадиях заболевания, носят спонтанный характер и бывают односторонними. При этом болевому синдрому сопутствуют чувствительные расстройства, которые при сирингомиелии носят сегментарно-диссоциированный характер. Именно чувствительные расстройства (аналгезия) обусловливают частоту травм, особенно ожоговых, и способствуют развитию нейродистрофических изменений, столь характерных для сирингомиелии.
Брахиалгии при полинейропатиях
Боль в руке может встречаться и при различных формах полинейропатии. Боли при этом в целом зависят от тяжести и остроты основного заболевания. Наиболее характерен болевой синдром при таком редком заболевании, как наследственные сенсорно-вегетативные полиневропатии. Алгические проявления носят молниеносный и спонтанный характер, им сопутствуют чувствительные расстройства и нередко безболезненные, прогрессирующие, длительно незаживающие глубокие язвы стоп. Все симптомы на руках бывают выражены в меньшей степени. При диабетической невропатии боли чаще встречаются в картине дистальной симметричной полиневропатии. Однако это более характерно для нижних конечностей. При сахарном диабете поражение нервной системы может наблюдаться в виде изолированных множественных невропатий. В этих случаях при поражении периферических нервов на верхней конечности возможно развитие болевого синдрома в руке. При этом характер и распределение болей имеют закономерности локтевой или срединной невропатии.
Не следует забывать о такой возможной причине болей в плече, как висцеро-радиклярный синдром (зоны Захарьина — Геда).
Болью в плече может сопровождаться:
1. Острая коронарная патология (стенокардия, острый инфаркт миокарда)
2. Патология гастродуоденальной зоны и желчного пузыря
3. Бронхо-пульмональная патология и др.
Поэтому, при жалобах на боли в плече, пациент должен подвергаться всестороннему, глубокому, детальному обследованию.
Брахиалгия — что это, симптомы и лечение
Брахиалгия – болевой синдром в области плеча нечеткой локализации, природа которого является невралгической. Боль возникает не только в плече, она может переходить на спину, шею, руки, голову.
Это заболевание со сложной и довольно широкой этиологией, оно может быть вызвано множеством факторов, в том числе и патологиями, которые уже имеются у человека. В связи с этим, данный синдром считается сложно диагностируемым. Без должного лечения болезнь может привести к инвалидности.
Основной причиной возникновения заболевания является нарушение работы нерва. Оно может произойти в результате травм спины, шеи, плеча, защемлений спинных и шейных нервов, спазма мышц и т.д. Брахиалгия отличается большим разнообразием этиологии, что во многих случаях может сильно усложнить как постановку диагноза, так и дальнейшую терапию заболевания.
Чаще всего последствия сидячего и малоподвижного образа жизни (бухгалтеров, водителей, кассиров и т.д.) являются одной из причин возникновения этого недуга. Также в группе риска находятся люди, которые часто подвергаются высоким нагрузкам (спортсмены, грузчики), ввиду того, что они постоянно подвержены микротравмам спины и шеи, которые нередко становятся хроническими.
Среди частых причин возникновения брахиалгии довольно часто встречаются также застарелые травмы и соматические болезни, к которым можно отнести радикулит и различные невралгии.
Чем это опасно?
Брахиалгия представляет собой достаточно неприятное осложнение. Оно достаточно болезненное, ограничивает движения, снижает работоспособность. Запущенные травмы, которые вовремя не лечатся, могут серьезно осложняться. Они трудно излечимы, а в некоторых случаях и вовсе не поддаются лечению и приносят неудобства в течение всей жизни.
Клиническая картина брахиалгического синдрома может существенно отличаться у разных людей, из-за того, что причины возникновения в каждом случае индивидуальны. Однако основными симптомами являются:
- Нарастающая или постоянная боль в глубине или снаружи. Боль может быть колющей, ноющей, тупой. Она может иррадиировать в соседние части тела (спину, грудь, шею, голову). Боль усиливается в течение дня при частых движениях плечом, могут возникать болевые приступы в вечернее и ночное время. Боль может меняться с течением развития болезни.
- Спазм мышц, связанный с невралгией.
- Нарушение чувствительности.
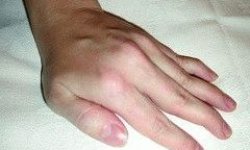
- Отек и покраснение. Кожа может быть болезненной при прикосновении, а цвет от розового до синюшного.
- Затруднение в движениях.
- Онемение конечности.
Также стоит отметить, что симптоматика может быть неярко выражена, что зависит от природы возникновения и степени развития болезни. Симптомы можно спутать с другими соматическими заболеваниями, аллергиями, травмами. При обращении к врачу постарайтесь вспомнить, с чем могла быть связана болезнь — это может заметно ускорить лечение.
Диагностика
Для начала необходимо дифференцировать брахиалгию от других патологий. Для этого проводится диагностика плеча, груди, шеи и спины, проводится сбор анамнеза.
Для постановки диагноза применяют:
- Рентгенографию.
- Магнитно-резонансную томографию (МРТ)
- Компьютерную томографию (КТ)
- УЗИ плеча и шеи.
Кроме этого, диагностируется наличие фактора, повреждающего нервы. Так, для установки повышенного напряжения мышц, применяется электромиография. Проводится диагностика сосудистых повреждений и патологий (ангиография и венография).
Лечение проводится консервативно и инструментально. Сочетание этих методов помогает быстро и качественно вылечить вовремя выявленную патологию.
При лечении брахиалгии применяют анестетики и противовоспалительные средства для лечения отеков и болей. Для лечения развившейся невралгии применяются ноотропные препараты.
Во время стационарного лечения больному необходимо обеспечить максимальный покой больного плеча. Сильные нагрузки противопоказаны, но небольшие движения рукой не запрещаются.
После нормализации состояния и снятия воспаления, применяется реабилитационная терапия в сочетании с лечебными мероприятиями:
- ЧЭСН – чрескожная электростимуляция нервов.
- Стимуляция периодическими токами.
- Иглоукалывание.
- Лечение высокочастотными волнами (СВЧ-терапия)
- Тепловая терапия (внешняя, глубокая)
- Ультразвуковая терапия.
Методики и их сочетания варьируются в зависимости от вида заболевания и подбираются индивидуально. Для удачного лечения необходимо также соблюдать режим питания, обеспечить покой конечности, поддерживать постоянную температуру. Если болезнь сопровождается другими патологиями, их необходимо либо лечить параллельно, либо сначала вылечить первое заболевание, являющееся причиной болезни, а затем уже и саму брахиалгию.
В некоторых случаях — при сложных защемлениях, нарушениях трофики, крово- и лимфообращения — может применяться хирургическое вмешательство.
После терапевтического лечения больного ожидает продолжительный курс реабилитации. В нее входят:
- Массаж.
- Лечебная физкультура.
- Физиотерапия.
- Растяжка плеч и шеи.
Для уменьшения нагрузки на пораженную часть тела применяют бандажи, тугие эластичные повязки и специальные фиксирующие устройства.
Вся реабилитационная терапия подразумевает постепенное восстановление активности плеча. Поэтому во время реабилитации запрещены любые силовые нагрузки интенсивнее разрешенных во время лечебной физкультуры. При несоблюдении этих правил сохраняется риск рецидива, повторного защемления нерва, спазма сосудов и мышц.
Профилактика
Чтобы избежать брахиалгии, каждый человек должен внимательно относиться к своему здоровью, вовремя лечить травмы, сопутствующие заболевания, планово посещать специалиста. При первых подозрениях на заболевание, следует незамедлительно обратиться к врачу, ведь на начальных этапах лечение проводится значительно быстрее и легче.
Следите за своим образом жизни: поддерживайте нормальную физическую активность, выполняйте зарядку, занимайтесь профилактическим спортом – все эти шаги всегда благоприятно сказываются на здоровье человека, в том числе, они могут помочь предупредить развитие брахиалгии.
Брахиалгии, Эпикондилоз, Синдром плечо-кисть
О болях в руке (брахиалгиях) можно говорить при плечелопаточном периартрозе и эпикондилозе (дистрофическая форма брахиалгии), при синдромах передней лестничной, малой грудной мышцы и синдроме плечо-кисть (сосудисто-невральная форма брахиалгии), при компрессионно-корешковых синдромах (компрессивно-корешковая форма брахиалгии), ирритации из позвоночно-двигательного сегмента (склеротомная форма брахиальгии). Однако целесообразно выставлять в диагноз сам синдром, а не форму брахиалгии. Это и конкретнее, и информативнее для лечения. О брахиалгии же следует говорить тогда, когда в руке имеются и боль, и дистрофические нарушения, но выделить оформленный синдром не удается. Таким образом, вертеброгенный рефлекторный синдром брахиалгии диагностируется при отсутствии других конкретных компрессионных или рефлекторных симптомокомплексов остеохондроза.
Отраженные боли могут распространяться из шейного отдела позвоночника на всю руку и на отдельные части ее. Такими же отраженными — рефлекторными — могут быть не только болевые явления, но и мышечно-тонические, нейродистрофические и нейрососудистые изменения в области руки. Так как все эти изменения сопровождаются болью, их удобно определять как брахиалгии.
Термин этот подчеркивает также, что речь идет не о радикуалгии, не о невралгии, а о болевом синдроме в области руки, который нельзя связать с поражением каких-либо отдельных корешков или нервов. Речь идет о сопровождающихся болью и болезненностью изменениях в самих тканях руки. хотя первоначальным источником их является шейная область, то есть вертебральный очаг. Многие формы брахиалгии, связанные с шейным дистрофическим процессом позвоночника, могут возникать и независимо от него под влиянием местного макро- и микротравмирования.
Эпикондилоз
Порой патологические импульсы нацеливаются на зоны надмыщелков плеча. При здоровых тканях этой зоны дистрофический периферический процесс может и не реализоваться в этой зоне. И тем не менее в практике лечения шейных вертеброгенных синдромов он встречается довольно часто, так как в зоне наружного надмыщелка плеча имеются относительно ранимые костно-фиброзные ткани. Они являются и брадитрофными, и весьма и весьма перегружаемыми, особенно при повторных рывковых движениях про- и супинации. Трофика быстрее нарушается в месте прикрепления к костным выступам. Конечно, они наиболее ранимы.
Клиническая картина эпикондилоза бедна локальной симптоматикой. Основной симптом — боль и болезненность в области надмыщелка, чаще наружного, но не само-то, а более дистальной зоны прикрепления к нему плечелучевой мышцы, спонтанные мозжащие боли весьма интенсивны, нередко со жгучим оттенком. Они усиливаются при рывковых движениях в локте или кисти, при ротациях предплечья, особенно при вытянутой руке, например при фехтовании, игре в теннис, во время приготовления отбивных котлет, при работе молотком или кувалдой. Характерная мышечная слабость выявляется следующими приемами. Симптом Томпсена: при попытке удержать сжатую в кулак кисть в положении тыльного сгибания кисть быстро опускается.
Симптом Велша: одновременное разгибание и супинация предплечий на больной стороне отстает. При динамометрии с больной стороны выявляется слабость. Усиливается боль при заведении руки за поясницу.
Итак, эпикондилоз при шейной вертеброгенной патологии является частью широкого круга нейродистрофических явлений в местах прикрепления фиброзных тканей к костным выступам. Явления эти возникают под влиянием импульсов из пораженного позвоночника или (реже) других поражений близлежащих тканей. Формирование того или иного патологического синдрома обусловлено фоновым состоянием периферии, где был предуготован субстрат. А это создается местными микро- и макротравмами, проприоимпульсами при рывковых движениях и при перенапряжении. Опыт спортивной медицины указывает с несомненностью на значение соответствующих перегрузок («теннисный локоть», «эпикондилоз фехтовальщиков»). Все перегрузки протекают бессимптомно, пока в данном доминантном очаге не наступает «притягивание» патологических импульсов из измененных рецепторов позвоночника.
Синдром плечо-кисть
Симптомы: припухлость кожи кисти — исчезает ее складчатость, изменяется окраска и температура. Через 3-6 месяцев эти изменения, как и симптомы со стороны плеча, претерпевают обратное развитие. Но полного восстановления не происходит.
Синдром плечо-кисть также возникает рефлекторно. Он обусловлен патологической импульсацией из очагов самой различной локализации:
при травме различных тканей руки, опухоли Панкоста, травме шейных позвонков или плечевого сплетения, опоясывающем лишае, инфаркте миокарда, поражении легких и плевры, при церебральной гемиплегии, тромбофлебите вен руки и при диффузном васкулите, фурункулезе и дерматите, нагнаивающемся паникулитс.
Важным условием возникновения синдрома плечо-кисть является вовлечение шейных симпатических образований, в частности симпатического ствола. Однако поражение одного симпатического ствола дает совсем иную клиническую картину. Специфика синдрома плечо-кисть обусловлена сочетанием ряда факторов, приводящих к поражению кисти и плеча. Это, во-первых, факторы вызывающие, среди них первое место занимают вертебральные патологические очаги. Во-вторых, факторы, реализующие травмы, переломы, то есть факторы, это обусловливающие нейродистрофические и нейрососудистые изменения в плече и кисти, в их симпатических периартикулярных сплетениях. Это, в-третьих, факторы способствующие (общецеребральные, общевегетативные, которые ведут к существованию специфических рефлекторных процессов).
Имеют значение перенесенные в прошлом висцеральные заболевания, предуготованность центральных вегетативных механизмов вследствие травмы, сотрясения, контузии мозга. Локализация процесса в плече у лиц во второй половине жизни вызвана ранними дегенеративными изменениями периартикулярных тканей этого наиболее подвижного сустава возникающей здесь микро- и макротравматизацией. Отсюда — «отдача» в плечо из шейной позвоночной области. Рефлекторный механизм синдрома выступает и в случаях, когда источник патологических импульсов находится и в другой части верхней квадрантной зоны тела. Парез руки обусловлен рефлекторными механизмами, слабость кисти определяется во многом и механической причиной — за счет отека. Парез внезапно начинается и внезапно прекращается. Он сопровождается сопутствующими вегетативными нарушениями в зоне руки и грудной клетки.
Рассматривая по отдельности характер процесса плеча и кисти, следует отметить, что в зоне плеча процесс носит преимущественно нейродистрофический характер, а в области кисти — нейрососудистый. Локтевой сустав поражается крайне редко. Он меньше подвергается изменениям в процессе филогенеза. В связи с преобразованием функции передней конечности на кисть и плечевой сустав выпали более сложные и разнообразные движения, более сложные функции.
До сих пор речь шла о синдромах, которые обусловлены основным очагом патологической импульсации, происходящей из пораженного отдела позвоночника: этот первичный очаг генерации импульсов является основной причиной рефлекторных нейрососудистых, нейродистрофических и мышечно-тонических реакций.
Следующей причиной формирования патологических реакций в области руки является сдавление ее сосудистых и нервных стволов контрактурно напряженной или аномально отходящей мышцей. Это будет вторичное нарушение сосудисто-невральных структур уже не самим вертебральным очагом, а обусловленным им рефлекторным напряжением какой-либо мышцы. Таким образом, в первом случае нейрососудистые нарушения составляют основное содержание синдрома, во втором — они составляют лишь часть синдрома, основное звено которого — в области патологически напряженной мышцы. К сожалению, этот компремирующий субстрат не всегда и не сразу удается выявить в практической работе. Отсюда и частая безуспешность лечения. Правильная же и точная диагностика позволяет чрезвычайно быстро изменить течение процесса. Поэтому очень важно знать локализацию возможных зон компрессии сосудисто-нервных образований руки.
Брахиалгия
Плечелопаточный периартрит — самая частая причина боли в плече. В его основе лежат «тендинит» и дегенеративные изменения ротаторной манжетки сухожилий, особенно надлопаточной мышцы. Отложения солей кальция могут вызывать раздражение поддельтовидной сумки, вызывая хронический бурсит. Однако при рентгенографии кальцификация выявляется немногим более чем у половины пациентов. Чаще всего страдают лица среднего и пожилого возраста. Симптомы иногда появляются после сильного растяжения или локальной травмы плеча. Плечелопаточный периартртит нередко сопровождает ишемическую болезнь сердца, при которой боль в плече иногда возникает остро. Боль при плечелопаточном периартрите усиливается при активном отведении плеча, во время которого болезненное сухожилие вступает в контакт с клювовидно-плечевой связкой. Если же отведение плеча совершается пассивно, при расслабленных мышцах плеча, то головка плечевой кости опускается вниз и движение практически безболезненно. Характерно появление или усиление боли при заведении руки за спину, особенно с наружной ротацией, например, при продевании руки в рукав пальто. Обычно определяется болезненность при пальпации пораженного сухожилия и капсулы плечевого сустава.
Синдром плечо-кисть
В некоторых случаях синдром возникает вследствие плечелопаточного периартрита, в других случаях причиной служат инфаркт миокарда или травма плеча. Часто он также наблюдается после иммобилизации плеча, связанной с различными причинами. Изредка встречается двусторонний синдром плечо—кисть вследствие лечения фенобарбиталом.
Клиническая картина
Синдром плечо-кисть характеризуется постепенно нарастающим, стойким болезненным ограничением подвижности плечевого сустава. Иногда обнаруживаются выраженные признаки артроза плечевого сустава, а также теносиновита длинного сухожилия двуглавой мышцы плеча. Заболевание поражает в большинстве случаев лиц от 40 до 60 лет, чаще женщин с кардиоваскулярными заболеваниями. Со временем боль постепенно уменьшается, но ограничение движений продолжает нарастать. Одновременно часто наблюдаются трофические нарушения.
Наружный эпикондилит плеча («локоть теннисиста»)
Для данного состояния характерна болезненность области прикрепления длинных разгибателей кисти и пальцев на наружной поверхности локтя. Местная болезненность при пальпации усиливается при разгибании кисти и пальцев. Причиной служит профессиональная или спортивная перегрузка указанных мышц. Аналогичный механизм характерен и для стилоидита лучевой кости.
Внутренний эпикондилит плеча («локоть игрока в гольф»)
Синдром представляет собой аналог описанного выше, но с локализацией боли в области прикрепления локтевых сгибателей к внутреннему надмыщелку плеча. Боль появляется при форсированном сгибании кисти и пальцев.
Приступ подагры
Приступы подагры могут вызывать интенсивную местную боль в кисти, которая часто локализуется в области I пястно-фалангового сустава (хейралгия).
«Щелкающая» лопатка
В результате аномалии расположения лопатки при движениях в плечевом поясе, помимо характерного звукового феномена, может возникать боль.
Брахиалгии, вызванные перегрузкой руки
Терминология
Особенностью данного состояния является болезненное напряжение определенных мышц, приводящее к ограничению их функции.
Характерно развитие брахиалгии после длительной монотонной нагрузки на определенные мышцы или группы мышц. Аналогичные симптомы могут развиваться и на фоне заболеваний суставов различной природы, сопровождающихся болезненностью капсулы суставов. В этом случае вторично развиваются выраженные изменения тонуса и функциональных характеристик мышц, осуществляющих движения в данном суставе. При диагностике подобных нарушений следует учитывать сложные взаимосвязи между нервной системой и опорно-двигательным аппаратом.
Клиническая картина
Боль вызывается движениями, и иногда синдром обозначают как «мышечный ревматизм», или «миофасциальный синдром». Хотя симптомы чаще всего наблюдаются именно в области плеча, возможно поражение и других областей. Характерна глубинная, ноющая, тянущая, сверлящая боль в мышцах, однако она является далеко не единственным симптомом вовлечения мышц. Во многих случаях в мышцах возникает ряд реактивных изменений, которые обозначаются в целом как «теномиоз». Часто отмечаются быстрая утомляемость мышц, болезненные контрактуры, иногда фасцикуляции и даже устойчивое повышение тонуса. Иногда боль из проксимальных отделов иррадиирует в дистальном направлении, вызывая так называемый «псевдокорешковый синдром».
Лечение состоит, с одной стороны, в устранении причины боли, например, путем коррекции осанки во время работы или оптимизации нагрузки либо путем уменьшения болезненности суставной капсулы (с помощью инъекций местного анестетика или гидрокортизона). Кроме того, важное значение имеет мануальная терапия с воздействием на триггерные точки.
Лопаточно-реберный синдром
Лопаточно-реберный синдром, по всей вероятности, представляет собой особую форму брахиалгии, связанную с перегрузкой. Причиной может быть нарушение функциональных взаимоотношений между лопаткой и реберным каркасом вследствие поражения плечевого сустава (вторичный тип), паралича или ампутации верхней конечности (статический тип), неправильной позы или перегрузки мышц плечевого пояса с одной стороны (первичный тип). Последний вариант встречается наиболее часто.
Рекомендуют локальные инъекции местных анестетиков. Эффективна также лечебная гимнастика для мышц плечевого пояса, иногда необходимо изменить вид профессиональной деятельности.
Артериопатии
При окклюзии подключичной артерии (например, при синдроме дуги аорты или шейном ребре) вследствие нагрузки на руку может возникать или усиливаться боль, что иногда обозначают как перемежающая «хромота» руки. При синдроме обкрадывания подключичной артерии боль в руке может сопровождаться головокружением или другими симптомами ишемии ствола.
Вазомоторные нарушения
Синдром Рейно характеризуется приступами побледнения пальцев на холоде с последующим их покраснением и цианозом. В последующем могут развиваться некрозы и язвы кончиков пальцев. Нередко отмечаются также парестезии, ощущение стягивания и ноющая боль в пальцах. Чаще всего страдают молодые женщины. Наряду с идиопатической формой (болезнь Рейно) наблюдаются симптоматические формы. При развитии синдрома Рейно у мужчин следует особенно тщательно исключать возможные первичные заболевания, прежде всего склеродермию.
Венозные тромбозы
Синдром Педжета—Шреттера («синдром усилия») характеризуется сдавленней или посткомпрессионной тромботической окклюзией подмышечной или подключичной вены. Провоцирующим фактором во многих случаях служит интенсивная физическая нагрузка на руку, но иногда венозный тромбоз развивается и без видимой причины. Редкой причиной является двусторонний грудино-ключичный гиперостоз, при котором грудина и ключицы поражены спонгиосклерозом. Клинически он проявляется локальной болью и отечностью в области ключиц.
Клиническая картина
Мужчины болеют значительно чаще, чем женщины, а правостороннее поражение встречается чаще, чем левостороннее. Как правило, поражаются молодые лица от 20 до 30 лет. Начало острое или подострое, в течение нескольких часов. Затем на протяжении нескольких дней симптомы прогрессируют. В большинстве случаев, наряду с болью в плече и болезненным напряжением в руке, наблюдается также отечность, иногда по-бледнение руки. Вены часто бывают набухшими. Иногда развиваются парестезии и слабость, а в подмышечной области пальпируется болезненная тромбированная вена.
Диагностика
Решающими для диагностики являются ультразвуковое исследование или венография.
Лечение требуется не во всех случаях, так как симптомы в течение нескольких дней или недель в большинстве случаев спонтанно регрессируют. Но если диагноз поставлен в острой стадии, следует как можно раньше назначить антикоагулянты. Показания к хирургическому лечению возникают редко.
Гломусные опухоли
Эти небольшие, почти всегда доброкачественные опухоли исходят из гломусных органов кожи, которые представляют собой артериовенозные анастомозы, тесно связанные с вегетативными нервными волокнами. Они наиболее многочисленны в дистальных отделах конечностей — в пальцах кистей и стоп. Однако гломусные опухоли могут располагаться и в других частях тела (например, в области предплечья или голени) и иногда бывают множественными.
Клиническая картина
Первоначально наблюдается только местная болезненность при пальпации опухолевого узелка, который часто располагается на пальце (нередко под ногтем), просвечивая в виде голубоватого пятнышка. Затем боль при пальпации становится более интенсивной и может распространяться на всю конечность. Наряду с этим возникает и спонтанная боль, особенно в опущенной вниз руке, которая сопровождается более или менее длительными дизестезиями. Иногда наблюдаются и локальные вегетативные нарушения.
Диагностика
Диагноз подтверждается при KT.
Лечение состоит в хирургическом удалении опухоли.
Отраженная боль
В область плеча и руки может иррадиировать боль при заболеваниях внутренних органов. Примером может быть боль в левой руке при стенокардии, которая далеко не всегда бывает правильно распознана, особенно если возникает в покое (как при стенокардии Принцметала). При заболеваниях желчного пузыря боль иррадиирует в правое плечо.
Статья написана по материалам сайтов: www.spinabezboli.ru, doctorspb.ru, sustavos.ru, www.dikul.net, www.dikul.org.
»