Остеотомия стопы: подготовка, последствия, недостатки
Цель работы. Анализ эффективности реабилитационных мероприятий у пациентов с ревматоидным артритом после корригирующих операций на переднем отделе стопы.
При оперативном лечении устранялись последовательно все виды имеющейся деформации переднего отдела стопы. Так корригирующие остеотомии первой плюсневой кости были выполнены на 36 стопах, резекционная артропластика первой плюсневой кости по Brandes-Keller выполнена на 28 стопах, из них в 12 случаях в сочетании с корригирующей остеотомией. Артродез первого плюснефалангового сустава был произведен на 10 стопах, в двух случаях в сочетании с артродезом плюсне-клиновидного сочленения. Одновременно коррекция положения вторых — четвертых пальцев выполнена на 50 стопах (производились резекции дистальных головок основных фаланг, резекции дистальных и проксимальных головок основных фаланг и резекция основных фаланг). Коррекция варусного положения пятых пальцев выполнена на 54 стопах (дистальная остеотомия пятой плюсневой кости по Shevron, проксимальная остеотомия по Shevron, остеотомия по Kramer, остеотомия по Ludloff). Остеотомия средних плюсневых костей по Weil произведена на 22 стопах.
Одновременно с этим у всех пациентов, страдающих ревматоидным артритом, выполнялись вмешательства на мягких тканях — субтотальная синовэктомия, релиз мягких тканей вокруг межфаланговых суставов пальцев, Z-образное удлинение сухожилий тыльных сгибателей пальцев, что позволяет достигнуть баланса мягких тканей и получить удовлетворительный результат. В 34 случаях оперативная коррекция деформаций переднего отдела стопы выполняется одновременно на обеих стопах [3].
Результаты и обсуждение
Подготовка к послеоперационному периоду начиналась до выполнения оперативного вмешательства. В обязательном порядке больные до и после оперативного лечения консультировались ревматологом, который определял степень активности ревматоидного артрита по данным клинического осмотра, лабораторных и инструментальных методов исследования, проводил корректировку базисной терапии основного заболевания.
В настоящее время существует несколько мнений о тактике ведения в предоперационном и ближайшем послеоперационном периоде у больных, страдающих ревматоидным артритом. Мы совместно с ревматологами придерживались концепции необходимости профилактики развития острой надпочечниковой недостаточности, в раннем послеоперационном периоде у пациентов, длительно получавших противовоспалительную терапию глюкокортикостероидами. С учётом этого накануне операции по рекомендации ревматолога все больные переводились на парентеральное введение преднизолона в дозе 30 мг 1 раз в сутки в течение трёх дней. Пациентам, получающим в базисной терапии метотрексат, не отменялся, согласно современным взглядам в ревмоортопедии.
Совместно с ревматологом проводилась оценка степени остеопенических нарушений и последующим назначением антиостеопоротической терапии.
В предоперационном периоде для снижения риска инфекционных заболеваний проводились тщательная гигиена стоп и медицинский педикюр. За 30 минут до начала операции начиналась антибиотикопрофилактика препаратами широкого спектра действия. Учитывая, что пациенты в анамнезе длительно применяли иммуносупрессоры, антибиотикопрофилактику пролонгировали до трёх суток после операции.
В операционной после наложения асептической повязки с целью профилактики тромбоэмболических осложнений производилось эластичное бинтование обеих нижних конечностей от пальцев стопы до верхней трети бедра, причем на стопе повязка накладывалась с элементами редрессации по Pizani с отведением первого пальца. Эластичное бинтование стоп и нижних конечностей рекомендовали выполнять до 6-8 недель после операции в зависимости от объема оперативного вмешательства и сохранности отеков стопы. В течение четырех дней назначались низкомолекулярные гепарины (фраксипарин, клексан). Если операция выполнялась под жгутом, и время работы превышало один час, то назначение низкомолекулярных гепаринов продлевали до 7 дней.
В послеоперационном периоде все пациенты с целью купирования болевого синдрома получали преимущественно анальгетики опиоидного ряда (трамадол) в стандартных дозах.
В первые 8 часов с целью профилактики послеоперационного отека и лимфостаза у данной категории пациентов применяли холод на стопы по 20 минут каждые 3 часа, возвышенное положение стоп в течение 75 % суточного времени. При длительном сохранении отёка возвышенное положение стоп рекомендовали до трёх недель после операции.
Под наблюдением инструктора с первого дня после операции из-за повышенного риска образования рубцовых контрактур у больных ревматоидным артритом, а также с целью поддержания и восстановления тонуса мышц стопы проводилась лечебная физкультура и изометрическая гимнастика. ЛФК включало активное сгибание и разгибание пальцев стопы и в голеностопном суставе. Кроме того, что пациенты занимались с инструктором ЛФК, самостоятельно выполняли четыре раза в день по 15 минут комплекс пассивных упражнений для пальцев стоп — сгибание и разгибание пальцев стоп в плюснефаланговых и межфаланговых суставах пальцами рук и с помощью лент из эластичных бинтов Мартенса.
Важной составляющей реабилитационных мероприятий у пациентов с ревматоидным артритом после коррекции деформации переднего отдела стоп является использование специальной обуви. Активизация пациентов производилась на второй день после операции в обуви с опорой на задний отдел стопы (аналог ботинка «Barouk» или в рокерной обуви), позволяющей нагружать стопу. Хождение в ортопедической обуви пациентам с ревматоидным поражением стоп рекомендовали от 6 до 8 недель в зависимости от объема оперативного лечения и возраста пациента. При этом с конца пятой недели разрешалась дозированная нагрузка на стопы без ортопедической обуви. В первые две недели нагрузка не превышала 20 % от дооперационной нагрузки на стопу (величина ее определяется в предоперационном периоде путем измерения нагрузки стопы на напольных весах). В дальнейшем рекомендовали постепенное увеличение нагрузки на стопу с учетом болевого синдрома. При переходе пациентов на обычную обувь ходьба разрешалась с ортопедическими стельками. Пациентам рекомендовали в домашних условиях хождение по коврикам, пуговицам разной величины и формы (в летнее время по траве, песку, гальке), что способствует восстановлению проприорецепции стоп, тонуса мышц. В течение 6 месяцев после операции не рекомендовали ношение модельной обуви с каблуком выше 4 см, также и с узким «носком».
Физиотерапевтическое лечение являлось важным фактором реабилитационного лечения и начиналось в ранний послеоперационный период с назначения магнитотерапии или УВЧ, которые оказывают противовоспалительное, противоотёчное и умеренное обезболивающее действие. Конкретные виды процедур, длительность их назначения определял врач-физиотерапевт с учётом индивидуальных особенностей больного.
После снятия швов пациенты использовали в дневное время силиконовые вкладыши — распорки для первых пальцев и в ночное время применяют отводящие шины для первых пальцев. С 2008 года пациентам рекомендовали в послеоперационном периоде более удобные фиксирующие повязки типа Digidress, сохраняющие положение не только первого пальца, но и других корригированных пальцев стопы также в течение 6 месяцев, снимая их на время физиотерапевтических процедур и бальнеотерапии. Повязки «Digidress», силиконовые вкладыши, отводящие шины рекомендовали применять до 6 месяцев после операции.
Достижению хороших результатов способствовало динамическое наблюдение пациентов в послеоперационном периоде. Первый комплексный осмотр пациента производили через 6 недель после операции. При этом оценивался болевой синдром, наличие отека стоп, подвижность в плюснефаланговых и межфаланговых суставах.
Всем пациентам выполняли рентгенографию стоп в двух проекциях — прямой и боковой с целью контроля течения процессов остеогенеза в зонах остеотомий, возможных ранних рецидивов деформаций без клинических проявлений, признаков миграции, либо деформаций и повреждений внедрённых металлоконструкций.
Также выполнялось фотографирование стоп и анкетирование с использованием модифицированной нами шкалы Kitaoka, предусматривающей внесение в неё дополнительно основных характеристик патологии средних и пятого пальцев стопы для более объективной оценки тяжести сопутствующей патологии переднего отдела стопы и результатов оперативного лечения, сохраняя принятую шкалой бальную градацию.
В зависимости от клинических и рентгенологических данных на первом динамическом осмотре в послеоперационном периоде решали следующие вопросы:
- возможность перехода с лечебно-разгружающей обуви на обычную, но с жесткой подошвой;
- необходимость дальнейшей эластичной компрессии нижних конечностей;
- необходимость и виды физиотерапевтических процедур,
- объём и характер лечебной физкультуры.
Сроки следующего контроля зависели от результатов первичного осмотра и объёма выполненного оперативного лечения, возраста пациента, сопутствующей патологии.
При плановом течении реабилитационного периода, как правило, пациенты осматривались на сроках 12 недель, в последующем через 6 месяцев, 12 месяцев и далее 1 раз в год.
Данный алгоритм послеоперационного ведения и последующей реабилитации пациентов с ревматоидным артритом после корригирующих операций на переднем отделе стопы дал возможность получить положительные результаты у 28 оперированных пациентов.
Средний балл по шкале Kitaoka вырос с 21,5 до 46,7 балла из 75 возможных.
У 10 пациентов зарегистрированы осложнения в раннем и отдалённом послеоперационном периодах.
У двух пациентов развилась ишемия второго пальца правой стопы, что потребовало у одного пациента экзартикуляции пальца.
В сроки от двух месяцев до года было реоперировано 6 пациентов:
- у одной пациентки после артродезирования первого плюснефалангового сустава произошел перелом имплантата через 2 месяца, выполнено реартродезирование.
- трём пациентам в сроки от 6 до 8 месяцев дополнительно произведена проксимальная остеотомия средних плюсневых костей.
- четырём пациентам по поводу вновь сформировавшегося порочного положения средних пальцев выполнены повторные вмешательства на мягких тканях в сроки 10-12 месяцев.
Следует отметить, что инфекционных осложнений и обострений ревматоидного процесса не отмечено нами ни у одного пациента.
Таким образом, проведение реабилитационных мероприятий у больных ревматоидным артритом после хирургической коррекции стопы является неотъемлемой частью послеоперационного лечения, индивидуально для каждого пациента, и зависит от объема и вида оперативного вмешательства, возраста пациента, способствует раннему восстановлению трудоспособности.
Выводы
1. План реабилитационных мероприятий должен быть индивидуальным и составляться на этапе предоперационного обследования пациента.
2. Успех оперативного лечения во многом определяется правильностью и последовательностью проведения реабилитационных мероприятий в послеоперационном периоде.
3. Коллегиальность и преемственность в работе ортопедов, ревматологов, физиотерапевтов, реабилитологов в стационаре и на амбулаторном этапе лечения является важным условием успешной реабилитации.
Рецензенты:
Сабирьянов А. Р., д.м.н., профессор, заведующий кафедрой медицинской реабилитации и спортивной медицины ГБОУ ВПО ЮУГМУ Минздрава России, г. Челябинск;
Астапенков Д. С., д.м.н., профессор кафедры травматологии и ортопедии ГБОУ ВПО ЮУГМУ Минздрава РФ, г. Челябинск.
Содержание
- Остеотомия стопы: подготовка, последствия, недостатки
- Почему может произойти рецидив и другие осложнения
- Причины появления вальгусной деформации
- Информация: Виды операций по коррекции вальгусной деформации (Hallux valgus)
- Этапы операции
- Посттравматические деформации стопы
- Шевронная остеотомия – современный метод устранения патологий стопы
- Подробно о корригирующей остеотомии коленного сустава
- Содержание
- Виды процедуры
- Околосуставная остеотомия коленного сустава или протезирование?
- Потенциальные преимущества и недостатки
- Кому рекомендована?
- Альтернативные варианты
- Исправление кривоногости и устранение хромоты
- Необходимые приготовления к остеотомии
- Ход операции
- Послеоперационный период
- Остеотомия коленного сустава цена
Остеотомия стопы: подготовка, последствия, недостатки
Почему может произойти рецидив и другие осложнения
Основными факторами повторного развития патологии являются:
- хронические заболевания приводят к серьезным нарушениям обменных процессов в организме;
- наследственность – плоскостопие, низкий подъем стопы;
- хрупкость костей (остеопороз) вызывает неспособность полностью закрепить результат методами остеотомии, когда кость ломается и сращивается вновь;
- слабые нетренированные мышцы голеностопного отдела не могут выдерживать большие нагрузки;
- повышенные нагрузки в силу профессии: продавцы, учителя, танцоры;
- высокие каблуки перераспределяют силу тяжести на первый палец, вальгус развивается вновь;
- выбор в пользу красивой, но некомфортной, тесной обуви из искусственных материалов;
- лишний вес приводит к повышенной нагрузке на ноги.
Регулярно наблюдаясь у ортопеда, выполняя все рекомендации по восстановлению стопы после операции, применяя все средства профилактики, вы увидите положительные изменения. Изменив условия жизни с целью уменьшения нагрузки, подбора удобной обуви, использования ортостелек, можно избежать рецидива халюс вальгус.
Причины появления вальгусной деформации
Вальгусная деформация большого пальца, операция, отзывы — наболевшая тема у женщин, намеревающихся избавиться от этого недуга. Выбор методики оперирования зависит от диагноза, возраста пациентки и навыков хирурга.
Информация: Виды операций по коррекции вальгусной деформации (Hallux valgus)
Удаление косточки халюс вальгус производится хирургическим путем или лазером.
В современной ортопедической хирургии существует более 200 методик удаления вальгуса оперативным путем. Можно разделить на 2 подвида: малоинвазивные (с минимальным вмешательством и ущербом для тканей, призванные корректировать стопу) и открытые операции — для исправления тяжелых дефектов.
По характеру взаимодействия подразделяются:
- Оперирование мягких тканей: хирург работает с сухожилиями, мышцами, суставной сумкой. Кость, хрящи не подвергаются вмешательству, производится пластика связок.
- Костные – кость подпиливается, правильно располагается, нуждается в длительной фиксации.
- Комбинированные – удаление костного нароста, изменение расположения связок.
Выбор методики хирургической операции зависит от степени деформации.
Этапы операции
Остеотомия стопы проходит под общим или спинальным наркозом. Вид анестезии подбирается индивидуально с учетом медицинских показаний и пожеланий пациента. Этот метод показан к использованию при незначительных деформациях костей стопы и часто на практике во время операции совмещают шевронную и остеотопию Акина. Основные этапы хирургического вмешательства при вальгусной деформации стопы:
- Делается продольный разрез до 5 см в области боковой поверхности стопы.
- Определенным образом распиливается кость — «искусственный перелом»:
- Шевронная остеотомия или метод Остина — V или L-образный контур распила.
- Акин — в виде клина.
- Скарф — Z-образный контур.
- Проводится коррекция положения сустава 1 плюсневой кости.
- Удаляется костный нарост и восстанавливается суставная связка.
- Проводится фиксация пальца винтами, спицами или проволокой.
Если большеберцово-таранный угол увеличен, осуществляется удлиняющая остеотомия пяточной кости по Эвансу. Суть методики в том, что между фрагментами костей пятки вводят имплант до 1 см длиной.
Для уменьшения угла с деформацией голеностопа применяется и корригирующая высокая остеотомия большеберцовой кости. Проводят ее не на стопе, а на коленном суставе.
Помогает снять отечность и болевые ощущения в конечности, а также возобновить двигательную активность.
Симптомы вальгусной деформации стопы – изменение внутреннего строения хряща, формы пальцев, сначала большого, затем остальных. Болезнь прогрессирует, осложнениями считаются:
- воспаление суставов (артрит);
- некорректная работа голеностопного сустава;
- воспаление суставной сумки — бурсит;
- миозит — воспаление мышц.
Вмешательство назначается ортопедом, осуществляется хирургом строго по индивидуальному плану.
Главной целью хирургии вальгуса является освобождение от невыносимой боли, корректировка формы, ликвидация очагов воспаления, прогрессирования сопутствующих болезней: бурсит, артроз. Операция используется как средство лечения для ликвидации основных симптомов заболевания.
После хирургии перестает врастать ноготь, уменьшаются мозоли, снимается болевой синдром, фаланги пальцев занимают правильное положение, угол искривления ликвидируется.
Показания к проведению:
- молоткообразное искривление пальцев ноги;
- артроз – деформация хряща;
- бурсит – воспаление синовиальной сумки;
- артрит — воспаление сустава;
- воспаление мягких тканей;
- отсутствие положительного результата при терапевтических способах лечения вальгуса;
- межплюсневый угол (между большим и вторым пальцами) свыше 14°;
- большой палец отклоняется на 25°.
Терапия вальгуса у детей осуществляется ортопедическими накладками, скелет растет до подросткового возраста и проще поддается консервативному лечению. Хирургическую операцию детям не проводят. Пациентами становятся женщины старшего поколения для коррекции ступни.
После хирургии необходимо соблюдать щадящий режим. Период восстановления после операции вальгусной деформации стопы занимает до полугода.
В день операции вставать на ноги запрещено. На второй-третий день можно ходить с применением туфли Барука для снятия нагрузки.
До 6 недель показана ходьба с ортезом. Затем применяются ортопедические стельки.
Гимнастика при оперированной стопе проводится в течение полугода. Противопоказаниями являются: тесная обувь на высоком каблуке, большие физические нагрузки.
Отеки, периодические боли будут давать о себе знать в течение полугода.
Врач назначает дополнительные средства поддерживающей терапии:
- электрофорез;
- лечебная физкультура;
- массаж ступней;
- плавание;
- велотренажер.
Для разработки стопы показаны упражнения в качестве зарядки дома:
- Перекатывать мячик стопой.
- Быстрые движения стопы вверх-вниз.
- Гусеница – перебор пальцами с перемещением ноги.
- Захват пальцами мелких предметов: ручки или спичечного коробка.
Ежедневное многоразовое совершение подобных упражнений для подошвы способствует усилению кровотока, формированию правильного свода стопы, позволяет избежать атрофии мышц.
Период реабилитации после операции вальгусной деформации стопы пройдет успешно и без последствий при соблюдении рекомендаций ортопеда и регулярном осмотре.
Распространенными методиками являются:
- CHEVRON или шевронная остеотомия. Плюсы: малоинвазивность, большая площадь контакта, реализации распила под разными углами, возможность надежной фиксации внутренней конструкцией. Минусы: ограничение при больших углах отклонения первой плюсневой кости.
- SCARF допускает выправлять больший межплюсневый угол, по сравнению с шевронной остеотомией, корректирует довольно сложные деформаций, большое латеральное смещение костных фрагментов.
- SERI. Плюсы: малоинвазивность, краткая длительность операции.
- Шеде-Брандеса в различных модификациях имеет недостатки: отсутствие большой площади контакта остеотомии, невозможность надежно зафиксировать костные фрагменты, высокая травматичность
Применяется при небольших деформациях большого пальца стопы (
Посттравматические деформации стопы
Посттравматическая деформация — один из наиболее частых видов патологии стопы, по поводу которой больные многократно обращаются к врачу за медицинской помощью.
Деформации стопы чаще всего происходят вследствие упущений и ошибок в процессе лечения осложненных открытых и закрытых переломов костей этого органа. Из-за неправильного срастания переломов костей нарушаются анатомические взаимоотношения и биомеханическое единство стопы, что приводит к развитию вторичных взаимообусловленных патологических явлений, комплекс которых некоторые авторы называют синдромом деформации. Проявлениями этого синдрома служат нарушение статико-динамической функции стопы, различные трофические нарушения и фиброзные изменения в мягких тканях этого органа, болезни костной мозоли, травматический артрит, остеопороз, различные неврологические нарушения и др. Степень выраженности и сочетанность перечисленных патологических явлений находятся в прямой зависимости от локализации и тяжести повреждений, приведших к развитию посттравматических деформаций.
Синдром деформаций, являясь клинико-анатомической основой инвалидности, в последние годы стал объектом пристального внимания некоторых специалистов, занимающихся хирургической реабилитацией больных с тяжелыми последствиями травм стопы. Однако до сих пор в литературе освещены лишь единичные и немногочисленные наблюдения по лечению тяжелых деформаций стопы. Этим во многом объясняется недостаточное знакомство практических врачей с методами лечения данного контингента больных, с особенностями послеоперационного и последующего восстановительного периодов. В данной главе рассмотрены определившиеся возможности реконструкции разрушенной и деформированной стопы, позволяющие устранять нарушения статико-динамической функции стопы, а также существенно снижать проявления болевого синдрома. Здесь мы анализируем эффективность лечения наблюдавшихся нами больных при неправильно сросшихся переломах костей разных отделов стопы.
Деформация переднего отдела стопы после неправильно сросшихся переломов плюсневых костей и фаланг пальцев — 34
Резко выраженная деформация стопы с явлениями деформирующего артроза после невправленного переломовывиха в суставе Лисфранка — 27
Резко выраженная деформация стопы после неправильно сросшихся переломов ладьевидной, клиновидных и кубовидной костей с явлениями деформирующего артроза 6
Деформация заднего отдела стопы с явлениями деформирующего артроза в подтаранном суставе после неправильно сросшихся переломов пяточной кости — 11
Из 78 больных с неправильно сросшимися переломами костей стопы 52 после травмы переменили свои профессии и перешли на работу, не связанную с длительной ходьбой, остальные (26) были переведены на III группу инвалидности.
Большинство из них стали инвалидами после невправленных переломовывихов в суставе Лисфранка и Шопара (13), ряд больных являлись инвалидами в течение 6—10 лет (8).
Причины посттравматических деформаций стопы разнообразны, у многих больных они сочетаются. Среди них несвоевременное обращение больных за медицинской помощью; неправильная клиническая и рентгенологическая диагностика; плохая иммобилизация или ее отсутствие; отсутствие рентгеновского контроля за качеством репозиции или вправления, а также в процессе лечения; преждевременная нагрузка на поврежденную конечность; неиспользование в ряде случаев ортопедической обуви после снятия гипсовой повязки; отказ от оперативного лечения, когда закрытая репозиция не удалась или имелась интерпозиция мягких тканей, разорванных связок или других элементов.
Жалобы больных с неправильно сросшимися переломами зависят от тяжести повреждения костных и связочных элементов соответствующих отделов стопы, от изменений биомеханических условий, вызванных анатомическими нарушениями в области крупных и мелких суставов стопы, а также от повреждения сосудов и нервов. Особенно много жалоб больные предъявляют при развитии деформирующего артроза. Таких больных мы наблюдали при невправленных вывихах плюсневых костей в суставе Лисфранка с переломом костей переднего ряда среднего отдела стопы, переломовывихах в суставе Шопара, компрессионных внутрисуставных переломах пяточной кости.
Основными жалобами больных с неправильно сросшимися переломами костей стопы были следующие.
1. Наличие деформации в переднем, среднем и заднем отделе стопы. При этом, как правило, наблюдалось выраженное травматическое плоскостопие. В зависимости от характера повреждения нередко имело место вальгусное искривление стопы, в частности, при невправленных переломовывихах в суставе Лисфранка.
2. Хромота и болезненность в стопе. Эти жалобы объясняются нарушением правильного распределения нагрузки при ходьбе на различные отделы стопы, ограничением движений в пальцах, супинации, пронации, отведения и приведения стопы, а также изменением в параартикулярных тканях, сосудах и др. Иногда хромота и болезненность настолько были значительными, что некоторые больные вынуждены были прибегать к помощи палки и костылей.
3. Неустойчивость в стопе, особенно при ходьбе по неровной поверхности. Это можно объяснить нарушением стабилизации переднего и среднего отделов стопы.
4. Боли в области голеностопного сустава и подошвы, которые вызваны наличием рубцовых тканей вокруг сухожилий разгибателей пальцев, невритом мелких нервных ветвей. Эти жалобы можно также объяснить постоянным компенсаторным напряжением мышц голеностопного сустава и голени.
5. Отеки и другие вазотрофические изменения, которые объясняются нейротрофическими изменениями, возникающими при травме.
6. Невозможность носить обычную обувь, что зависит от резко выраженной деформации, болезненности и других осложнений, наступающих при переломах костей разных отделов стопы.
7. Невозможность выполнять работу, связанную с длительной ходьбой и пребыванием на ногах.
Клиническая картина при неправильно сросшихся переломах определяется анатомо-функциональными изменениями в том или ином отделе стопы, с одной стороны, и степенью компенсации этих изменений — с другой. При неправильном сращении переломов костей переднего отдела стопы анатомофункциональные нарушения стопы выражены в меньшей степени, чем при неправильно сросшихся переломах костей среднего и заднего отделов стопы. Компенсаторные возможности в большей степени проявляются у лиц молодого возраста, не имеющих сопутствующих заболеваний со стороны суставов, мышц, сосудистой системы и др.
При осмотре больных с неправильно сросшимися переломами костей стопы, особенно среднего отдела, прежде всего привлекает внимание их походка. Выраженная щадящая хромота при перекате. При этой походке такие больные нагружают в основном непострадавший отдел стопы. Характерным для этой походки является увеличение времени нагрузки на поврежденную конечность, резкое сокращение (иногда совершенное отсутствие) времени переката больной конечности с пятки на носок. Больные с неправильно сросшимися переломами во время ходьбы в основном нагружают наружный отдел стопы, которая несколько поворачивается внутрь, т.е. их походка напоминает походку при косолапости. Эти больные с тяжелой степенью посттравматического плоскостопия и резкой деформацией стопы безусловно подлежат оперативному лечению.
Клинические наблюдения показывают, что при закрытых переломах идеальное сопоставление смещенных фрагментов достигается не всегда, и тем не менее, несмотря на некоторые отклонения от правильной формы, особенно при неправильно сросшихся переломах плюсневых костей, наступает восстановление функций поврежденной конечности и трудоспособности. У больных с неправильно сросшимися переломами костей переднего и среднего отделов стопы определяется некоторое ослабление силы сухожилий передней и задней большеберцовых мышц пострадавшей конечности по сравнению со здоровой. Наиболее тяжелые последствия возникают в связи с развитием вальгусного искривления стопы и резко выраженного травматического плоскостопия после невправленных наружных и дивергирующих переломовывихов в суставе Лисфранка. Очень часто это осложнение сопровождается развитием деформирующего артроза.
По нашим данным, 47 из 78 больных произведены восстановительные операции по поводу резкой деформации стопы, 5 больных отказались от оперативного вмешательства. Остальным рекомендовано ношение ортопедической обуви, с помощью которой достаточно полно корригировали имевшееся нарушение.
Учитывая разнообразный характер повреждений и деформаций, оперативные вмешательства должны быть строго индивидуальными. Ни одна из 47 произведенных нами операций не была типичной. Больным выполняли рассчитанные заранее клиновидные резекции и остеотомии с использованием в необходимых случаях различных костных трансплантатов, которыми восполняли дефект и осуществляли соединение разъединенных участков кости для восстановления нормальных анатомических взаимоотношений их. Задача хирургического лечения заключалась в максимальном устранении имеющихся деформаций, получении опорной и правильной формы стопы, исправлении посттравматического продольного и поперечного плоскостопия. Протяженность клиновидной резекции определялась выраженностью деформации с учетом данных рентгенологического исследования.
Перед каждой операцией разрабатывают схему предполагаемой операции в виде скиограмм. Эти схематические изображения облегчают составление плана операции и позволяют с максимальной точностью производить различные виды клиновидных резекций для исправления формы стопы. Внутрикостное обезболивание, применяемое большинством травматологов при операциях по поводу неправильно сросшихся переломов костей стопы, позволяет проводить операцию с минимальной потерей крови в условиях «сухого» операционного поля, что необходимо для точного выполнения наиболее важных этапов проводимой реконструкции стопы. Перед зашиванием операционной раны жгут снимают и производят тщательный гемостаз.
После завершения операции стопу фиксируют глухой гипсовой повязкой типа «сапожок», в подошвенную часть которой вгипсовывается специальный металлический супинатор для формирования внутреннего свода и профилактики развития плоскостопия в послеоперационном периоде. В гипсовой повязке на следующий день после операции вырезают окно, через которое удаляют пропитанные кровью салфетки, их заменяют спиртовыми повязками. В дальнейшем перевязки при неосложненном послеоперационном течении делают через каждые 2—3 дня. Больным рекомендуют производить движения в плюснефаланговых суставах, что предупреждает сморщивание связочного аппарата и улучшает кровоснабжение.
Ранние движения в свободных от гипсовой повязки суставах предупреждают развитие тромбофлебитов, атрофии мышц. Швы с послеоперационных ран снимаются на 10—12-й день, больному разрешают ходить без нагрузки на поврежденную конечность.
В последующие дни больному назначают физиолечение: электрофорез кальция и фосфора в сочетании с УФО, воздействие на оперированную область постоянным магнитным полем. Проводят отсасывающий массаж голени и бедра, кинезотерапию.
Спустя месяц после операции производят замену гипсовой повязки. Если операция сопровождалась применением металлических спиц Киршнера, то последние удаляют. Больного выписывают на амбулаторное лечение, разрешают дозированную нагрузку на стопу. Иммобилизацию прекращают через 3 мес, после чего проводят лечебную физкультуру, массаж, плавание в бассейне.
Приводим клиническое наблюдение.
Больной К., 37 лет, во время установки лифта на 4-м этаже упал вместе с лифтом. Пострадавший получил сотрясение головного мозга, перелом ребер справа, перелом левой пяточной кости и костей правой стопы.
У больного из-за недостаточно произведенной репозиции комбинированного переломовывиха в суставе Лисфранка, кратковременной иммобилизации и ранней нагрузки образовался неправильно сросшийся перелом костей переднего и среднего отделов правой стопы с резкой деформацией стопы. Больной был переведен на инвалидность I группы, через год — II группы, а последние 7 лет имел III группу инвалидности.
Спустя 12 лет после травмы больной поступил в ЦИТО для хирургического лечения. Определялся старый невправленный, полный, комбинированный переломовывих в суставе Лисфранка с анкилозированием костей среднего отдела стопы с явлениями деформирующего артроза, вывих III, IV пальцев в плюснефаланговом суставе со смещением в подошвенную сторону и сросшийся перелом левой пяточной кости (рис. 10.1, а, б, в).
На плантограмме отмечено неравномерное распределение нагрузки на все отделы стопы при стоянии. Основную нагрузку нес задний и наружный отделы стопы. Осцилляция правой голени резко нарушена. Обычную обувь носить не может.
Под внутрикостной анестезией произведена продольно-поперечная клиновидная резекция наружной части стопы с выравниванием поперечного свода, резекция дистального отдела IV плюсневой кости с фиксацией тремя металлическими спицами Киршнера. Послеоперационное ведение по выше описанной методике (рис. 10.1, г, д).
Больной осмотрен через 3 года. Ходит в ортопедической обуви, походка значительно улучшилась, болей нет (рис. 10.1, е). Результат операции признан удовлетворительным.
Широкое внедрение в практику чрескостного остеосинтеза открыло новые возможности лечения больных с посттравматическими деформациями стопы. Речь идет прежде всего о методах, в основу которых положены разработки Г.А.Илизарова (1953). Прогресс в лечении этой сложной категории больных достигнут благодаря использованию в клинической практике «эффекта Илизарова», в основе которого лежит стимуляция роста тканей путем умеренного их растяжения, а также огромным возможностям чрескостного остеосинтеза в сокращении сроков лечения деформаций костей. Возможность управления генезом тканей позволяет замещать утраченные мягкие ткани и кость направленным выращиванием их. Необходимость в этом возникает при тяжелых последствиях травм стопы, когда имеются костные дефекты, приводящие к уменьшению продольных или поперечных размеров органа. В зависимости от исходного состояния стопы Г.А.Илизаровым и соавт. (1983) разработаны методики восстановления длины и ширины ее. Операции выполняют под внутрикостной или эпидуральной анестезией.
Методики формирования и удлинения стопы по Илизарову следующие.
1. При небольших укорочениях длины стопы (до 2 см) восстановление ее длины достигается путем косой остеотомии пяточной кости. Бугор пяточной кости при этом не контурируется, что затрудняет больным удержание обуви при ходьбе. Продольным разрезом длиной около 2 см обнажают пяточную кость и производят косую остеотомию ее во фронтальной плоскости по направлению снизу — вверх и снаружи — внутрь, почти параллельно сухожилиям малоберцовых мышц и сразу за ними. Рану послойно зашивают. Затем через отсеченный фрагмент пяточной кости на разных уровнях проводят две-три перекрещивающиеся спицы, а еще одну или две па
Рис. 10.1. Неправильно сросшийся перелом костей переднего отдела правой стопы с резкой ее деформацией у больного К.
а — рентгенограммы при поступлении: полный, комбинированный переломовывих в суставе Лисфранка, деформирующий артроз суставов среднего отдела стопы, вывих III, IV пальцев в плюснефаланговых суставах; б — скиограмма поврежденной стопы до реконструктивной операции.
2. При анкилозированных таранно-пяточном, таранно-ладьевидном и пяточно-кубовидном суставах стопу удлиняют за счет остеотомии, выполненной на уровне анкилоза.
3. При отсутствии части плюсневых костей и уменьшении в связи с этим поперечных размеров органа восстановление нормальной ширины переднего отдела стопы производят путем получения продольного отщепа от внутренней части одной из сохранившихся плюсневых костей и последующей ее боковой тракции. При наличии же синостоза и уменьшении ширины переднего отдела остеотомию выполняют через синостоз и постепенной дозированной боковой тракцией расширяют весь передний отдел стопы. Для этого со стороны остеотомированной поверхности плюсневых костей параллельно подошве снаружи и изнутри стопы проводят по 2—3 параллельные спицы с упорными площадками. Спицы с помощью дистракционных стержней фиксируют в системе аппарата.
При разработке проблем оптимизации условий остеогенеза при лечении деформаций стоп методом чрескостного остеосинтеза по Илизарову найден ряд целесообразных решений, обеспечивающих максимальный лечебный эффект при восстановлении первоначальной длины и ширины поврежденной стопы.
К ним относят использование стоподержателя для удержания переднего отдела стопы и пальцев в правильном положении при проведении дистракции; постепенно возрастающее увеличение функциональной нагрузки стопы в послеоперационном периоде; применение в первые дни пеосле операции для дозированной нагрузки стопы специально изготовленного из пенопласта подстопника, нижняя поверхность которого должна быть параллельна полу, а верхняя — соответствовать положению и форме подошвенной поверхности стопы (высоту каблука и форму подстопника изменяют по мере устранения деформации стопы); постоянный контроль за сохранением жесткости фиксации костей аппаратом.
С целью профилактики прорезывания спиц из порозной кости (чаще пяточной) следует проводить их через более плотные участки или использовать более толстые спицы (1,8—2 мм) и другие общеизвестные приемы. Рентгенологическим критерием для прекращения фиксации дистракционного регенерата является увеличение оптического индекса регенерата до 90 % исходной оптической плотности интактной кости. После снятия аппарата нагрузку на оперированную конечность в течение 3— 4 нед доводят до полной.
Большие трудности для реабилитации представляют пострадавшие с последствиями минно-взрывной травмы нижних конечностей. У таких больных деформации наблюдаются нередко одновременно и на стопе, и на голени; в области стопы причиной их часто являются костные дефекты (полные или частичные).
Целью реконструктивной хирургии при подобном характере повреждений является устранение дефектов, деформаций, восстановление анатомической непрерывности, единства соседних сегментов и опорности поврежденной конечности. Решение столь сложной и комплексной задачи достигается при помощи костно-пластических операций заместительно-стабилизирующего характера. Для подтверждения возможности успешного лечения тяжелых последствий минно-взрывной травмы конечностей приводим наблюдение М.Муссы.
Больной К., 26 лет, спустя 2 года после минно-взрывной травмы обратился за медицинской помощью в Центральный военный госпиталь Кабула в связи с потерей опороспособности пострадавшей конечности. На рентгенограмме обнаружен неправильно сросшийся перелом нижней трети большеберцовой кости с углом, открытым кзади, дефект таранной и пяточной костей (рис. 10.2, а). Больному произведено отличное от предложенных ранее оперативное вмешательство. Целью его было восстановление правильной оси костей голени, замещение дефектов таранной и пяточной костей низведением остеотомированного фрагмента большеберцовой кости (рис. 10.2, б, в).
Методика операции заключалась в следующем
Под общей анестезией в области наибольшего искривления большеберцовой кости производили клиновидную резекцию. После исправления деформации стабилизацию голени осуществляли с помощью аппарата Илизарова: проводили две пары перекрещивающихся спиц выше места клиновидной резекции и одну пару — ниже этого места. Спицы в натянутом состоянии фиксировали к кольцевым опорам, которые соединяли между собой стержнями с созданием умеренной компрессии. Ниже места резекции отступя на 6—7 см с помощью пилы Джильи из разреза длиной 1,5 см выполняли поперечную остеотомию.
Через отсеченный фрагмент большеберцовой кости во фронтальной плоскости проводили одну спицу, а еще одну или две параллельные — через головки всех плюсневых костей. Спицы фиксировали в 2 полукольцах. Одно из них располагали горизонтально, охватывая пяточную кость, а второе — над передним отделом стопы с тыльной поверхности. Опоры на голени и стопе соединяли между собой дистракционными стержнями посредством кронштейнов. Продолжительность лечения составила 4,5 мес (рис. 10.2, г).
Описанный способ восстановления опороспособности стопы при отсутствии таранной и пяточной костей позволяет существенно сократить период реабилитации больного. После замещения таранной и пяточной костей походка приближается к нормальной, хромоты практически нет. При неправильно сросшихся переломах пяточной кости операции имеют свои особенности [Николаев В.М., Зимин В.В., 1990].
1. В случае развившегося артроза в пяточно-таранном и пяточно-кубовидном суставах, но сохраненной нормальной формой стопы показано артродезирование этих суставов с последующей фиксацией спицами и гипсовой повязкой или фиксацией с компрессией в аппарате Илизарова.
2. В случае значительной деформации с уплощением сводов стопы показана корригирующая остеотомия пяточной кости с выращиванием клиновидного регенерата в аппарате Илизарова. Корригирующую остеотомию в этом случае проводят из двух минимальных разрезов кожи в проекции пяточной кости по наружной и по внутренней поверхности с последующей фиксацией в аппарате Илизарова.
3. Если у больного развилась деформация пяточной кости за счет смещения отломков в боковые стороны и произошло расширение тела пяточной кости, то показана корригирующая резекция выступающих костных фрагментов с целью уменьшения толщины тела пяточной кости.
4. Когда у пациента одновременно имеется уплощение сводов стопы с расширением тела пяточной кости и артрозом в пяточно-таранном и пяточно-кубовидном суставах, то показаны операция, в ходе которой достигается устранение деформаций, и артродезирование этих суставов.
Рис. 10.2. Последствия минно-взрывной травмы правой конечности у больного К. Неправильно сросшийся перелом нижней трети правой большеберцовой кости, дефект таранной и пяточной костей.
а — рентгенограммы при поступлении; б — схема деформации и способ ее устранения (объяснение в тексте), в — рентгенограммы после наложения аппарата Илизарова; г — рентгенограммы стопы и голени после окончания лечения.
Хирургия стопы
Д.И.Черкес-Заде, Ю.Ф.Каменев
Шевронная остеотомия – современный метод устранения патологий стопы
Что такое шевронная остеотомия
Остеотомия – это хирургическое вмешательство, при котором прибегают к искусственному перелому кости с последующей ее фиксацией в правильном положении. Это помогает устранить патологические изменения опорно-двигательной системы.
История появления шевронной остеотомии
Среди многих способов хирургического лечения, использующихся для устранения деформаций, возникающих в первой кости плюсны, особую популярность приобрела шевронная остеотомия. Впервые её провели в 1962 году в Соединенных Штатах Америки. С 80-х годов прошлого столетия подобное лечение стали использовать и в Европе.
Остеотомию назвали шевронной в честь военной нашивки V-образной формы, носящей название шеврона. Есть у нее и другое название – «Austin osteotomy» (остеотомия Остина), так как впервые она была осуществлена доктором Dale W. Austin.
Преимущества шевронной остеотомии
Она приобрела широкое распространение благодаря простоте проведения и возможности получить хороший результат, сохраняющийся на протяжении длительного времени.
Во время хирургического вмешательства:
- приближают головки первой и второй косточек плюсны, принимая во внимание уменьшение угловых размеров, именуемое дорсоплантарным смещением;
- производят реконструкцию анатомического положения, учитывая биохимические особенности сесамовидных костей;
- избавиться от шишек, подвывихов, неконгруэнтности и медиального псевдоэксзостоза первой головки кости плюсны;
- увеличить амплитуду движений ступни.
Остеотомия стопы довольно часто назначается пациентам, у которых диагностирована начальная стадия вальгусной деформации. Для операции достаточно небольшого разреза (3-5 сантиметров в длину). Метод обеспечивает надежную фиксацию фаланг пальцев. В основном с этой целью используют болты и проволоку.
Виды операции
По типу сечения её подразделяют на:
- удлиненную плантарную и дорзальную;
- с равными плечами.
При удлиненной плантарной площади сечения зафиксировать костные фрагменты намного проще. К тому же удается получить устойчивый результат: винт входит в губчатую кость плюсны и надежно закрепляет ее головку. Если длина плеч одинаковая, то достичь стабильности тяжело. При соединении обломков винт вставляется в тонкий участок губчатой кости, что может вызвать ее разрушение. В таком случае нет смысла использовать шеврон: гораздо лучший эффект даст применение спицы.
Методика лечения
Чтобы закрепить фрагменты кости, прибегают к помощи разнообразных фиксаторов. Возможно применение интракортикального винта Браука, кортикального винта диаметром 3,5мм, спиц, проволоки или викриловых серкляжей.
Современная методика лечения испытала существенные изменения в сторону усовершенствования. Больше всего поменялись длина и направления распила костей. Изменения затронули и форму шеврона, на сегодня известно множество ее вариаций. Это позволило придавать нормальную длину первой кости плюсны и настраивать правильный угол наклона в сочленении.
При устранении легких и средних вальгусных деформаций используют данные виды хирургии. В тяжелых случаях целесообразнее проводить скарф-остеотомию (Scarf-Osteotomie). Чтобы достичь максимальной эффективности в лечении патологии, рекомендуется совместно с шевронной операцией проводить коррекцию мягких тканей. Она поможет тоненьким сесамовидным косточкам быстрее и легче разместиться в нужном положении.
При проведении шевронной остеотомии нет необходимости в наложении гипсовой повязки. Уже на следующий день после операционного вмешательства пациенты ходят, опираясь на пятки. Возвращаться домой можно по истечении 12 дней. В течение последующего месяца рекомендуется перемещаться на пятках. На продолжительность реабилитационного периода влияет степень патологии, а также возраст и вес оперированного человека.
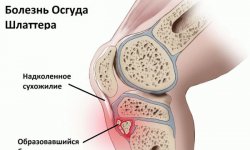
Подробно о корригирующей остеотомии коленного сустава
Содержание
Остеотомия колена буквально означает «резать кости». При остеотомии хирургом выполняется надрез на голени или бедренной кости, а затем изменяется и уменьшается давление на коленный сустав. Показана процедура при ранних стадиях остеоартрита, затрагивающих только одну сторону колена. При переносе собственного веса на поврежденную ногу, остеотомии коленного сустава поможет уменьшить боль, значительно улучшить функциональность конечности.
Виды процедуры
Наиболее распространенные виды остеотомии:
- большеберцовая. Заключается в удалении клиновидного участка кости голени, расположенного немного ниже колена. Используется для облегчения болевого синдрома и выравнивания искривленных болезнью ног;
По сути, артрит коленей – это деградация хряща. Причины болезненности и характер течения заболевания меняется от человека к человеку. Меняется форма кости и создания оптимальное распределение веса, благодаря остеотомии колена можно помочь устранить или хотя бы затормозить на некоторое время данный процесс, снять болезненность.
Околосуставная остеотомия коленного сустава или протезирование?
Данная процедура – распространенный и часто применяемый способ лечения артрита. Его популярность обоснована двумя открывающимися возможностями:
- сохранение натуральных тканей, окружающих колено. При проведении описываемой операции на большеберцовой, бедренной кости надколенник и все связки остаются нетронутыми, сохраняется подвижность, функциональность конечности, а также доступный диапазон движения. Данные факторы могут быть крайне важны для пациентов, не желающих менять свой стиль жизни, требующий активного использования колена (для бега, восхождений, приседаний и т.п.);
- откладывание или устранение необходимости протезирования коленного сустава. Подобную отсрочку обычно желают получить более молодые пациенты. Так как при установке эндопротеза людям младше 55 лет, из-за более активного образа жизни, уменьшается срок его эксплуатации, может потребоваться ревизионная операция с заменой имплантата.
Потенциальные преимущества и недостатки
- фактически полное сохранения коленного сустава и связок;
- возможность возврата к высоко результативной деятельности, такой как бег или игра в баскетбол, что не рекомендуется после тотального эндопротезирования.
Если сравнивать с полной заменой сустава, есть у описываемой процедуры и свои недостатки:
- длительный период заживления;
- достаточно высокий риск осложнений;
- обязательное использование вспомогательных приспособлений во время заживления кости;
- успешность операции зависит от заживления костной ткани. Существует ряд факторов отрицательно влияющих на него, причем, не все из них известны, изучены и контролируются;
- меньшая вероятность снятия болевого синдрома, чем после тотального или частичного протезирования;
- процедура – не лекарство от артирита;
- в ряде случаев остеотомия осложняет дальнейшее протезирование;
- не способна вернуть или восстановить разрушенный болезнью или травмой хрящ.
Чаще всего остеотомию предлагают в качестве примерно десятилетней отсрочки от эндопротезирования. Именно поэтому после активного внедрения малоинвазивных методик протезирования частота осуществления этой процедуры существенно сократилась.
Кому рекомендована?
Наилучший результат от такой операции обычно показывают пациенты, отвечающие следующим характеристикам:
- легкая или умеренная стадия артрита, поразившая только одну сторону колена без повреждения второй;
- относительно молодой возраст (40-60 лет);
- отсутствие избыточного веса;
- высокая подвижность колена (способность разогнуть и согнуть его минимум на 90⁰);
- наличие значительных болей, вызванных артритом, проявляющихся в период активности или длительного стояния;
- согласие пациента на длительный пост-хирургический период восстановления;
- согласие на передвижение строго с использование костылей в течении 6-8 недель после операции.
Как правило, соглашаются на подобную процедуру в основном физически активные люди, не желающие менять свой образ жизни.
Подходит ли данная процедура именно для вас – поможет определить ортопедический хирург.
Альтернативные варианты
При односторонней дегенерации коленного сустава часто рекомендуется другая операция – частичное протезирование колена, также называемое одномыщелковое эндопротезирование коленного сустава. Во время такого хирургического вмешательства заменяется только одна сторона, или “отсек” колена, а здоровые участки остаются нетронутыми.
В ряде случаев остеотомия делается в сочетании с частичной или полной заменой коленного сустава. Пациент и хирург-ортопед должны обсудить, какая операция дает наилучшие долгосрочные преимущества, поможет убрать болевые ощущения.
Исправление кривоногости и устранение хромоты
Через здоровую ногу можно провести воображаемую прямую линию от центра головки бедренной кости и серединой в центре колена. Данная прямая называется механической осью, она показывает, как тело несет вес в положении стоя.
Разница только в миллиметрах от нормального положения механической оси в ее проходящем через колено центре отрицательно влияет на скорость износа на коленного сустава.
- выравнивание кривоногости. Если отклонение механической оси составляет более 1,5 см, такой человек считается кривоногим, ему ставится диагноз варусная деформация. У кривоногих людей, как правило, быстро изнашиваются суставы с внутренней (медиальной) стороны. Решением их проблемы является большеберцовая остеотомия;
- устранение прихрамывания. Если отклонение механической оси составляет более 10 мм, человеку ставится диагноз вальгусная деформация. Такие люди склонны к ускоренному износу хряща с наружной (латеральной). Им рекомендована бедренная остеотомия.
Необходимые приготовления к остеотомии
Успешному проведению операции и последующему восстановлению поможет ряд предварительных, домашних приготовлений:
- оценить пользу остеотомии можно, если несколько дней поносить на коленях бандаж, он имитирует выравнивание колена после процедуры;
- скорей всего вам предложат позаниматься на велотренажере или делать другие упражнения, способные помочь развить силу, улучшить диапазон движений коленного сустава еще до операции;
- нередко врачи рекомендуют тщательно, ежедневно вымывать ноги за неделю до хирургического вмешательства, чтобы снизить риск послеоперационной инфекции. Возможно, от вас потребуют принятия душа с применением особых антисептических, противомикробных средств ежедневно, в течение 4 дней до операции;
- избегайте солнечных ожогов, царапин, и потенциально ядовитых растений, а также любых других факторов, способных отрицательно повлиять на состояние кожи вокруг операционной раны. Сообщите хирургу о любом из вышеперечисленных явлений, может быть потребуется перенос операции;
- за две недели до остеотомии от вас потребуют прекращение приема ряда медпрепаратов, сгущающих кровь, а также стероидов и лекарств, подавляющих иммунитет;
- за 14 дней до операции необходимо бросить курить, никотин замедляет заживление, увеличивает риск тромбоза;
- при наличии сопутствующих заболеваний, например, диабета, скорей всего потребуется получить разрешение у наблюдающего вас терапевта, подтверждающее то, что бы достаточно здоровы, чтобы выдержать хирургическое вмешательство и анестезию;
- хронический алкоголизм может повлиять на результативность наркоза;
- если вы подхватили вирусное заболевание за несколько дней до операции, обязательно сообщите о нем хирургу.
Ход операции
Как правило, продолжительность процедуры остеотомии – 1-2 часа.
Хирургом делается разрез на передней части колена, немного ниже него для получения доступа к суставу. Затем врач удалит при помощи специальных инструментов клиновидный участок кости, сопоставит или заполнит костным трансплантатом оставшуюся часть. На период заживления данный участок скрепится пластинами и винтами.
После завершения процедуры вас доставят в послеоперационную палату, где вы под контролем медперсонала будете оправляться от наркоза.
Послеоперационный период
Время госпитализации обычно не превышает 2-4 дня, все это время будут отслеживаться ваши показатели и даваться. Для защиты во время срастания костей скорей всего вам поставят бандаж. Вспомогательные приспособления для ходьбы придется использовать до 8 недель. По их истечении хирург-ортопед назначит рентгенодиагностику, проверит результативность заживления, скажет, когда будет безопасно переносить вес на прооперированную ногу и расскажет о необходимой реабилитации.
На период восстановления врач-реабилитолог распишет программу упражнений, выполнение которых поможет быстрей вернуться в строй. Возврат к нормальной жизни возможет через 3-6 месяцев.
Остеотомия коленного сустава цена
Статья написана по материалам сайтов: science-education.ru, sustaw.top, bone-surgery.ru, forefoot.ru, artrozmed.ru.
»