Артрит: лечение в пожилом возрасте, патогенез
Презентация была опубликована 4 года назад пользователемКлара Ненашкина
Похожие презентации
Презентация на тему: Заболевания суставов у пожилых Профессор, д.м.н. Е. В. Аршин ПГМА.» — Транскрипт:
1 Заболевания суставов у пожилых Профессор, д.м.н. Е. В. Аршин ПГМА
2 (ВОЗ) 45 — До 45 лет Молодой возраст 74 года Возрастные периоды
3 Эпидемиология первая послевоенная перепись населения 1959 г. в России число людей в возрасте 60 лет и старше составляло 9%, перепись 2006 г. — выросло вдвое – до 18,5%. в России по прогнозам число пенсионеров будет активно расти и к 2020 г. составит более ¼ от всего населения России.
5 СУСТАВНОЙ СИНДРОМ Ревматоидный артрит Остеоартроз Паранеопластический артрит Псориатическая артропатия Микрокристаллические артриты (подагра, хондрокальциноз) Ревматическая полимиалгия Височный артериит
8 The tortuous, prominent temporal artery is seen over the forehead, and microscopically there is a giant cell arteritis. The typical pattern of involvement with temporal arteritis includes the temporal artery and branches of external carotid arteries. A sixth of cases may have involvement of aorta and its major branches. Involvement of the ophthalmic branch of the external carotid can lead to blindness. The prevalence of giant cell arteritis increases with age. Signs and symptoms can include headache and a painful, palpably enlarged and tender temporal artery. Some persons will also have polymyalgia rheumatica. There are no specific laboratory findings, though the sedimentation rate is often quite elevated (as high as 100 mm/hr or more). A trial of corticosteroid therapy, if succesful, may provide a presumptive diagnosis in lieu of biopsy.
11 ДИАГНОСТИЧЕСКИЕ КРИТЕРИИ РЕВМАТОИДНОГО АРТРИТА (Американская коллегия ревматологов, 1987 г.) Утренняя скованность. Сохраняется не менее одного часа. Длительность не менее 6 нед. Артрит трех и более суставов. Артрит суставов кистей. Симметричный артрит. Ревматоидные узелки. Ревматоидный фактор в сыворотке крови. Рентгенологические изменения. (АТ АЦЦ, МРТ)
12 Поражение кистей при РА
13 ДЕБЮТ РЕВМАТОДНОГО АРТРИТА В ПОЖИЛОМ И СТАРЧЕСКОМ ВОЗРАСТЕ быстрое прогрессирование болезни объясняется: возрастным ослаблением функции контроля аутоиммунных процесссов сопутствующим остеопорозом гипотрофией мышц снижением репаративного потенциала тканей наличием сопутствующей патологии, ограничивающей физическую активность и возможности терапии высоким титром ревматоидного фактора
14 РА – продолжительность жизни 58 лет (-13 лет)
15 * Gabriel SE, Epidemiology of the rheumatic diseases. In: Harris ED, Ruddy S, Sledge XB, editors. Kelley*s textbook of rheumatology. Vol 1 6 the ed. Philadelphia: WB Saunders Company; p ** Boers M, Dijkmans B, Gabriel S, et al. Making an impact on mortality in rheumatoid arthritis. Targeting cardiovascular comotbidity. Arthritis ; 50, *** Van Doornum S, McColl G, Wicks IP. Accelerated atherosclerosis. An extraarticular feature of rheumatoid arthritis? Arthritis Rheum 2002; 46; 862–873. ***Kitas GD, Erb N. Tacking uschemic heart disease in rheumatoid arthritis. Rheumatology 2003, 42, ведущей причиной снижения продолжительности жизни при РА являются кардиоваскулярные осложнения (ИМ, застойная сердечная недостаточность, внезапная смерть) Убедительно доказано, что ведущей причиной снижения продолжительности жизни при РА являются кардиоваскулярные осложнения (ИМ, застойная сердечная недостаточность, внезапная смерть)***. Основная причина преждевременной летальности при РА (примерно у 50% больных) – заболевания сердечно-сосудистой системы**. Ревматология. Русский медицинский журнал т.13,
16 Ревматические болезни Ревматические болезни и RA – фактор риска атеросклероза Атеросклероз Атеросклероз – системное проявления ревматических болезней и RA Материалы доклада академика РАМН, профессора Насонова Е. Л. Директора ГУ Институт ревматологии РАМН Президента ассоциации ревматологов России.
17 70% — Смертность у б-х РА на 70% выше чем у б-х ОА 50% в 3 раза чаще, чем при ОА — Безболевая ишемия — 50% в 3 раза чаще, чем при ОА — Стабильная ИБС в 2 раза чаще (50%), чем при ОА (27%) 10 лет раньше — ИБС развивается на 10 лет раньше, чем при ОА рецидивирование ИМ и летальность — Более частое чем в популяции рецидивирование ИМ и летальность (после первого ИМ), — Основная причина преждевременной летальности при РА (50%) заболевания ССС**. Материалы доклада академика РАМН Насонова Е. Л. Директора ГУ Институт ревматологии РАМН Кардиоваскулярная патология + РА
18 причины увеличения сердечно-сосудистого риска у пожилых больных с РА Сочетание с АГ (45% — 75%) Воспалительные механизмы атерогенеза + дислипидемия Наличие эндотелиальной дисфункции Повышение уровня тромбогенных факторов Побочные эффекты терапии (НПВП) Гиподинамия
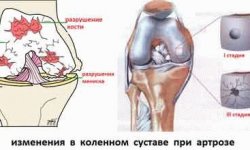
20 эпидемиология ОА Самое распространенное заболевание суставов 10% всего населения 12% — после 18 лет 60% — после 60 лет После 60 лет: 100% — гистологические признаки % — Rn признаки ОА 60% — клиника ОА
21 Критерии диагностики ОА (Беневоленская Л.И.,1993, ИР РАМН) Клинические критерии: 1.Боли в конце дня и/или в первую половину ночи 2.Боли после механической нагрузки и уменьшающиеся в покое 3.Деформация суставов за счет остеофитов (включая узелки Гебердена и Бушара) Рентгенологические: 1.Сужение суставной щели 2.Остеосклероз субхондральный 3.Остеофитоз ОА = 2 клинических + 2 Rn критерия
22 Факторы риска остеоартроза (1)Возраст –50 лет-50%, 60 лет-60%, 70 лет-80% (2)Женский пол (3)Дефекты развития скелета (4)Наследственность (1)Травмы суставов (2)Чрезмерные нагрузки (3) Избыточный вес
23 Менопауза и ОА Менопауза – независимый фактор риска ОА ОА и климактерический синдром имеют общие факторы риска: — избыточный вес — низкая/избыточная физическая нагрузка — курение
24 Диффер.диагностика ОА и артритов Воспалительный тип суст. синдрома Утренние боли 2-я половина ночи Стартовые +- Начало нагрузки Воскресенье-понед. — Хруст – Гипермобильность- Покраснение + припухлость + Нагрузочный тип суставного синдрома Вечерние боли 1-я половина ночи Стартовые + В конце нагрузки Воскресенье-понедел. + Хруст ++ Гипермобильность+ Покраснение — припухлость —
25 Rn дифференциальная диагностика ОА и артритов Артрит Эпифизарный остеопороз Сужение СЩ позднее Краевые эрозии Острофазовые тесты + Остеоартроз Субхондральный склероз Сужение СЩ раннее Краевые остеофиты Острофазовые тесты —
26 Поражение кистей при ОА
27 Узелки Бушара и Гебердена
31 Выделяют три основных группы поражения суставов при злокачественных новообразованиях: первичные опухоли и метастатические поражения суставов; поражения суставов при гемобластозах; паранеопластические артриты
32 деструктивный артрит правого плечевого сустава у больной со злокачественным поражением щитовидной железы
33 Под паранеопластическими реакциями подразумевают заболевания или синдромы, возникающие в организме под влиянием опухолевого роста, как результат влияния опухоли на метаболизм, иммунную, эндокринную и другие системы организма — выявляются у 10% больных злокачественными новообразованиями. Под паранеопластическими реакциями подразумевают заболевания или синдромы, возникающие в организме под влиянием опухолевого роста, как результат влияния опухоли на метаболизм, иммунную, эндокринную и другие системы организма — выявляются у 10% больных злокачественными новообразованиями.
34 Паранеопластические ревматические реакции возникают: Паранеопластические ревматические реакции возникают: при низкодифференцированных злокачественных новообразованиях эпителиального происхождения (бронхогенный рак легкого, молочной железы, яичников, матки, предстательной железы, желудка, толстой кишки, нефрокарциноме). Спектр реакций: от локальных (артралгии и артриты в сочетании с тендинитом, миалгиями, оссалгиями) до системных воспалительных реакций.
35 Время возникновения: Время возникновения: Одновременно с развитием процесса неопластической трансформации; На фоне уже выявленных клинических признаков злокачественного новообразования; Предшествуют возникновению симптомов за несколько месяцев или даже лет, но, как правило, не более 1-2 лет.
36 Паранеопластический артрит может сочетаться: с пальмарным апоневрозитом; с синдромом Рейно; с рефлекторной симпатической дистрофией или альгонейродистрофией (синдром плечо-кисть) — опухоль Панкоста (рак верхушки легкого); с вторичной подагрой; c системным васкулитом.
37 Паранеопластическое поражение кистей
38 ПНПС — тень рака, бегущая впереди опухоли, опережает её на месяцы,годы. Нельзя упускать время для диагностики злокачественного новообразования в курабельную стадию.
40 ДИАГНОСТИЧЕСКИЕ КРИТЕРИИ ПОДАГРЫ (АРА) Воспаление суставов достигает максимума в 1 сутки В анамнезе более одной атаки острого артрита Моноартикулярный характер артрита Покраснение кожи над суставом во время атаки Припухание или боль в I плюсневом суставе Одностороннее поражение I плюсне- фалангового сустава
41 ДИАГНОСТИЧЕСКИЕ КРИТЕРИИ ПОДАГРЫ (АРА) Поражение суставов плюсны одной стопы Тофусы Наличие гиперурикемии Асимметричные рентгенологические изменения (пробойник) Субкортикальные кисты без эрозий Отсутствие микрофлоры при посеве суставной жидкости Ураты в СЖ (поляризационная микроскопия)
43 Быстрое развитие тофусов у больных пожилого возраста
44 Хондрокальциноз (гидроксиапатитная артропатия) Кальцификация менисков коленных и треугольного хряща лучезапястных суставов. Кальцификация лобкового симфиза Кальциноз гиалинового суставного хряща (чаще коленные и тазобедренные суставы)
45 Кальцифицированный хондроматоз левого локтевого сустава у больного с длительным выраженным суставным синдромом
46 Коморбидность полипрагмазия сочетание препаратов
47 Больной М., 64 лет Основной клинический диагноз: ОА: гонартроз, коксартроз, Rn-3 ст, ФНС-2 ст.
48 Больной М., 64 лет Сопутствующие заболевания: ИБС. Стабильная стенокардия II ФК. ГБ III стадии, 2 степени по АД, р-4. Сахарный диабет 2 тип, средней степени тяжести, компенсированный. ЖКБ. Хронический калькулезный холецистит. Ожирение 2 степени (ИМТ=36). ХОБЛ, средней степени тяжести ПТФБ НК, ХВН 2 ст. Осложнения: ХСН IIБ (NYHA II ФК), ДН II.
50 Побочные эффекты НПВП связаны, в основном с воздействием на ЦОГ-1 Желудочно-кишечные диспепсия язвы кровотечение/перфорация Кардио-ренальные артериальная гипертензия периферические отеки Тромбоцитарные нарушение агрегации повышение риска кровотечения Печеночные повреждение печеночных клеток Почечные Снижение клубочковой фильтрации интерстициальный нефрит Современные нестероидные противовоспалительные препараты. Г.Я. Шварц. 2004
52 Система пищеварения и возраст
53 …Желудок становится «жертвой» закона суммации неблагоприятных условий… Предрасполагающие и причинные факторы: Алиментарные погрешности Табакокурение Алкоголь Наследственно-конституциональная отягощенность Инфекция Нр Лекарственные средства Рефлюксы Аутоантитела к обкладочным клеткам
54 Относительный риск развития гастродуоденальных язвенных гастродуоденальных язвенныхкровотечений повышается в раз. Прием НПВП
55 Простагландин Е1 (Pg E1) – медиатор резистентности слизистой ЖКТ Продукция слизи Секреция бикарбонатов Камбиальная пролиферация Интенсивный кровоток НПВП Снижение резистентности слизистой Кислотно- пептический фактор Уникальный патогенез НПВП- индуцированных язв
56 Причины развития осложнений НПВП «НПВП-гастропатия» – нарушение синтеза «цитопротективных» простагландинов слизистой ЖКТ (ЦОГ-1 – зависимый процесс)
57 Желудок Зона воспаления: Кишечник· Макрофаги Почки· Тучные клетки Тромбоциты · Эндотелиоциты …. Нимесулид НПВП Механизмы действия НПВП ЦОГ-1 фермент циклооксигеназа 1 Постоянно активна. Отвечает за физиологические реакции. ЦОГ-2 фермент циклооксигеназа 2 синтезируется при воспалении XX
58 Хроническая язва желудка, осложненная кровотечением НПВП-индуцированная язва желудка, осложненная кровотечением
60 No stomach – No problem ?
61 НПВП-энтеропатия патология тонкой кишки, возникающая в хронологической связи с приемом НПВП (включая низкие дозы аспирина).
62 Летальность у пациентов, госпитализированных по поводу НВПВ- индуцированных язв тонкой кишки (по A. Lanas, 2005). НПВП-индуцированные язвы тонкой кишки (J. Goldstein, 2003)
63 Диагностика методики с использованием меченых эритроцитов (сцинтиграфия) энтероскопия капсульная эндоскопия методики с олек
65 Варианты терапии. Гастрорпотекторы Н2-гистаминовые блокаторы ИПП (у пожилых?) Мизопростол Метронидазол
66 Зависимость риска поражения ЖКТ от поколения НПВС АСПИРИН НИМЕСУЛИД ЦЕЛЕКОКСИБ 1поколение2 поколение3 поколение4 поколение ДИКЛОФЕНАК Увеличение селективности Увеличение риска поражения ЖКТ
67 Селективность НПВП ГруппаНазваниеЦОГ-1ЦОГ-2 СпецифическиеЦелекоксиб-+ Селективные Мелоксикам, Нимесулид +/-+ Неселективные Аспирин, Диклофенак, Кетопрофен Ибупрофен++
69 сердечно-сосудистая смертность у пожилых больных РА вышла на первое место частое сочетание РА с АГ (Пермь – 45,6%)
70 Р аспространенность АГ в зависимости от возраста Российская национальная репрезентативная выборка С.А. Шальнова, 2001 %
72 Причины развития осложнений НПВП Дестабилизация артериальной гипертензии: нарушение синтеза простагландинов PgE2 – важнейших регуляторов тонуса артериол (ЦОГ-1 и ЦОГ-2 зависимый процесс)
73 Повышение АД отмечается как на фоне приема н-НПВП, так и «коксибов» Мета – анализ 19 РКИ, n=45451 Aw T., Haas S., Liew D., Krum H. Meta-analysis of cyclooxygenase-2 inhibitors and their effects on blood pressure. Arch Intern Med. 2005,165(5):
74 У больных АГ применение НПВС АД Неселективные ИЦОГ — САД у 84% больных, ДАД – у 38% Селективные ИЦОГ-2 — САД у 42%, ДАД – у 33% У больных без АГ: Неселективные ИЦОГ — САД у 22%, ДАД – у 17% Селективные — САД у 21% и ДАД у 16%
75 АТ 1 АТ 2 Апоптоз Ангиотензин II эндотелий Ангиотензин I АнгиотензиногенАнгиотензиноген ренин КИНИНАЗА II (АПФ) Ангиотензин (1-7) АТ х В2В2 PGI 2 NO Кининогены Брадикинин неактивные кинины ингибиторы АПФ гладкомышечная клетка калликреины PAI Антифибриноли- тический эффект
76 НПВП снижают эффективность: иАПФ В-блокаторы Мочегонные Блокаторы АТ2 Не влияют на антагонисты Са
78 В ходе многочисленных рандомизированных исследований выявлено: Селективные ИЦОГ-2, как и неселективные ИЦОГ, повышают частоту инфаркта миокарда и других сердечно-сосудистых заболеваний Даже у больных без сердечно-сосудистой патологии прием любых ИЦОГ в течение 1,5 лет повышал риск ее развития
79 Кардиоваскулярные осложнения при приеме различных НПВП (мета — анализ) McGettigan P., Henry D. Cardiovascular risk and inhibition of cyclooxygenase. JAMA, 2006, 296, Данные 17 исследований случай-контроль: больных с ИМ ( контроль) и 6 когортных: с-НПВП , н-НПВП ( контроль) Риск развития инфаркта миокарда (OR)
80 Тромбоциты(ЦОГ-1)Эндотелий(ЦОГ-1+ЦОГ-2) Арахидоновая кислота Циклооксигеназа Тромбоксансинтетаза Простациклинсинтетаза Тромбоксан А2 Простациклин Агрегация Вазоконстрикция Дезагрегация Вазодилятация НИЦОГ СИЦОГ-2 Чем обусловлен высокий риск тромбозов у больных АГ, принимавших НПВС по поводу суставных жалоб?
81 Причины развития осложнений НПВП Тромботические осложнения: блокада синтеза простациклина в эндотелии сосудов (ЦОГ-2 – зависимый процесс) При этом ЦОГ-2 селективные НПВП ещё и не блокируют тромбоксан тромбоцитов
82 РискКардиоваскулярные состояния Умеренный Компенсированная терапией АГ и СН; Наличие «традиционных» сосудистых факторов риска при отсутствии признаков ИБС, подтвержденных клинически или инструментально Высокий Некомпенсированная АГ и СН, не осложненная ИБС Очень высокий ИБС + перенесенный ИМ или операции (АКШ, эндоваскулярное стентирование), ишемический инсульт
83 Имеется риск развития кардиоваскулярных осложнений Очень высокий Избегать приема НПВП. При необходимости – ЦОГ-2 селект. + аспирин ВысокийУмеренный ЦОГ-2 селект. + аспирин тНПВП Сочетание факторов риска: ЖКТ и ССС ЦОГ-2 селект. + ИПП + аспирин А.Е. Каратеев и соавт. Применение нестероидных противвоспалительных препаратов. 2009
84 НПВП должны назначаться строго по показаниям на минимально короткий период Раннее использование в лечении РА и ОА болезнь-модифицирующих препаратов уменьшает потребность в НПВП
85 Назначение препарата определяется знанием Не назначение препарата определяется мудростью
86 У пожилых больных ревматологического профиля должны учитываться кроме возраста наличие коморбидной патологии, функциональное состояние систем, частая полипрагмазия и, связанная с ней, проблема сочетания препаратов. Влияние многих факторов у пожилых заставляет чаще отклоняться от стандартов терапии и в этом случае следует помнить что перед стандартами следует снимать шляпу, но не голову
Ревматические заболевания в пожилом возрасте. Новые факты
Ремиттирующий серонегативный симметричный синовит, сопровождающийся мягким отеком. За несколько последних лет список ревматических заболеваний, присущих исключительно или почти исключительно людям пожилого возраста, пополнился еще одним — ремиттирующим серонегативным симметричным синовитом, сопровождающимся мягким отеком (табл. 15.1).
В 1985 г. известным американским ревматологом D.McCarty и коллегами, работающими в г.Милуоки (штат Висконсин), был описан (10 наблюдений) своеобразный артрит. Особенности его были следующими.
1. Заболевание развивалось остро (в течение нескольких дней) почти исключительно у лиц пожилого возраста (48—86 лет, в среднем 71 год); среди заболевших было в два раза больше мужчин.
2. Наблюдались поражение многих суставов и симметричный характер синовита. У всех больных были воспалены лучезапястные, запястные, пястно-фаланговые и проксимальные межфаланговые суставы кистей, поражались также любые другие суставы верхних и нижних конечностей: локтевые, плечевые, тазобедренные, коленные, голеностопные и суставы стоп. Боль и нарушения функций суставов были значительными, что приводило к необходимости госпитализации.
У ряда больных отмечались болевые ощущения в области плечевого пояса, напоминающие ревматическую полимиалгию. Синовит, как правило, достаточно выражен, но характер изменений синовиальной жидкости варьировал от явно воспалительного до слабо воспалительного и нормального. Клеточный состав синовиальной жидкости не был постоянным, отмечалось преобладание как нейтрофилов, так и мононуклеаров. Морфологическая картина синовиальной оболочки чаще соответствовала острому неспецифическому синовиту.
3. У всех больных обращал на себя внимание двусторонний значительный мягкий отек кистей, скрывавший воспаление отдельных мелких суставов и особенно выраженный на тыльной поверхности, где после нажатия оставалась ямка (кисть в виде боксерской перчатки). Определялись признаки поражения сухожилий—сгибателей и сухожилий—разгибателей пальцев, чем в значительной мере и объяснялся их значительный отек. У ряда больных подобные отеки отмечались в области стоп и голеней.
4. При лабораторном обследовании отмечались высокая СОЭ, снижение альбумина и чаще нормальный уровень гемоглобина
5. Ревматоидный фактор в сыворотке крови отсутствовал.
6. Рентгенологические признаки деструкции суставов, в частности эрозии, не выявлялись ни при первом обследовании, ни при дальнейшем наблюдении.
7. Нестероидные противовоспалительные средства были малоэффективны. Внутрисуставное введение кортикостероидов приводило только к кратковременному улучшению.
8. Применение кортикостероидов внутрь в небольших дозах (преднизолон в дозе 10 мг в день) приводило к быстрому положительному эффекту, нередко заметному уже в первые часы и дни: на глазах исчезали симптомы артрита и мягкий отек кистей. После постепенного снижения дозы и отмены преднизолона у всех больных сохранялась стойкая ремиссия; у большинства она была полной, у некоторых сохранялись небольшие сгибательные бессимптомные контрактуры пальцев кистей и утолщение сухожилий—сгибателей пальцев.
У больных не было отмечено симптомов иных заболеваний, при которых могут наблюдаться мягкий отек кистей (синдром «плечо— кисть», амилоидная артропатия, псориатический артрит, болезнь отложения кристаллов пирофосфата кальция, реактивный артрит и смешанное заболевание соединительной ткани), что позволило авторам предположить, что они столкнулись с новым, ранее неизвестным заболеванием, и предложить название «ремиттирующий серонегативный симметричный синовит, сопровождающийся мягким отеком» (remitting seronegative symmetrical synovitis with pitting oedema», или сокращенно — «синдром RS3PE»).
В этом названии нашли отражение следующие наиболее примечательные особенности заболевания: симметричный множественный синовит, серонегативность по ревматоидному фактору, выраженный двусторонний мягкий отек кистей и развитие ремиссии, сохраняющейся после прекращения лечения.
Обсуждая возможные причины этого заболевания, авторы обратили внимание на определенную сезонность его начала (у преобладающего большинства артрит развивался в осенние месяцы), а также на то, что все пациенты проживали в сельской местности. У 70 % больных выявлен HLA-B7, что примерно в 4 раза превышало популяционную частоту этого антигена. Клинических признаков каких-либо известных инфекций не отмечено, антитела к Borrelia burgdorferi не выявлялись. Позже установлено отсутствие антител к ВИЧ и к человеческому Т-клеточному лимфотропному вирусу-1, а также отсутствие антигенов ретровирусов в синовиальной оболочке. Через пять лет (в 1990 г.) D.McCarty и его коллеги сообщили еще о 13 подобных больных.
В последующем сообщения о синдроме RS3PE появились и в других странах. В этих наблюдениях наряду с подтверждением существования заболевания, описанного в Милуоки, были установлены два новых важных обстоятельства, не соответствующих первому описанию. Во Франции при ретроспективном анализе 24 больных, начало заболевания у которых было неотличимым от синдрома RS3PE, установлено, что с течением времени (в среднем через 5 лет) почти у половины пациентов возникали обострения, характеризовавшиеся умеренно выраженным олигоартритом, при этом мягкий отек кистей рецидивировал только у одного пациента.
Первое обострение развивалось небыстро (через 18 мес — 12 лет после начала заболевания) и хорошо контролировалось небольшими дозами кортикостероидов или нестероидными противовоспалительными средствами. Французские авторы выразили сомнение в нозологической самостоятельности синдрома RS3PE, указав, что длительное наблюдение многих больных вынуждает пересмотреть диагноз.
В частности, у двух пациентов через 3 года и 6 лет наблюдения был установлен диагноз серонегативных спондилоартропатий, у одного больного — типичного ревматоидного артрита, еще у трех пациентов — синдрома Шегрена и «недифференцированных» системных заболеваний соединительной ткани. Не было подтверждено повышение частоты HLA-B7. Следует, однако, указать, что данное исследование было ретроспективным. Его авторы не наблюдали больных лично во время начала заболевания (использовались архивные данные) и не во всех случаях имели возможность опять же лично обследовать их в дальнейшем. Все это несколько снижало точность и ценность выводов этого исследования.
Заключение об отсутствии нозологической целостности синдрома RS3PE сделано и в ретроспективном исследовании, проведенном в Испании. При анализе течения заболевания у 27 больных изменить первоначальный диагноз (синдром RS3PE) пришлось со временем как минимум у 4 пациентов. У двух больных развилась Т-клеточная лимфома, у одного — миелодиспластический синдром и еще у одного при повторном рентгенологическом исследовании выявлен эрозивный процесс в суставах.
A.C.Koeger, M.Karmochkine и P.Chaibi сообщили о развитии выраженного симметричного полиартрита, сопровождавшегося мягким отеком кистей, запястий, а также тыла стоп у 63-летнего пациента, в течение многих лет страдавшего анкилозирующим спондилитом. Лечение преднизолоном (20 мг/день) привело к быстрому стиханию артрита и устранению отеков. Через 10 мес преднизолон был отменен, на протяжении последующего года сохранялась ремиссия заболевания. Было высказано мнение о том, что у данного больного развился, скорее всего, синдром RS3PE, а не обострение анкилозирующего спондилита, обычно не поддающегося терапии кортикостероидами.
Известно сообщение о синдроме RS3PE, возникшем у 80-летней женщины через несколько дней после проведения гастроскопии, выявившей рак желудка. Вскоре после хирургического удаления опухоли полиартрит и отеки кистей полностью прошли и не возобновлялись в течение 3 лет наблюдения. Определены два новых важных обстоятельства, не соответствующих первому описанию.
Во Франции при ретроспективном анализе 24 больных, начало заболевания у которых было неотличимым от синдрома RS3PE, установлено, что с течением времени (в среднем через 5 лет) почти у половины пациентов возникали обострения, характеризовавшиеся умеренно выраженным олигоартритом, при этом мягкий отек кистей рецидивировал только у одного пациента. Первое обострение развивалось небыстро (через 18 мес — 12 лет после начала заболевания) и хорошо контролировалось небольшими дозами кортикостероидов или нестероидными противовоспалительными средствами.
Артрит: лечение в пожилом возрасте, патогенез
Ревматоидный артрит — системное заболевание соединительной ткани с преимущественным поражением мелких суставов по типу эрозивно-деструктивного полиартрита неясной этиологии со сложным аутоиммунным патогенезом [3, 6].
Дебют заболевания может быть острым, подострым и хроническим [3, 6]. Острое начало чаще отмечается у лиц молодого возраста и характеризуется быстрым (в течение нескольких дней, а иногда и часов) развитием ярких артритов с присоединением лихорадки, миалгии, развитием выраженной общей скованности и тяжелого состояния [3]. При подостром начале болезни признаки воспаления нарастают в течение 1-2 недель. Артралгии могут быть умеренными, без нарушения функции суставов. Возможен субфебрилитет. Этот вариант начала болезни чаще возникает у лиц среднего возраста, особенно у женщин [3, 6].
В пожилом возрасте, по данным некоторых авторов, начало РА часто характеризуется низкой степенью активности воспалительного процесса, что при ретроспективной оценке классифицируется как «хроническое» течение заболевания» [6]. В таких случаях признаки суставного синдрома развиваются постепенно в течение нескольких месяцев [3, 6]. Внесуставные проявления болезни отмечаются не чаще чем в 20% случаев [3, 6].
Примерно у 2/3 больных пожилого возраста РА начинается с симметричного олигоартрита, у 1/3 — с симметричного полиартрита [3, 6]. Поражение крупных суставов в дебюте заболевания отмечается в 30% случаев [3, 6].
По данным других авторов [10], начало ревматоидного артрита у пожилых лиц имеет более острое, практически без продромы, начало болезни. Отмечается преимущественное поражение крупных суставов, а не мелких суставов кистей и стоп [10]. Отмечена нивелировка в половом соотношении: соотношение мужчин и женщин равно 1:1, в то время как в более молодом возрасте преобладают лица женского пола (мужчины/женщины = 1/3 — 4) [10].
Однако следует заметить, что специфичные для РА иммунологические реакции не могут сформироваться за несколько часов или даже дней. Поэтому при описании авторами острого начала РА не акцентируется внимание на наличие предболезни либо преморбидного периода, имеющего свои клинические проявления [4, 5]. По данным литературы, преморбидный период для РА часто характеризуется общими признаками текущей в организме воспалительной реакции — недомогание, лихорадка, снижение переносимости физической нагрузки [6]. К этапу предболезни в широком смысле этого слова следует отнести и наличие врожденной генетической предрасположенности, ассоциированной с более частым, чем в популяции, развитием РА, определяемой как наличие специфических HLA-антигенов [1], фенотипически чаще проявляющейся признаками дисплазии соединительной ткани [1, 4, 5]. Существует много подтверждений этому положению. Так, в настоящее время большое количество работ в литературе посвящено гипотезе, согласно которой системные заболевания развиваются на почве дисплазии соединительной ткани (ДСТ) [1, 4, 5].
Учитывая эволюцию РА и его гетерогенность (наличие т.н. субтипов, ассоциированных с различными антигенами гистосовместимости) [1], дебют РА может быть самым разнообразным, и также разнообразной может быть оценка исследователем и лечащим врачом клинических и анамнестических данных.
Рентгенологическое исследование обладает малой чувствительностью в отношении выявления типичных для РА эрозивных поражений на ранних стадиях развития болезни, в связи с чем возможно несоответствие рентгенологической картины и функционального состояния пациента [3]. Формирование эрозий отмечается у 30% пациентов в первые полгода с момента дебюта РА [3]. В таких случаях рекомендуется проведение МРТ и УЗИ суставов.
По данным литературы, органные поражения при РА у пожилых встречаются с несколько иной частотой, чем у лиц более молодого возраста (табл. 1) [3, 6].
Частота внесуставных проявлений при РА у лиц разных возрастов
Молодые (до 60 лет)
Пожилые (60—74)
Старческий возраст (старше 75 лет)
C. Turesson, 2006 [3]
А.М. Сатыбалдыев 2007 [6]
А.М. Сатыбалдыев 2007 [6]
Начало ревматоидного артрита в пожилом возрасте требует проведения дифференциального диагноза с остеоартрозом, при котором может развиваться синовит и ограничение подвижности суставов, с кристаллическими артропатиями, в том числе — с подагрой, исключения ревматической полимиалгии, а также проведения онкопоиска [3, 6, 7]. Серонегативные варианты ревматоидного артрита необходимо дифференцировать с ремиттирующим серонегативным симметричным синовитом с выраженным отеком [6].
Дебют клинических проявлений, характерных для РА, предполагает наличие у пожилого человека одной из двух ситуаций: первая — сочетание опухолевого процесса и РА, один из которых предшествует появлению другого. В данной ситуации идет речь о сочетании и взаимовлиянии патологий без причинно-следственной связи между ними. Вторая — появление РА как паранеопластического синдрома, развившегося в результате аутоиммунных реакций, обусловленных возникновением и прогрессированием опухолевого процесса. По данным литературы, из костно-суставных поражений при неоплазиях наиболее часто наблюдается клиника ревматоидного артрита [3, 6, 7]. Проявления РА, по данным различных онкологов, встречаются у 13% онкологических больных и чаще наблюдаются при опухолях легкого и желудочно-кишечного тракта. Суставной синдром в данном случае чаще проявляется симметричным полиартритом с вовлечением мелких суставов кистей и стоп. У некоторых больных наблюдаются подкожные ревматоидные узелки, рентгенологические признаки длительно текущего ревматического процесса — эрозивные изменения суставных поверхностей эпифизов. Эти изменения могут возникать уже на ранних стадиях злокачественного роста, они отличаются резистентностью к глюкокортикостероидам и цитостатикам, применяющимся для лечения этих заболеваний, и чаще всего исчезают после радикального удаления опухоли. Эффект от терапии в данном случае может быть одним из надежных критериев постановки диагноза.
Возраст больных играет большую, а иногда и определяющую роль в выборе базисной терапии РА [8, 9]. Аминохинолиновые препараты у пожилых увеличивают риск развития ретинопатии, дегенеративных изменений макулярной области, однако стоит помнить, что данные явления купируются после отмены препарата. D-пеницилламин вызывает более частое возникновение дерматозов и вкусовых расстройств. При назначении препаратов золота требуется более частый контроль за гематологическими показателями, состоянием функции почек. Возрастных различий по индексу токсичности не выявлено для метотрексата и азатиоприна. Тем не менее через 50 мес. прекратили прием этих препаратов 30% больных старше 65 лет и лишь 10% моложе этого возраста. По данным биопсии почек, нефропатия при лечении циклофосфаном развилась в 20% случаев у лиц пожилого возраста и лишь у 1% 20-летних больных РА. При приеме азатиоприна отмечено более частое развитие оппортунистических инфекций у пожилых больных, чем у пациентов молодого возраста [8, 9].
Имеются данные по лечению пожилых больных РА лефлуномидом, которые свидетельствуют о выраженном эффекте препарата на суставной синдром с замедлением деструктивных изменений в суставах через год регулярного приема препарата и относительно невысоким риском серьезных побочных реакций. Лефлуномид — препарат, созданный специально для лечения РА. Побочные реакции, связанные с применением лефлуномида при лечении РА, включают диарею, увеличение активности печеночных ферментов (АЛТ и АСТ), алопецию и сыпь. Данные явления наблюдаются менее чем в 3% случаев [8, 9].
Описание клинического случая
Больная П.А.С., 82 лет, поступила в терапевтическое отделение с жалобами на выраженное снижение массы тела за последний год (около 10 кг), слабость, боли в суставах — коленных, лучезапястных, плечевых, мелких суставах кистей (проксимальных межфаланговых и пястно-фаланговых) — как спонтанные, так и при движениях, больше — в утреннее время, утреннюю скованность в суставах в течение 2—3 часов, отеки суставов кистей и коленных, выраженное ограничение движений в данных суставах.
Из анамнеза заболевания известно, что в течение последних 2—3 лет стала замечать постепенно развивающееся отклонение среднего и безымянного пальцев левой кисти (ульнарная девиация), эпизодические ноющие боли в суставах кистей рук, а также боли и ограничение движения в левом плечевом суставе, уменьшающиеся после местного применения обезболивающих мазей. По этому поводу не обследовалась, обслуживала себя самостоятельно. Резкое ухудшение отметила в августе 2011 года после переохлаждения. Быстро, в течение нескольких дней, появились выраженные боли в суставах правой кисти, усиливающиеся при движениях. Затем присоединились отек и утренняя скованность в правой руке, через несколько дней — в левой кисти, потом — в коленных суставах. Отмечала повышение температуры, при измерении фиксировала цифры до 37,3°С. С середины сентября стала отмечать боли и в плечевых суставах, голеностопных суставах, больше — в правом. В связи с вышеперечисленными жалобами 28 сентября обратилась в КБ им. С.Р. Миротворцева и была госпитализирована.
Из анамнеза жизни — в детстве травма сухожилий среднего, безымянного пальцев и мизинца правой кисти с последующим формированием сгибательной контрактуры под 90 градусов. Наследственные заболевания отрицает. Сестра и брат — долгожители (82 и 86 лет), смерти в обоих случаях неестественные (ДТП, отравление). У пациентки сохранена память на ближайшие и отдаленные события, высокая толерантность к нагрузкам, однако в последние полгода стала отмечать небольшую одышку инспираторного характера при быстрой ходьбе.
При поступлении — температура 36,5°С. Кожа чистая, сухая, бледной окраски, лимфатические узлы не пальпируются. Отмечался выраженный отек над пястно-фаланговыми, проксимальными межфаланговыми суставами обоих кистей, больше — справа, отек лучезапястных суставов и правого голеностопного сустава, небольшой отек правого коленного сустава, левого плечевого сустава; выраженное ограничение подвижности суставов (отведение в левом плечевом 30º, в правом 50º); ульнарная девиация среднего и безымянного пальцев левой кисти; выраженная болезненность при пальпации данных суставов.
Пациентки проведено обследование с целью уточнения диагноза и исключения онкологического процесса. Результаты:
ПЕНСИОНЕРКА.РУ
Ревматоидный артрит, или хронический прогрессирующий полиартрит, – это воспалительное заболевание суставов, которое приводит к их деформации, утрате подвижности. Ревматоидным артритом страдают чаще всего люди среднего и пожилого возраста.
Причины ревматоидного артрита до конца не выяснены, однако известно, что это аутоиммунное заболевание, при котором в организме человека образуются антитела к собственным тканям, в частности к оболочке суставов. Это может быть обусловлено наследственностью, инфекцией или другими причинами.
При ревматоидном артрите активизируется иммунная система, в результате чего начинается воспаление синовиальной оболочки сустава. В процессе воспаления образуется грануляционная соединительная ткань – паннус, которая начинает расти и постепенно повреждает хрящ, покрывающий соприкасающиеся поверхности костей. В результате разрушения хряща уменьшается подвижность суставов, что в запущенных случаях может окончиться полной потерей подвижности.
Чаще всего это заболевание начинает проявляться отеками пястно-фаланговых суставов указательного и среднего пальцев рук, нередко в сочетании с воспалением и припухлостью в области лучезапястных суставов. Одновременно с воспалением суставов верхних конечностей начинается поражение мелких суставов стоп, которое проявляется болями под подушечками пальцев ног. По мере развития заболевания поражается все больше суставов, появляются отеки и боли в коленных, голеностопных, локтевых и плечевых суставах.
Примечательно, что поражение суставов при ревматоидном артрите развивается симметрично, то есть проявляется одновременно с обеих сторон. В отличие от ревматизма при ревматоидном артрите воспаление суставов стойкое и может продолжаться до нескольких лет.
Первоначально боли в суставах проявляются только при движении, но со временем могут ощущаться и в состоянии покоя. При острых формах заболевания происходит резкое повышение температуры, появляются отеки и покраснения в местах соединения костей.
Боли в суставах при ревматоидном артрите усиливаются по утрам и ослабевают к вечеру. Также по утрам многие больные жалуются на ограниченную подвижность всех пораженных суставов. При мягком течении заболевания утренние боли и скованность могут продолжаться от нескольких минут до часа, при остром – до середины дня. Помимо болезненных ощущений в суставах, появляются усталость, общая слабость, потеря аппетита, иногда поднимается температура, возникает потливость.
Со временем, если не проводить лечения, помимо воспаления суставов, появляются различные признаки поражения внутренних органов: сердца, печени, почек, кровеносных сосудов, желудочно-кишечного тракта. Все это представляет серьезную опасность для жизни больного.
Ревматоидный артрит чаще всего протекает волнообразно: могут наступать значительные улучшения, которые через некоторое время вновь сменяются болями. Существенное влияние на состояние больных оказывают простудные заболевания, переохлаждение, стрессы, после которых течение ревматоидного артрита нередко обостряется.
Лечение ревматоидного артрита необходимо начинать как можно раньше, не дожидаясь осложнений, которые могут привести к необратимым изменениям в организме. При появлении описанных симптомов нужно сразу же обратиться к врачу, который проведет необходимые исследования и назначит соответствующее лечение. Медикаментозное лечение артрита проводится строго под наблюдением врача.
Одновременно необходимо выполнять следующие рекомендации для сохранения подвижности суставов и предотвращения утраты ими подвижности. Прежде всего при возникновении заболевания следует уменьшить нагрузку на наиболее уязвимые мелкие суставы. Для этого нужно стараться не выполнять движения, в которых они обычно задействуются, перенося нагрузку на более крупные суставы, например с пальцев на локти или плечи. Также необходимо стараться как можно меньше находиться в неподвижном положении, чаще двигаться, стараясь не нагружать суставы. Колени при сидении лучше держать выпрямленными, для чего под ноги можно подставить небольшую скамеечку.
Для того чтобы снизить нагрузку на шейный отдел позвоночника при сидении, необходимо установить стул или кресло так, чтобы можно было сидеть прямо, не сгибаясь. Постель должна быть не слишком жесткой и не слишком мягкой, лучше всего для таких больных подходят специальные ортопедические матрасы.
Немаловажное значение для лечения ревматоидного артрита имеет специальная диета, которая обеспечивает поступление в организм необходимого количества витаминов и минеральных веществ. Желательно в период лечения сократить потребление соли и сахара, отрицательно воздействующих на суставы, а также жиров. Рекомендуется включить в рацион изделия из цельного зерна, молоко и молочные продукты (творог, йогурт и др.), нежирное мясо, а также свежие овощи и фрукты.
Полиартрит у пожилых людей
Артрит и другие ревматические проблемы причиняют значительные физические и психологические неудобства пожилым людям.
Хроническое течение большинства форм артрита, в сочетании с повышением продолжительности жизни, обусловливают важность этой проблемы. Почти две трети пожилых людей испытывают каждый день симптомы, требующие использования НПВС. Выраженность симптомов достаточна для того, чтобы нарушить сон или активность у одной трети популяции людей пожилого возраста, и почти все лица пожилого возраста используют, по крайней мере, одно лекарственное средство, а также немедикаментозные методы лечения и меры по самообслуживанию. Артрит — самое распространенное хроническое заболевание у взрослых старше 65 лет (48,9 на 100 взрослых), за ним следуют артериальная гипертензия (40,3 на 100 взрослых) и заболевания сердца (28,6 на 100 взрослых). К сожалению, часто не учитывают психологическое бремя артрита.
Остеоартроз
OA — самое характерное заболевание, поражающее синовиальные суставы, и самая важная причина двигательной недееспособности. Хотя он и не представляет собой неизбежное следствие старения, OA строго связан с возрастом, что может отражать нарушение кровообращения в суставе, снижение нейромышечной функции или физиологическое нарушение восстановительных механизмов гомеостаза. Для лиц моложе 45 лет OA нехарактерен, OA множества суставов встречается у них редко. Распространенность OA различается в разных популяциях, но в среднем он поражает 60-70% лиц старше 45 лет. Распространенность рентгенологического OA превышает распространенность клинического OA, и он развивается в дистальных межфаланговых и коленных суставах почти во всей популяции лиц пожилого возраста. Распространенность клинических проявлений OA также повышается с возрастом, 15% лиц старше 55 лет имеют, например, симптомы OA коленного сустава. Считается, что тяжелый рентгенологический OA чаще поражает женщин старше 55 лет. Предполагают, что в его этиологии может играть роль недостаточность эстрогенов. Род деятельности предрасполагает к развитию OA определенных суставов (например, тазобедренный сустав фермеров). Наиболее часто описывается такой фактор риска OA, как ожирение: с увеличением массы тела повышается риск OA коленных суставов и в меньшей степени тазобедренного сустава.
OA — заболевание синовиальных суставов, характеризуется местным разрушением хрящевой ткани и сопровождается репаративной реакцией костной ткани. Он представляет собой медленно прогрессирующий воспалительный процесс, а не просто «изнашивание». Конечный характерный патогенез OA заключается в разрушении хрящевой ткани. Брандт (Brandt) и Мазука (Mazzuca) [1] выполнили обзор по 9 клиническим исследованиям, чтобы показать модификацию заболевания OA, основное внимание было обращено на плацебо-контролируемые РКИ, при которых в качестве исхода использовали сужение суставной щели. Они изучили также эффекты на суставную боль заявленных базисных препаратов в лечении OA. В то время как некоторые препараты проявили возможную эффективность, дизайн исследования оказался не совсем правильным, имелись гетерогенные популяции и недостаточно чувствительные показатели исхода. Ни одна из схем лечения не была признана оказывающей хондропротективные или структурно-модифицирующие эффекты при OA.
Ревматоидный артрит
Начало РА у пациентов пожилого возраста часто носит внезапный характер, и хотя развивается классический полиартрит периферических симметричных мелких суставов, сначала могут преобладать симптомы поражения плечевого сустава, а заметный отек кистей может завуалировать диагноз. Сообщают, что РА с поздним началом (РАПН) имеет более равное половое распределение, острое начало и заметное увеличение СОЭ. Он также характеризуется скованностью по утрам и выраженной болью, преимущественно в верхних конечностях. При физикальном обследовании выявляют резковыраженный синовит плечевых, лучезапястных, а также пястно-фаланговых и проксимальных межфаланговых суставов, со значительным ограничением подвижности и выраженным отеком мягких тканей. К заболеваниям, которые похожи на РАПН и вызывают определенные диагностические трудности, относят ремиттирующий серонегативный симметричный синовит с подушкообразным отеком (КЗЗРЕ-синдром) и ревматическую полимиалгию (РП). Диагноз РП или РАПН может быть поставлен одному и тому же пациенту на разных этапах одного заболевания, в зависимости от преобладающего клинического симптомокомплекса. Для ИЗЗРЕ-синдрома характерны острое начало, двусторонний симметричный синовит, преимущественно лучезапястного сустава, сустава запястья, мелких суставов кисти и влагалищ сгибателей пальцев, сопровождаемый выраженным отеком тыльной стороны кисти. У пациентов стойко не выявляют РФ, они быстро отвечают на низкие дозы глюкокортикоидов. Кантини (Cantini) и соавт. [4] в проспективном пятилетнем исследовании по РП и КБЗРЕ-синдрому не обнаружили каких-либо демографических, клинических или иммуногенетических различий. Ни у одного из пациентов не развился РА, и исследователи пришли к выводу, что РП и КБЗРЕ-синдром составляют часть одного заболевания.
Различия и схожие признаки ревматоидного артрита с поздним началом, ревматической полимиалгии и ВБЗРЕ-синдрома
Статья написана по материалам сайтов: www.myshared.ru, medbe.ru, fundamental-research.ru, www.pensionerka.ru, www.sweli.ru.
»