Пауциартикулярный юношеский артрит: симптомы и лечение
Пауциартикулярный юношеский артрит (он же – олигоартикулярный, олигоартрит) – заболевание суставов, которое сопровождается воспалительным процессом в соединительной ткани не только опорно-двигательного аппарата, но и других систем органов (кровеносных сосудов, сердца и прочих). Патология является разновидностью ювенильного (юношеского) идиопатического артрита. Характерна для детей преимущественно до 6-ти лет, чаще женского пола.
Содержание
- Особенности патологии
- Причины возникновения
- Диагностика
- Методы лечения
- Госпитализация при олигоартрите: нужна или нет
- Прогноз заболевания и профилактика
- Что такое юношеский артрит?
- Классификация
- Клиническая картина заболевания
- Как выявляют юношеский артрит?
- Способы лечения заболевания
- Как лечить пауциартикулярный юношеский артрит?
- Причины заболевания
- Диагностика пауциартикулярного артрита
- Как лечить пауциартикулярный юношеский артрит
- Профилактика пауциартикулярного юношеского артрита
- Причины патологии
- Проявления заболевания
- Диагностические мероприятия
- Методы лечения
- Народная медицина
- Прогноз и профилактика
- Пауциартикулярный юношеский артрит
- Пауциартикулярный артрит: симптомы и описание болезни
- 7 основных первопричин развития
- Клиническая картина заболевания
- Ранняя диагностика — шанс предупредить осложнения
- Лечение патологии
Особенности патологии
Для пауциартикулярного артрита характерны следующие особенности:
- Среди форм ювенильных артритов он – наиболее частый.
- Пик развития заболевания приходится на первые два года жизни ребенка. После 6-тилетнего возраста патология возникает значительно реже.
- У девочек болезнь встречается в 6 раз чаще, чем у мальчиков.
- Имеется высокий риск возникновения увеита – воспаления сосудистой оболочки глаз.
- Развивающийся увеит часто протекает без характерных признаков или они малозаметны.
- В первые полгода число пораженных суставов немногочисленно – до 5.
Пауциартикулярный ювенильный артрит представлен двумя формами:
- Перстицирующий – заболевание поражает не более 4-х суставов.
- Распространившийся – по прошествии полугода от начала болезни в патологический процесс вовлекаются более 5-ти суставов.
Если ребенок заболевает после 2-хлетнего возраста, то возрастает риск развития других вариантов артрита, например, псориатического, полиартикулярного и прочих.
Причины возникновения
Точные причины развития пауциартикулярного ювенильного артрита неизвестны. Выделяют лишь предрасполагающие факторы, среди которых:
- наследственность;
- травмы;
- инфекции;
- нарушения обменных процессов;
- врожденные аномалии развития.
Наибольшее значение придают генетическому фактору.
Выявить развитие пауциартикулярного артрита достаточно сложно по двум причинам. Первая состоит в бессимптомном течении заболевания в большинстве случаев. Вторая – маленькие дети не всегда могут объяснить свое состояние, пожаловаться на боль, поэтому взрослым остается лишь догадываться о нарушениях в организме ребенка. Обязательно следует обратиться к врачу, если у малыша отмечаются такие изменения в деятельности и поведении:
- часто просится на руки, отказывается ходить или ползать;
- потирает суставы;
- не дает держать за руку (из-за боли);
- капризничает, плачет без видимой причины, быстро устает.
Кроме того, родителям нужно обратить внимание на следующие признаки:
- отечность в районе сустава;
- повышенная потливость;
- быстрая утомляемость;
- незначительно повышенная температура;
- отказ от еды;
- кожные высыпания;
- жалобы на боль в глазах, нарушение зрения;
- покраснение глаз;
- замедление темпов роста и массы тела;
- нарушение походки;
- увеличение лимфоузлов;
- низкая активность после пробуждения.
ВНИМАНИЕ! Многие из указанных признаков присущи другим разновидностям ювенильного идиопатического артрита, например, ревматоидному или полиартриту. Поэтому важно своевременно обратиться к врачу, чтобы провести дифференциальную диагностику.
Диагностика
Дифференциальная диагностика пауциартикулярного артрита представлена широким спектром процедур. Лабораторные и аппаратные методы исследования направлены на исключение у ребенка таких патологий, как: другие ревматические и неревматические заболевания суставов, токсоплазмоз, кишечные патологии, остеопороз и прочие. Для этого врач может назначить:
- анализы крови и мочи (общий, биохимический, иммунологический, ПЦР и так далее);
- кожная проба (реакция Манту);
- выявление антител к ряду инфекционных возбудителей;
- УЗИ суставов;
- рентген;
- КТ и МРТ пораженных суставов;
- пункция костного мозга.
Для уточнения диагноза в качестве дополнительных диагностических методов могут применяться: исследование мазка ротовой полости и абдоминальное УЗИ, ЭКГ, биопсия лимфоузлов и прочие. Кроме того, рекомендуются консультации таких специалистов, как: фтизиатр, ревматолог, окулист и других.
Методы лечения
В лечении пауциартикулярного артрита используют комплексный подход. Целью терапии является устранение симптомов заболевания и предотвращение его дальнейшего развития. Помимо медикаментозного лечения в комплекс мероприятий обязательно включают физиотерапию, гимнастику и массаж. Как дополнение к основным методам допускается применение народных рецептов.
Медикаменты
Медикаментозное лечение пауциартикулярного ювенильного артрита предполагает применение нескольких групп лекарственных препаратов.
Каждый из препаратов подбирается с учетом возраста и индивидуальных особенностей ребенка, течения болезни, выраженности симптомов, сопутствующих патологий и других факторов. В процессе терапии обязательно проводится контроль эффективности назначенных средств. При необходимости врач вносит коррективы.
Рецепты народной медицины
Народные рецепты представлены в виде отваров или смесей для наружного применения. Их цель: устранить болевой синдром и отечность, вывести токсичные метаболиты из пораженных тканей и организма, укрепить иммунитет.
- Траву клюквы в количестве 2 ч. л. следует заварить в стакане кипящей воды. Довести до кипения. Применять настой можно, давая ребенку в течение дня по несколько глотков, или добавив его в ванну с водой при купании. Клюкву можно соединить или заменить травой брусники.
- По такой же схеме можно заварить и использовать зерна овса. Кроме того, овсяную жидкость применяют для компресса, намочив ею салфетку. Держать его следует не менее часа.
- При юношеском артрите полезны свежие овощные соки, предварительно разведенные водой (соотношение зависит от выбранного овоща).
- На пораженный сустав накладывают компресс из предварительно подогретого масла пихты. Держать его нужно не менее получаса.
- При поражении суставов у детей рекомендуют 3 раза в день давать по 10 мл настоя кукурузных рылец. Его готовят следующим образом: 10 мг сырья заливают 200 мл кипящей воды, настаивают до остывания.
ВНИМАНИЕ! При использовании народных средств нужно убедиться в отсутствии у ребенка индивидуальной непереносимости компонентов или аллергии на состав.
Физиотерапевтические процедуры
После снятия воспалительного процесса медикаментами при пауциартикулярном юношеском артрите показано применение физиотерапевтических методов. Они решают следующие задачи: усиливают ток лимфы и крови (способствуя трофике тканей и выведению токсичных продуктов обмена), обеспечивают регенерацию суставных структур, повышают местный и общий иммунитет и многие другие. В зависимости от возраста и показаний врач может назначить:
- лазеротерапию;
- магнитотерапию;
- грязелечение;
- УФ-терапию и прочие процедуры.
Кроме того, для каждого пациента разрабатывается индивидуальный комплекс лечебной гимнастики.
Лечебная гимнастика и массаж
Комплекс ЛФК показан в период реабилитации ребенка. Это – важный и незаменимый этап в лечении любого вида ювенильного артрита. При этом максимального лечебного эффекта можно добиться только при условии неукоснительного ежедневного выполнения рекомендованных упражнений. В каждом конкретном случае разными будут не только сами упражнения (зависят от пораженных суставов), но и их интенсивность, частота повторений, характер выполнения (статические или динамические).
На начальном этапе выполнять комплекс нужно под руководством специалиста. В дальнейшем его можно применять самостоятельно в домашних условиях. В основном, движения направлены на предотвращение гипотрофии мышц, увеличение подвижности в суставах, предупреждение развития контрактур. Рекомендуется включать в комплекс упражнения на дыхание. Старшие дети могут справиться с нагрузкой самостоятельно, а маленьким ребятишкам должны помогать родители (пассивная гимнастика). Постепенно комплекс может усложняться и дополняться – по усмотрению врача.
При отсутствии противопоказаний в период ремиссии ребенку проводят массаж. Воздействие осуществляется на области, расположенные рядом с суставом (сам сустав не массируют). Как и в случае с ЛФК, первые сеансы нужно проводить совместно со специалистом.
Особенности режима
В период обострения пауциартикулярного артрита рекомендуют ограничить физическую активность ребенка, однако лангету и другие приспособления не накладывают. Лишь при выявлении остеопороза в позвоночном столбе показано ношение специального корсета. В ряде случаев требуется использование съемных шин, стелек и других ортезов.
На этапе реабилитации под запретом находятся чрезмерно активные игры: прыжки, бег наперегонки, футбол и прочие. Специалисты советуют чаще бывать на свежем воздухе, совершать пешие прогулки. Положительное действие на суставы окажет плавание, ходьба на лыжах, велосипед.
Ребенку с пауциартикулярным артритом не рекомендуется длительное пребывание на солнце. Обязательно нужно избегать психических нагрузок, чрезмерно эмоциональных реакций (отрицательных). С целью повышения иммунитета и профилактики развития остеопороза рекомендуют питание, содержащее большое количество витаминов (особенно Д), минералов.
Госпитализация при олигоартрите: нужна или нет
При легком течении пауциартикулярного артрита класть ребенка в больницу не обязательно, при необходимости можно оформить его в дневной стационар. Госпитализация рекомендуется в случае среднего и тяжелого течения болезни. После проведения обследования, определения показаний и наблюдения за эффективностью назначенного лечения ребенок может быть выписан или переведен на дневное посещение.
Длительность нахождения в стационаре определяется врачом. Через 3 месяца и полгода потребуется повторная госпитализация (по показаниям) для прохождения плановой диагностики состояния ребенка и проведения поддерживающей терапии. В дальнейшем нужно будет посещать врача один раз в год.
Прогноз заболевания и профилактика
Прогноз пауциартикулярного юношеского артрита зависит от многих факторов: своевременность выявления патологии, наследственности, состояния здоровья на момент заболевания, правильности постановки диагноза и адекватности лечения, качества выполнения показаний врача и других. Во многих случаях болезни грамотное лечение и соблюдение профилактических мер в дальнейшем на долгие годы избавляет ребенка от рецидива.
К профилактическим мерам можно отнести следующие рекомендации:
- избегать переохлаждения и перегрева;
- при наличии наследственного фактора всячески способствовать предупреждению развития болезней суставов (избегать травм, заниматься спортом, соблюдать режим питания и так далее);
- своевременно устранять инфекционные очаги в организме;
- избегать смены климатических условий;
- усиливать иммунитет естественными методами, не увлекаться иммуномодулирующими средствами;
- приучать ребенка к здоровому образу жизни и правильному питанию.
Хотя пауциартикулярный ювенильный артрит считается неизлечимым заболеванием, он не является приговором для ребенка. Судя по отзывам врачей и родителей многие дети успешно прошли курс лечения и избавились от патологии. И ключевая роль в излечении принадлежит именно родителям. Чем раньше они обратят внимание на недомогание, чем более полно будет проведено лечение и более тщательной будет дальнейшая профилактика, тем больше у ребенка шансов вступить во взрослую жизнь со здоровыми суставами.
Что такое юношеский артрит?
Юношеский артрит — воспалительное заболевание суставов у детей младше 18 лет. Основным его признаком является отечность синовиальной оболочки. Эта форма артрита является аутоиммунным заболеванием, при котором иммунитет принимает здоровые клетки за чужеродные и начинает их уничтожать. Заболевание считается достаточно редким, оно обнаруживается у 0,5% детей. Юношеский артрит не развивается у детей младше 2 лет, он в 2 раза чаще обнаруживается у девочек. Часть пациентов теряет трудоспособность до достижения совершеннолетия.
Классификация
Существует несколько типов артрита, различающихся распространенностью патологического процесса. Системная форма поражает жизненно важные органы: сердце, кишечник, лимфатические узлы. Основными симптомами этого заболевания являются кожные высыпания, повышение температуры, общая слабость. Пауциартикулярный артрит обычно поражает 1-5 суставов. В большинстве случаев этому сопутствуют системные патологические процессы. Эта форма артрита характерна для девушек, по мере развития организма ее признаки могут исчезнуть самопроизвольно.
При полиартрите в патологический процесс вовлекается более 5 отделов опорно-двигательного аппарата. Он чаще всего обнаруживается у девочек и поражает суставы ног, челюсти, шейный отдел позвоночника и затылочную часть черепа. Посттравматический артрит развивается при неправильном лечении переломов, вывихов и ушибов. Псориатическая форма возникает через несколько лет после появления кожных высыпаний. Аутоиммунный артрит поражает кости и соединительные ткани. Чаще всего он диагностируется у мальчиков, родственники которых имели подобные заболевания.
Юношеский артрит классифицируют и на основании патогенеза. При суставной форме поражаются костные и хрящевые ткани. При суставно-висцеральном артрите в патологический процесс вовлекаются внутренние органы. Ограниченные висцериты поражают отдельные органы, например сердце или легкие. Подробнее об болезни вы узнаете из видео:
Клиническая картина заболевания
На ранних стадиях заболевание может протекать бессимптомно. В остальных случаях появляются:
- боли в суставах;
- чувство скованности, которое усиливается в утреннее время;
- отечность пораженной области;
- хромота;
- повышенная температура;
- общая слабость.
Пациент резко худеет и начинает отставать в развитии, нередко случаются фебрильные судороги. При артрите тазобедренного сустава нога укорачивается, что способствует изменению походки. Суставные проявления могут сочетаться с конъюнктивитом и неврологическими нарушениями.
Причинами, по которым возникает ювенильный артрит, являются:
- перенесенные ранее бактериальные и вирусные инфекции, способные нарушать работу иммунитета;
- генетическая предрасположенность;
- переохлаждение;
- длительное пребывание на солнце;
- нарушение графика прививок.
Даже при правильном лечении артрит может приводить к развитию опасных осложнений. К ним можно отнести амилоидоз миокарда и пищеварительной системы, активацию макрофагов, отставание в физическом развитии, острую сердечную и дыхательную недостаточность, слепоту, деформацию суставов, потерю трудоспособности.
Как выявляют юношеский артрит?
Обследование пациента начинают с осмотра и сбора анамнеза. Ревматолог должен получить информацию о предшествовавших появлению первых симптомов событиях, образе жизни больного, наличии генетических заболеваний. Во время осмотра производится пальпация пораженных областей. Обязательным является внесение в медицинскую карту сведений о клинической картине заболевания. После этого пациента направляют на дополнительные диагностические процедуры. Общий и биохимический анализ крови отражает изменения, характерные для течения воспалительного процесса в организме. Бактериологическое исследование помогает обнаружить возбудителя инфекции, которая могла спровоцировать аутоиммунную реакцию.
Артроскопия — диагностическая процедура, позволяющая осмотреть полость сустава и взять синовиальную жидкость на анализ. Необходимо исследование костного мозга для выявления лейкемии. На рентгеновском снимке обнаруживаются переломы и другие патологические изменения в костных тканях. КТ или МРТ используются при необходимости исследования окружающих тканей. Обязательным является проведение анализа крови на наличие антинуклеарных антител. Они вырабатываются при аутоиммунных процессах разрушения здоровых клеток.
Способы лечения заболевания
Терапевтическая схема может быть подобрана только после полного обследования пациента. Тип и дозировки препаратов зависят от стадии заболевания и его формы. В период обострения запрещены любые физические нагрузки, пребывание под солнцем, употребление жирной и соленой пищи. Медикаментозное лечение подразумевает применение следующих препаратов: НПВС, анальгетиков, иммуноглобулина, гормональных средств. При выявлении бактериальной или вирусной инфекции проводится этиотропная терапия. Глюкокортикостероиды применяются в период обострения, их обычно вводят в полость сустава. Эти препараты быстро устраняют боль и отечность, возвращая суставу подвижность. В некоторых случаях положительного результата помогает достичь пересадка стволовых клеток.
НПВС оказываются эффективными в 30% случаев. Курс лечения длится 1-2 месяца. Побочными эффектами являются головные боли, нарушение пищеварения, печеночная недостаточность. Гормональные препараты дают гораздо больше нежелательных последствий, поэтому применять их необходимо кратковременными курсами. Инъекции глюкокортикостероидов часто сочетают с приемом седативных средств. Эффективность метотрексата зависит от формы юношеского артрита. Начинают лечение с минимальных доз, после чего их постепенно увеличивают. Наиболее частыми побочными действиями этого препарата являются тошнота и рвота, изъязвление слизистых оболочек полости рта, диарея.
Сульфасалазин — наиболее эффективное средство лечения юношеского артрита. Оно способствует переходу заболевания в стадию продолжительной ремиссии. Обострения крайне редко случаются даже после отмены препарата. Обязательным является выполнение специальных упражнений, массажа и физиопроцедур.
Как лечить пауциартикулярный юношеский артрит?
К сожалению, в настоящее время у детей нередко можно встретить такой диагноз как пауциартикулярный юношеский артрит. Это наиболее распространенное, хроническое воспалительное заболевание суставов у детей, не достигших возраста 16 лет.
Пауциартикулярный юношеский артрит поражает одновременно до 4-х суставов сразу. Сложность выявления заключается в том, что маленькие дети не могут рассказать, что и где у них болит. Чаще всего этому заболеванию подвержены девочки.
Причины заболевания
Точное происхождение пауциартикулярного юношеского артрита до сих пор не установили. Поэтому к причинам возникновения пауциартикулярного юношеского артрита относят следующие общие основания:
- Генетическая предрасположенность.
- Травмы суставов.
- Перегрев или переохлаждение.
- Несоблюдение графика прививок.
- Перенесенные заболевания, провоцирующие аутоиммунную реакцию в организме.
Пауциартиклярный юношеский артрит часто протекает бессимптомно, и это затрудняет его диагностику. Дети зачастую не могут описать беспокоящие их симптомы заболевания, просто капризничают, просятся на руки, теряют двигательную активность. Ниже рассмотрены симптомы, которые могут сопровождать заболевание.
- болевые ощущения в суставах;
- высыпания на коже;
- опухание суставов;
- повышение температуры тела, после снижения температуры – обильный пот;
- вялость, сонливость;
- потеря аппетита;
- остановка роста;
- проблемы с глазами;
- перепады настроения, раздражительность;
- изменение длины конечностей;
- скованность движений с утра;
- изменение походки, хромота;
- фебрильная лихорадка;
- увеличение печени, селезенки, лимфоузлов;
- поражение сосудов.
Если болезнь не лечить, то последствия могут быть печальными, вплоть до инвалидности.
Диагностика пауциартикулярного артрита
Диагностика начинается со сдачи указанных ниже анализов и осмотра у врача-ревматолога, который проводит первичный осмотр, учитывает все жалобы пациента.
Включает следующие мероприятия:
- общий анализ крови и на химию;
- общий анализ мочи;
- пункцию больного сустава;
- анализ образцов костного мозга;
- рентген;
- МРТ.
Как лечить пауциартикулярный юношеский артрит
Лечение пауциартикулярного юношеского артрита должно быть комплексным и включать в себя следующие методы лечения:
- Медикаментозная терапия.
- Комплексная терапия.
- Народные средства (применять только в комплексной терапии).
Медикаментозная терапия
- Нестероидные противовоспалительные средства. Блокируют болевой синдром и уменьшают воспаление (Диклофенак, Индометацин, Ибупрофен, Нимесулид, Мелоксикам). Не рекомендуется длительный прием из-за большого количества побочных эффектов.
- Гормональные препараты. Большая эффективность за счет введения инъекции в полость сустава (Метилпреднизолон, Бетаметазон). Если поражаются внутренние органы, то назначаются гормоны в больших дозах, но краткими курсами. Методика также имеет множество побочных эффектов и системное применение ее невозможно.
- Иммуносупрессивные лекарственные средства. Такие препараты, как Циклоспорин, Енбрел, Метотрексат снижают активность собственного иммунитета. Это делается для того, чтобы помешать собственному организму разрушать свои ткани и органы. Этот метод действенный только при длительном приеме препаратов. Но также имеется высокий риск возникновения побочных реакций.
Комплексная терапия
- физиолечение;
- лечебная физкультура;
- массаж;
- грязевые ванны;
- парафинотерапия;
- лазерная терапия;
- использование ортопедической продукции;
- умеренные физические нагрузки;
- санаторно-курортное лечение.
Народные средства
- отвар брусники и клюквы – на 1 ст. кипятка берут 2 ч.л. травы и варят 15 минут. Можно принимать внутрь или добавлять в ванны.
- отвар овса – применяется для аппликаций или для добавления в ванну.
- сок из свежих листьев чертополоха – пьют свежевыжатый сок по 1 ч.л. трижды в день.
- овощные соки из моркови, капусты, огурца, шпината, латука, свеклы;
- настой кукурузных рылец – на 1 ст. кипятка берут 2 ч.л. сухого сырья, дают настояться и принимают за полчаса до еды по 1 ст. л. 3 раза в день.
- пихтовое масло – применяют в виде теплой примочки на больной сустав.
- смесь шишек хмеля и сливочного масла или сала – 1 ст. л. Шишки смешиваются с маслом или салом и втираются в больное место.
Профилактика пауциартикулярного юношеского артрита
Как было отмечено выше, точные причины возникновения данного юношеского заболевания еще не установлены. Поэтому стоит придерживаться общих рекомендаций и избегать провоцирующих факторов. Лечение стоит продолжать, даже если болезнь находится в состоянии ремиссии.
- Не допускать перегрева или переохлаждения организма.
- Избегать смены климата.
- Ограничить контакты с аллергенами.
- Избегать общения с больными инфекционными заболеваниями.
- Не принимать иммуномодуляторов.
- Отказаться от прививок.
- Вести здоровый образ жизни, заниматься лечебной физкультурой.
- Принимать витамины, а именно С, РР, В.
- Придерживаться правильного питания: употреблять жиры животного происхождения, кисломолочные продукты, свежие фрукты и овощи. Ограничить потребление соли, белков, углеводов, сладостей.
Стоит помнить, что диагноз пауциартикулярный юношеский артрит ставится пожизненно, но это не приговор. Чем быстрее будет выявлена болезнь, чем меньше обострений будет наблюдаться у ребенка, тем благополучнее прогноз в будущем.
Как показывает практика, большинство детей полностью излечиваются от этого недуга и входят во взрослую жизнь без каких-либо осложнений.
Юношеский ревматоидный артрит (ЮРА) – самая часто встречающаяся артропатия в ревматологии детей. Заболевают дети от одного года до шестнадцати, дебют чаще возникает в раннем возрасте – до четырех лет. Высока степень инвалидизации при этой патологии. Одной из форм ЮРА является пауциартикулярный юношеский артрит — олигоартритический вариант в сочетании с внесуставными поражениями, в частности с увеитом (воспалительными изменениями в сосудистой оболочке глаз) и обнаружением в крови специфического белка – антинуклеарного фактора (АНФ). Среди других вариантов пауциартикулярный юношеский встречается наиболее часто – в семидесяти процентах случаев ЮРА. Первый приступ возникает как правило до шестилетнего возраста, максимум приходится на 1-2 года, причем девочки болеют в шесть раз чаще мальчиков.
Причины патологии
Пауциартикулярный юношеский артрит считается аутоиммунным заболеванием, поэтому роль наследственных факторов в возникновении патологического сбоя в организме велика. Почему собственная иммунная система начинает воспринимать клетки синовиальной оболочки как чуждые и как бороться с ними до сих пор неясно, но запускающими разрушительный механизм факторами можно считать:
- Переохлаждения;
- Длительное бесконтрольное пребывание на солнце и ультрафиолетовое облучение;
- Травмирование суставов;
- Вакцинацию;
- Перенесенные инфекции: бактериальные и вирусные;
- Нарушения обмена;
- Аллергические болезни и склонность к анафилаксии: отек Квинке, крапивница, экзема, нейродермит, бронхиальная астма и т.д.
Проявления заболевания
Клиницисты выделяют два субтипа пауциартикулярного юношеского артрита: персистирующий и распространившийся, хотя данное подразделение условно. В классификации различают пауциартикулярный артрит первого типа (для него характерно поражение одного, реже двух суставов, с обязательным вовлечением коленного) и второго типа (до четырех суставов ассоциированных с поражением внутренних органов).
Начало постепенное, в связи с чем, многие родители долгое время не обращают внимания на изменения в состоянии ребенка. Поскольку дебют происходит в раннем возрасте, когда ребенок не умеет хорошо говорить, четко локализовать боль, описать свои ощущения, то обращение к врачу происходит уже в разгар болезни, когда на первое место выходят симптомы интоксикации и воспалительного процесса в суставе. Чаще поражается коленный. Характерна боль, припухлость, изменения цвета кожных покровов, локальное повышение температуры. Боль нарастает постепенно, ребенок прихрамывает, щадит конечность, отказывается от привычных активных игр, плачет. Из неспецифических симптомов может наблюдаться снижение аппетита и потеря массы тела, увеличение лимфоузлов, слабость, сыпь, незначительное повышение температуры тела, сонливость и раздражительность. Со стороны опорно-двигательной сферы в связи с переходом воспаления на прилежащие мышцы и сухожилия возможно развитие грыжевых выпячиваний и кист, тенденитов, бурситов и т.д. Присоединяются симптомы поражения глаз и других органов. В последующем с течением пауциартикулярной формы болезни наступает деформация, замедление роста, укорочение конечности.
Диагностические мероприятия
Пауциартикулярный юношеский вариант ЮРА довольно трудно отдифференцировать от других недугов, поскольку медленное начало, лишенное ярких характерных проявлений может маскироваться под другие артропатии, острые респираторные заболевания и даже заболевания желудочно-кишечного тракта. Для диагностики проводят:
- Общий анализ крови – показывает присутствие воспалительной реакции в организме (лейкоцитоз, повышенное СОЭ, сдвиг формулы влево, анемия);
- Общий анализ мочи – помогает исключить инфекцию мочеполовой системы и системные осложнения со стороны почек;
- Биохимические исследования: наличие или отсутствие острофазовых белков воспаления – СРБ, церуллоплазмин, общий белок, альбумины, антистрептолизин –О и прочие;
- Иммунологическое и цитологическое обследование позволяет выявить наличие либо отсутствие специфических иммунных комплексов, иммуноглобулинов, антинуклеарный и ревматоидный фактор;
- Ренгенография, компьютерная томография – подтверждают диагноз, выявляют степень повреждения хрящевой и костной ткани, наличие разрастаний, анкилозов и т.д.
- Магнитно – резонансная или магнитно – ядерная томография – современный способ диагностики, выявляет патологические изменения во всех тканях, наличие свищей, грыж и т.д.
- Пункция сустава используется как лечебно-диагностический метод, выявляющий наличие жидкости, позволяющий взять образец ее для микробиологического исследования, а также ввести лекарственные вещества непосредственно в очаг воспаления;
- Ультразвуковое сканирование суставов и внутренних органов – как сопутствующий метод, позволяющий выявить наличие выпота в полости, либо начало изменений и осложнений в других органах.
Пациентами с юношеским пауциартикулярным артритом занимается врач – ревматолог, однако обязательной является консультация узких специалистов: офтальмолога, невролога, кардиолога.
Методы лечения
Лечение при пауциартикулярном юношеском артрите должно быть комплексным, включающим как медикаментозную поддержку, так и соблюдение диеты и дозирование физических нагрузок. Этиоторопная (направленная на причину) терапия в данном случае невозможна, так как причина болезни неизвестна. Применяемые лекарственные препараты воздействуют на механизм аутоиммунных реакций, снимают воспаление, отек, улучшают общее состояние.
В качестве патогенетической терапии, препятствующей дальнейшему разрушению собственных клеток и тканей применяют иммуносупрессанты. К ним относится несколько групп лекарственных веществ:
- Препараты золота — ауранофин;
- Сульфасалазин;
- Метотрексат;
- Д-пеницилламин;
- Ингибиторы АНФ – имфликсимаб, этанерцепт, голимумаб.
Во время обострения больному следует обеспечить покой, нагрузку увеличивают постепенно, тщательно дозируют, подбирая упражнения лечебной физкультуры индивидуально. Хороший эффект дает физиотерапия: ультразвук, магнитотерапия, лазер. В период ремиссии показаны аппликации с парафином или грязями.
Хирургическое вмешательство осуществляется только в случаях тяжелых инвалидизирующих деформаций, выраженных укорочений конечностей.
Народная медицина
Рецепты борьбы с заболеваниями опорно — двигательного аппарата известны с древности и могут применяться как сопутствующие основной медикаментозной помощи.
- Смесь свежевыжатых соков моркови, капусты, свеклы и огурцов в равных частях и принимать по одной столовой ложке три раза в день;
- В сок свежей редьки добавить мед, принимать по одной ч.л. два раза в день;
- Компресс с пихтовым маслом при отсутствии аллергии на пораженные места;
- Ванны с отваром овса, листьев клюквы или лавровым листом снимают боль и уменьшают воспаление;
- Компресс из картошки – сырую картофелину натереть на терке и опустить в кипяток на одну минуту, завернуть в хлопковую ткань и теплый компресс приложить к больному месту.
Прогноз и профилактика
Пауциартикулярный вариант ЮРА – хроническое заболевание, вылечится от которого невозможно. Но достичь длительной ремиссии удастся при своевременном и правильном лечении. Прогноз в большинстве случаев достаточно благоприятный. Чем позже начинается болезнь, тем больше шансов на доброкачественное течение, при дебюте в раннем возрасте у половины больных постепенно развиваются осложнения (деформации, контрактуры, снижение и потеря зрения), приводящие к инвалидности и ухудшению качества жизни.
Для достижения ремиссии необходимо:
- Исключить прием иммуностимуляторов, интерферонов;
- Избегать длительного пребывания на солнце;
- Запрещены ультрафиолетовые облучения, вакцинация;
- Требуется вести здоровый образ жизни, санировать очаги хронической инфекции, регулярно заниматься умеренными физическими упражнениями.
Пауциартикулярный юношеский артрит
Пауциартикулярный артрит: симптомы и описание болезни
Ювенильный ревматоидный артрит – это артрит, которым страдают дети до 16 лет. Заболевание характеризуется воспалением и ограничением движения суставов. Длится оно дольше шести недель. Также эта болезнь известна как болезнь Стилла, детский хронический артрит и ювенильный хронический полиартрит.
Типичные признаки ювенильного ревматоидного артрита – боль в суставе, его припухлость, скованность в движениях. Эти симптомы усиливаются по утрам или после короткого сна. При этом дети, даже маленькие, на боль не жалуются.
Это заболевание может сопровождаться лихорадкой. потерей аппетита и снижением веса. В некоторых случаях на руках и ногах появляется сыпь. Иногда увеличиваются лимфоузлы.
При ювенильном ревматоидном артрите возможно замедление роста. В некоторых случаях пораженные суставы развиваются с разной скоростью, и из-за этого длина рук или ног у ребенка может отличаться друг от друга.
Ювенильный ревматоидный артрит – аутоиммунное заболевание, то есть иммунная система ошибочно воспринимает ткани собственного организма как чужеродные и пытается их уничтожить. Однако почему происходит подобный сбой в работе иммунной системы, специалисты до сих пор не знают.
Предполагается, что запускать болезнь могут инфекционные заболевания, профилактические прививки. особенно против кори, паротита или краснухи.
Причем после вакцинации ревматоидным артритом чаще заболевают девочки. Однако инфекция – не единственная причина развития ювенильного ревматоидного артрита.
Он может также развиваться после травм суставов, переохлаждения, перегревания на солнце.
При ювенильном ревматоидном артрите происходит негнойное воспаление синовиальных оболочек. Суставная жидкость при этом выделяется в повышенном количестве и скапливается в полости сустава.
Синовиальная оболочка утолщается, прилегает к суставному хрящу и через некоторое время спаивается с ним. Происходит эрозия хряща.
И через некоторое время хрящ разрушается. Причем время, в течение которого происходят эти изменения, у всех пациентов разное.
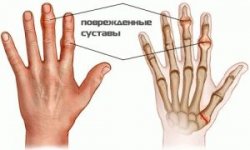
По количеству пораженных суставов различают:
- моноартрит, если поражен один сустав;
- олигоартрит (пауциартикулярный артрит), если поражено не более четырех суставов;
- полиартрит (генерализованный артрит), если поражено более четырех суставов;
- системный ревматоидный артрит, при котором поражаются не только суставы, но и другие органы и ткани.
Олигоартрит может быть двух типов – первого и второго. 80 % детей, страдающих олигоартритом первого типа – девочки.
Заболевание начинается в младшем возрасте, обычно поражаются голеностопные, коленные и локтевые суставы. Заболевание сопровождается хроническим иридоциклитом.
Ревматоидный фактор (аутоантитела к иммуноглобулину G) отсутствует. В 10 % случаев у детей на всю жизнь остаются проблемы со зрением и в 20 % случаев – с суставами.
Олигоартритом второго типа страдают в основном мальчики. Он развивается позже, чем олигоартрит первого типа.
Ревматоидный фактор отсутствует. Часто у детей, переболевших олигоартритом второго типа, сохраняется спондилоартропатия (заболевание суставов и мест присоединения сухожилий к костям).
Полиартрит разделяют на положительный и отрицательный по ревматоидному фактору. И тем, и другим страдают в основном девочки.
Полиартрит, отрицательный по ревматоидному фактору может развиваться у детей в любом возрасте, и поражает он любые суставы. Изредка болезнь сопровождается иридоциклитом (воспалением сосудистой оболочки переднего отдела глазного яблока).
Полиартрит, положительный по ревматоидному фактору развивается обычно в старшем детском возрасте, поражает любые суставы. Изредка он сопровождается сакроилеитом. В 50 % случаев на всю жизнь у детей, перенесших это заболевание, сохраняется тяжелый артрит.
60 % детей, страдающих системным ревматоидным артритом – мальчики. Заболевание может развиться у ребенка в любом возрасте. Поражаться могут любые суставы. Ревматоидный фактор отсутствует. В 25 % случаев у переболевших на всю жизнь сохраняется тяжелый артрит.
По характеру течения ювенильный ревматоидный артрит может быть острым, подострым, хроническим и хроническим с обострениями.
Для постановки правильного диагноза требуется консультация педиатра, ревматолога, травматолога-ортопеда. Обязательно нужно сдать общий и биохимический анализы крови.
Основные задачи при лечении ювенильного ревматоидного артрита – снятие воспаления, удаление суставных проявлений, восстановление нормальной работы пораженных суставов, предотвращение их разрушения. Для снятия воспаления назначают нестероидные противовоспалительные средства или глюкокортикоиды.
Часто для лечения ювенильного ревматоидного артрита назначают и иммуносупрессоры (препараты, подавляющие иммунную систему). Принимать эти препараты нужно непрерывно и длительно. А их отмена нередко вызывает обострение заболевания.
При сильной деформации сустава проводят операцию по его восстановлению.
Хороший эффект при лечении ревматоидного артрита дает физиотерапия. Она помогает снять воспаление и предотвратить деформацию составов. Часто применяют электрофорез, ультразвук, ультрафиолетовое облучение пораженных суставов, магнитотерапию и грязелечение.
Детям, страдающим ювенильным ревматоидным артритом, противопоказаны профилактические прививки. А вот МАНТУ, несмотря на то, что туберкулин – это убитые культуры микобактерий туберкулеза, опасности для страдающих этим заболеванием не несет. Им нельзя принимать препараты, стимулирующие иммунитет.
7 основных первопричин развития
Развитие пауциартикулярного юношеского артрита всегда связано с заболеваниями уже присутствующими в организме подростка. К основным причинам появления нарушения относятся:
- Травмы и ушибы подростков могут быть причиной болезни.
сбои в метаболических процессах;
Клиническая картина заболевания
На ранних стадиях заболевание может протекать бессимптомно. В остальных случаях появляются:
- боли в суставах;
- чувство скованности, которое усиливается в утреннее время;
- отечность пораженной области;
- хромота;
- повышенная температура;
- общая слабость.
Пациент резко худеет и начинает отставать в развитии, нередко случаются фебрильные судороги. При артрите тазобедренного сустава нога укорачивается, что способствует изменению походки. Суставные проявления могут сочетаться с конъюнктивитом и неврологическими нарушениями.
Ранняя диагностика — шанс предупредить осложнения
Лечение патологии
Терапия артрита проводится комплексно. С помощью медикаментов удается убрать болевой синдром и нейтрализовать воспалительный процесс. Для этого используют обезболивающие и нестероидные противовоспалительные препараты. Для приостановления деструкции сустава назначается комплекс антидепрессантов. Медикаментозное лечение проводится вместе с гимнастикой, массажем и физиотерапевтическими процедурами.
Следует помнить, что препараты и их дозировку, а также комплекс необходимых процедур определяет только врач.
Чтобы сохранить детское здоровье, когда у ребенка диагностируется артрит, врач подбирает максимально результативное, грамотное и безопасное лечение. Современная медицина предлагает обширный выбор действенных, проверенных временем методик лечения любой формы этой патологии. Кроме того, и по сей день разрабатываются новые, более эффективные способы, с помощью которых можно вылечить юношеский артрит.
Терапия детского артрита должна быть комплексной. Таким образом, лечение включает в себя:
- физиотерапевтические процедуры;
- лечебную физкультуру;
- специальный массаж.
Во время обострения заболевания ребенка отправляют на стационарное лечение. В некоторых случаях на пораженные суставы накладываются шины. Это необходимо для временной иммобилизации сочленений.
Более того, врач может порекомендовать ношение специальной обуви с формой стелек, поддерживающей ногу в процессе движения. Во время ремиссии (временное выздоровление) желательно осуществлять курортно-санаторное лечение, где будут проводиться массаж и разнообразные физиотерапевтические процедуры.
Терапевтическая схема может быть подобрана только после полного обследования пациента. Тип и дозировки препаратов зависят от стадии заболевания и его формы.
В период обострения запрещены любые физические нагрузки, пребывание под солнцем, употребление жирной и соленой пищи. Медикаментозное лечение подразумевает применение следующих препаратов: НПВС, анальгетиков, иммуноглобулина, гормональных средств.
При выявлении бактериальной или вирусной инфекции проводится этиотропная терапия. Глюкокортикостероиды применяются в период обострения, их обычно вводят в полость сустава.
Эти препараты быстро устраняют боль и отечность, возвращая суставу подвижность. В некоторых случаях положительного результата помогает достичь пересадка стволовых клеток.
НПВС оказываются эффективными в 30% случаев. Курс лечения длится 1-2 месяца.
Побочными эффектами являются головные боли, нарушение пищеварения, печеночная недостаточность. Гормональные препараты дают гораздо больше нежелательных последствий, поэтому применять их необходимо кратковременными курсами.
Инъекции глюкокортикостероидов часто сочетают с приемом седативных средств. Эффективность метотрексата зависит от формы юношеского артрита.
Начинают лечение с минимальных доз, после чего их постепенно увеличивают. Наиболее частыми побочными действиями этого препарата являются тошнота и рвота, изъязвление слизистых оболочек полости рта, диарея.
Сульфасалазин — наиболее эффективное средство лечения юношеского артрита. Оно способствует переходу заболевания в стадию продолжительной ремиссии. Обострения крайне редко случаются даже после отмены препарата. Обязательным является выполнение специальных упражнений, массажа и физиопроцедур.
В борьбе с пауциартикулярным юношеским артритом используется комплексная терапия. Она включает:
- физиотерапевтические процедуры;
- фармацевтические средства;
- лечебный массаж и физкультуру.
Статья написана по материалам сайтов: zdorovue-systavi.ru, hodimlegko.ru, www.kletca.ru, lechsustavov.ru, osankasovet.ru.
»