Антибиотики при подагре: виды, противопоказания
Антибиотики при подагре используются нечасто, но если в них возникает потребность — должны соответствовать определенным критериям. Во-первых, за короткий срок облегчить состояние больного и восстановить функциональность сустава. Во-вторых, предотвратить развитие осложнений. Назначать антибактериальные средства должен только врач, ориентируясь на природу инфекции, возраст и физиологическое состояние пациента.
Содержание
- Медикаментозное лечение подагры
- В каких случаях назначают антибиотики при заболевании
- Обзор препаратов
- Возможности медикаментов в лечении подагры на разных стадиях
- Причины заболевания подагры:
- Основы терапии подагры
- Как быстро помочь больному с подагрическим артритом и не совершить ошибок (рекомендации практикующему врачу)
- Какие уколы назначают при подагре
- Эффективность уколов
- Противопоказания
- Разновидности уколов при подагре
- Как делают уколы
- Заключение
- Важные моменты при лечении подагры
- Подагра с точки зрения медицины
- Лечение подагры при обострении
- Чем лечат в межприступный период?
- Правила лечения
- Лечение хронической формы
- Антипуриновая диета
- Физиотерапия в борьбе с подагрой
- Санаторное лечение
Медикаментозное лечение подагры
Как лечить уратную болезнь? Справиться с симптоматикой недуга поможет комплексный подход. При острых приступах важно избавить пациента от страданий и как можно скорее достичь периода ремиссии. С этой задачей прекрасно справляются медикаменты следующих групп:
- нестероидные противовоспалительные препараты — Найз, Нимесил, Мелоксикам, Ибупрофен, Пироксикам, Индометацин, Диклофенак;
- глюкокортикостероиды — Метилпреднизолон, Бетаметазон, Кетазон;
- противоподагрические средства — Колхицин.
Негормональные лекарства уменьшают боль, снижают интенсивность воспалительного процесса. Употреблять их долго нельзя — НПВС имеют множество ограничений и негативно влияют на ЖКТ. Принимая противовоспалительные препараты, следует помнить, что они не лечат подагру, а лишь устраняют боль.
При недостаточной эффективности НПВП прибегают к гормональным препаратам. Они более действенны, но могут вызвать привыкание и спровоцировать множество побочных явлений. Помогают даже при сильнейших приступах боли.
Действенность Колхицина зависит от времени начала приема — чем раньше начато лечение, тем лучше результат. Хотя на некоторых больных медикамент не действует даже после употребления в первые минуты приступа.
Чтобы снизить выработку уратов и ускорить их экскрецию, назначают препараты базовой терапии:
- урикодепрессанты — Оротовую кислоту, Аллопуринол, Милурит, Фебуксостат, Тиопуринол;
- урикозурики — Ампливикс, Бенемид, Флексен, Антуран.
Грамотно проведенное базовое лечение продлевает период ремиссии, нормализует уровень уратов в плазме и позволяет забыть о подагре на несколько лет.
В каких случаях назначают антибиотики при заболевании
К сожалению, уратное расстройство не всегда проходит без осложнений. Нередко к нему присоединяется вторичная инфекция, спровоцированная гриппом, острой ангиной, тяжелой ОРВИ или проникшая в сустав посредством травмы либо хирургического вмешательства. И вот здесь требуется помощь антибиотиков.
Противомикробные средства назначают при сильной опухоли и гиперемии сустава
Показаниями к противомикробной терапии при подагре служат:
- затяжное течение недуга, при котором из-за сильных болей и воспаления нарушается подвижность сустава;
- покраснение кожных покровов, возникновение опухоли;
- повышение температуры;
- нарывание тофусов.
Многие специалисты считают, что антибиотики не являются препаратом выбора при инфицировании подагры. Необходимо иметь достаточно оснований для их назначения, поскольку некоторые из противомикробных средств способны резко обострить недуг. Нередко на следующий день после приема лекарств появляются сильнейшие боли в колене, голеностопе или большом пальце ноги.
Самостоятельное применение антибиотиков при нарушении пуринового обмена строго запрещено. Только врач может решить, есть ли необходимость в лекарствах этой группы.
Обзор препаратов
Итак, какие противомикробные средства рекомендуется принимать при подагре? В принципе, действительно эффективных антибиотиков при подагре не так уж и много. Объединим их в таблицу.
Возможности медикаментов в лечении подагры на разных стадиях
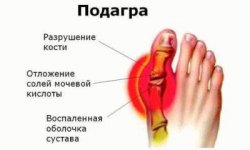
Подагра в давние времена считалась болезнью богатых людей. Неудивительно, ведь ее приступы напрямую связаны с любовью к перееданию. Заболевание обусловлено нарушением обмена пуринов: оно характеризуется увеличением концентрации мочевой кислоты в крови, на фоне чего происходит отложение солей данной кислоты (уратов) в околосуставных тканях и суставах. При этом, клиническая картина может напоминать острый артрит с сильнейшей болью, отеком, покраснением, чаще — в области суставов ног.
В тяжелых случаях подагрический приступ сопровождается лихорадкой, сильным воспалением и нестерпимой болью. Со временем в пораженных тканях образуются тофусы — скопления солей уратов. По статистике, до 0,1% населения страдает подагрой, до 2/3 из них — мужчины среднего или более старшего возраста.
Причины заболевания подагры:
- Избыточная выработка мочевой кислоты.
- Нарушение выведения солей мочевой кислоты почками.
И та, и другая проблема могут быть связаны с наследственной предрасположенностью, заболеваниями внутренних органов или особенностями питания и злоупотреблением алкоголем. Последние два пункта особенно важны для людей с имеющимися сбоями в работе почек или ферментной системы: лучше точно знать, что нельзя есть при подагре, чем спровоцировать приступ болезни.
Основы терапии подагры
Лечение подагры медикаментами — обязательное условие алгоритма терапевтических действий. Но перечень конкретных препаратов и тактика приема зависят от причины болезни:
Если имеет место генетический сбой, при котором в организме не производится отвечающий за расщепление мочевой кислоты фермент (первичная подагра), лекарства назначаются больному пожизненно.
Если заболевание спровоцировано прочими патологиями, излишком белковой пищи, алкоголизмом и другими причинами (вторичная подагра), терапия может быть связана с ликвидацией фактора риска и имеет симптоматический уклон. Именно в такой ситуации больные часто интересуются, как лечить подагру народными средствами, ведь зачастую помочь может нормализация питания, образа жизни и простые народные рецепты.
При любом типе заболевания назначается диета №6, исключающая алкоголь, жирное мясо, некоторые овощи, а также ограничивающая многие типы продуктов. Без соблюдения диеты лечение будет менее эффективным, особенно во время острого приступа.
Препараты от подагры: купирование приступа
Лечение острого подагрического артрита включает обеспечивание полного покоя больному, наложение на пораженный участок холодных обертываний и экстренную медикаментозную терапию. Три ее основных составляющих:
Важнейшая роль отводится специализированному противоподагрическому препарату колхицину.
Его назначают в виде таблеток по 0,5 мг. ежечасно до стихания болей, но не больше, чем 6-8 мг. В таком ритме допустимо использовать колхицин лишь 1 сутки. Тяжелые случаи, требующие помещения больного в стационар, порой вызывают необходимость внутривенного введения колхицина. При развитии серьезных побочных действий (сильная рвота, диарея) прием препарата прекращается.
Обезболивающие средства, преимущественно, нестероидные противовоспалительные препараты.
В связи с серьезностью побочных эффектов необходимо ограничивать их применение лишь первыми днями с начала приступа подагры. Чаще всего используются ибупрофен, кетонал, кеторолак, диклофенак, индометацин, пироксикам, напроксен. При сопутствующих заболеваниях ЖКТ параллельно дают принять таблетку омеза, омепразола и т.д. НПВП быстро купируют боль и устраняют воспаление, но при невозможности приема могут быть заменены другими мощными анальгетиками (в том числе — опиоидными).
Короткие курсы гормональных средств быстро устраняют воспаление, поэтому часто используются для лечения острого подагрического артрита в виде таблеток для орального приема. При тяжелом состоянии пациента, при выраженной боли, высокой температуре кроме системного применения глюкокортикостероиды (преднизолон, гидрокортизон, дипроспан, дексаметазон и т.д.) вводят в суставную полость или околосуставные ткани инъекционно. У процедуры есть свои противопоказания, а также ограничения из-за высокой болезненности суставов.
Дополнительно можно использовать местное нанесение мазей, кремов с НПВП на больной сустав каждые 3 часа, охлаждающие мази. Средства для снижения концентрации мочевой кислоты во время подагрического приступа не применяют, так как резкое изменение уровня уратов часто провоцирует новый приступ.
Лекарственные противоподагрические препараты: основной курс терапии
При диагностировании повышения в крови мочевой кислоты (гиперурикемии), но в отсутствие симптомов используют выжидательную тактику без приема каких-либо препаратов и обязательно соблюдают специальную диету. При такой форме нарушения обмена солей можно использовать растительные средства (например, фулфлекс от подагры). На начальной стадии болезни может быть единственный препарат выбора, на запущенной — принимается в комплексе терапии.
Для лечения подагры используется две группы препаратов — урикодепрессанты и урикозурики. Оба направления лечения влияют на снижение концентрации мочевой кислоты и уратов в организме, но имеют различия по воздействию и противопоказаниям.
Урикодепрессанты снижают продукцию мочевой кислоты , при этом могут использоваться у пациентов с нарушенной функцией почек. Самые распространенные таблетки от подагры этой группы — аллопуринол, тиопуринол, оротовая кислота.
Урикозурические средства имеют больше противопоказаний. Дело в том, что побочным эффектом от их приема может стать появление симптомов тяжелого осложнения подагры — подагрической нефропатии. В связи с этим обстоятельством урикозурики строго воспрещены к применению у людей даже с незначительными признаками почечной недостаточности. Наиболее часто назначаемые препараты-урикозурики — этбенецид, бензиодарон, пробенецид, дикумарол, ампливикс.
Параллельно большинству пациентов выписывается длительная терапия колхицином (по 1 мг. в день). Такая методика влияет на уменьшение вероятности новых приступов, не вызывает привыкания и очень эффективна. Иногда колхицин приводит к изменению показателей крови, поэтому рекомендуется регулярное проведение лабораторных исследований.
Прочими противоподагрическими средствами являются цинхофен, этамид, уродан. Продолжительность лечения может составлять от месяца до полугода и более.
Дополнительные меры в терапии подагры
Больному назначается витаминотерапия, а также препараты, улучшающие микроциркуляцию крови. Зачастую врач предлагает:
- посещение санаториев;
- курсы массажа;
- ЛФК;
- лечение минеральными водами.
Щелочные воды — хорошее противодействие излишку мочевой кислоты, к тому же соблюдение усиленного режима приема воды (до 2,5 литров в сутки) способствует улучшению работы почек и скорейшему выводу уратов.
- компрессы на пораженные суставы с димексидом или медицинской желчью;
- выполняют йодовые сетки;
- смазывают ноги кремами с рассасывающим действием или мазью «Фулфлекс» с полезными растительными компонентами.
Но основными методами в предотвращении новых приступов является лечение противоподагрическими препаратами и соблюдение правильной диеты.
Как быстро помочь больному с подагрическим артритом и не совершить ошибок (рекомендации практикующему врачу)
Для цитирования: Барскова В.Г. Как быстро помочь больному с подагрическим артритом и не совершить ошибок (рекомендации практикующему врачу) // РМЖ. 2012. №7. С. 394
Подагра – системное тофусное заболевание, характеризующееся отложением кристаллов моноурата натрия в различных тканях и развивающимся в связи с этим воспалением, у лиц с гиперурикемией (ГУ), обусловленной внешнесредовыми и/или генетическими факторами.
Подагра является болезнью, которая, за исключением редких случаев и в отличие от других хронических артритов, хорошо лечится. При отсутствии продвинутых и необратимых случаев почечной недостаточности, при грамотном ведении больного и его адекватности возможно практически полное обратное развитие процесса болезни. Если этого не происходит, то есть повод усомниться в достоверности диагноза подагры. Терапия включает: лечение артрита (острого или хронического), антигиперурикемическую терапию при наличии показаний, лечение сопутствующих состояний, соблюдение диеты, изменение образа жизни.
Лечение артрита
Целевая аудитория данной статьи – те, к кому в первую очередь обращаются больные с подагрой за помощью: терапевты и врачи общего профиля, иногда хирурги. Подагрический артрит – крайне болезненный, характеризуется острыми приступами, поэтому пациент, особенно впервые заболевший, не успевает «дойти» до специалиста–ревматолога.
Что обычно предпринимается врачами с целью постановки диагноза? Как правило, выполняются рентгеновское исследование воспаленного сустава и анализ сывороточного уровня мочевой кислоты (МК). При подозрении на перелом, наличии травмы в анамнезе рентгеновское исследование может оказаться полезным, но диагностировать с его помощью раннюю подагру не удастся, так как ее типичные признаки появляются позже и представляют собой рентген–негативные тофусы, которые носят название «симптом пробойника». Внутрикостные тофусы появляются в среднем на 7–8–й год болезни, когда их диагностическое значение утеряно из–за наличия тофусов видимых локализаций. Более того, процент разночтений при оценке рентгенограмм – тофусы это или псевдокисты при остеоартрозе – велик даже на поздней стадии болезни.
Определение уровня МК также не помогает определиться с диагнозом: гиперурикемия – частый признак других артритов, начало которых может быть похоже на начало подагры (пирофосфатная артропатия, остеоартроз, псориатический артрит). Сложно также использовать эти данные для дальнейшего подбора антигиперурикемической терапии, так как уровень МК снижается во время атаки артрита и будет сложно оценить эффективность аллопуринола в дальнейшем. В связи с этим основная задача в данный период – быстро и безопасно купировать артрит.
Необходимо констатировать печальный факт: до сих пор доктора считают, что самым быстрым способом подействовать на симптом является введение внутривенных или внутримышечных препаратов, что позволит избежать дополнительного влияния на желудок. В 2000 г. в одном из бюллетеней ВОЗ был опубликован мета–анализ, где было показано, что способ введения нестероидных противовоспалительных препаратов (НПВП), витаминов, гормонов и антибиотиков (внутримышечный, внутривенный, ректальный или пероральный) не влияет на быстроту и выраженность действия, так же как и на частоту побочных эффектов, зарегистрированных для каждого класса препаратов [1]. Таким образом, свойства собственно молекулы имеют большее значение, чем форма введения.
Одним из препаратов, который отличается быстрым наступлением противовоспалительного эффекта, является нимесулид. Ниже перечислены особенности нимесулида, которые делают его применение при подагре эффективным.
1. Наступление анальгезии отмечается в среднем уже через 15–20 мин. после приема таблетки, что крайне важно в случае острого приступа [2].
2. Нейтральный рН препарата, обусловленный наличием в молекуле нимесулида метилсульфоновой группы, делает его более безопасным для слизистой желудка, чем НПВП, имеющие карбоксильную или кетоэнолатовую группу, создающую кислую среду [3].
3. Способность подавлять продукцию гистамина тучными клетками, что определяет хорошую переносимость препарата пациентами с астмоидными реакциями [3].
4. Безопасность применения у больных подагрой. Имеются сообщения о спорадических случаях гепатотоксичности, не превышающей таковую у других НПВП, а по данным некоторых исследований – и меньшую [3,4].
5. Высокая приверженность к терапии нимесулидами у больных подагрой [5].
По данным «Фармэксперта», лидером продаж на рынке РФ среди НПВП является препарат Найз. Такая приверженность больных, принимающих НПВП, к данному препарату обусловлена его эффективностью и оптимальным балансом цены и качества.
Применение глюкокортикоидов (ГК)
при остром подагрическом артрите
Внутрисуставное введение ГК при подагрическом артрите в амбулаторном режиме – хорошо известный подход, рекомендуемый Европейской лигой ревматологов. Однако применение ГК у больных подагрой может привести к развитию ряда нежелательных явлений, причем видимые явления (например, гиперемия лица) не так опасны, как те, что не диагностируются на поликлиническом приеме. Так, в нашем исследовании было показано, что подъем артериального давления (АД), уровня глюкозы и липидов совсем не редок у больных подагрой, при этом у каждого пятого развивается бессимптомная ишемия миокарда [6,7]. Таким образом, назначение амбулаторным больным ГК в любом виде требует тщательного мониторинга.
Основные последствия бесконтрольного применения ГК:
• возникновение метаболических нарушений и ухудшение состояния у больных с АД, СД 2–го типа, дислипидемией, развитие остеопороза;
• снижение эффективности (через год их действие равно действию НПВП);
• при отмене – развитие надпочечниковой недостаточности;
• при длительном применении – рост подкожных тофусов.
Колхицин
Колхицин назначают главным образом при наличии противопоказаний к приему НПВП или при их неэффективности. Высокие дозы колхицина приводят к развитию побочных эффектов, то время как низкие дозы (0,5 мг 1–3 раза/сут.) безопасны и могут назначаться ряду пациентов с острым подагрическим артритом.
К сожалению, в РФ в настоящее время колхицин не доступен. Однако больные могут привозить его из других стран. Поэтому необходимо знать, что ранее принимаемые схемы (до развития диареи) не актуальны.
Важно! Необходимо дать общие рекомендации больному с острым подагрическим артритом:
1. Исключить алкоголь во время приступа (способствует увеличению продолжительности приступа, отмечается нежелательное взаимодействие с лекарствами).
2. Пить много жидкости: зеленый чай, минеральную воду, ягодные несладкие морсы.
3. Домашний режим (из–за выраженной боли может подниматься АД, имеется риск развития кардиоваскулярных катастроф).
4. Соблюдать строгую диету.
5. Не ждать саморазрешения приступа, начинать эффективную терапию.
В таблице 1 приведены основные ошибки в ведении острого подагрического артрита.
Больного подагрой необходимо направлять к ревматологу. Во–первых, достоверный диагноз ревматических болезней обеспечивает только ревматолог; во–вторых, лечить хронический подагрический артрит требуется в ревматологическом отделении; в–третьих, необходим подбор антигиперурикемической терапии.
Лечение сопутствующих состояний
Известно, что подагра отличается выраженной коморбидностью, поэтому терапевтам необходимо учитывать влияние некоторых препаратов на уровень МК. Основная проблема, которую доктора решают практически ежедневно, – это применение диуретиков при подагре и артериальной гипертонии (АГ).
Важно знать:
1. Все диуретики способствуют повышению уровня МК.
2. Диуретики, назначенные по жизненным показаниям (сердечная недостаточность) больным подагрой, необходимо обязательно компенсировать приемом аллопуринола, для чего необходимо направить больного к ревматологу с целью титрования дозы.
3. Если у больного имеется неосложненная АГ, то желательно отменить диуретики. Если с помощью других групп препаратов не удается достичь целевого уровня АД, то требуется совместное ведение больного с ревматологом и подбор дозы аллопуринола.
Практически такой же должна быть тактика ведения больного при назначении антикоагулянтов, которые также способствуют повышению уровня МК.
Назначение препаратов, «дружественных» к МК, – лозартана, метформина, фенофибрата, витамина С, проводится в соответствии с показаниями к применению данных препаратов.
Диета
В результате проведенных исследований внесены некоторые изменения в диету для больных подагрой. Алкоголь и пища, богатая белком, остаются ключевыми факторами риска развития собственно подагры. Однако последние рекомендации отличаются от более ранних.
Пурины. Больным необходимо избегать употребления продуктов с высоким содержанием пуринов, к которым относятся море– и субпродукты (потроха). В мясе относительно высокое содержание пуринов, но это зависит от способа его приготовления. Так, больным подагрой не рекомендуется употреблять наваристые супы, а также студень, холодец, колбасные изделия и др., однако можно есть мясо, вываренное в нескольких водах.
Грибы и продукты растительного происхождения, такие как спаржа, цветная капуста, шпинат, чечевица и соя, также богаты пуринами, но, как показали последние исследования, употребление растительных пуринов не вызывает повышения уровня МК в крови и не приводит к развитию подагры.
Продукция эндогенных пуринов повышается при употреблении большого количества белка, поэтому диета больного с подагрой должна ограничивать белки животного происхождения. С другой стороны, количество белка должно составлять не менее 1,5 г на 1 кг веса для профилактики и уменьшения явлений жировой болезни печени. Необходимо помнить, что липиды выводятся из печени, лишь связываясь с белком в виде аполипопротеидов.
В недавних крупных исследованиях показано, что употребление молочных продуктов с низкой жирностью приводит к снижению уровня МК и уменьшению заболеваемости подагрой. Это связано с тем, что содержащиеся в молочных продуктах белки казеин и лактальбумин повышают экскрецию МК с мочой.
Алкоголь. Одним из основных факторов риска развития подагры является алкоголь. Необходимо исключить употребление пива, портвейна, крепких спиртных напитков (виски, водка, коньяк и др.).
Как показали результаты недавних исследований, прием бокала (250 мл) вина в сутки не приводил к повышению уровня МК в крови. Однако в винограде, из которого производят сухое вино, много фруктозы, которая способствует гиперурикемии, поэтому употребление большего количества вина в сутки чревато подъемом уровня МК и обострением заболевания. Не менее трех дней в неделю должны быть безалкогольными.
Алкоголь может повышать уровень МК путем не только увеличения продукции уратов, но и снижения почечного клиренса. В частности, острый алкогольный эксцесс вызывает снижение экскреции уратов. Хроническое потребление алкоголя стимулирует продукцию пуринов. Имеет значение и характер алкоголя. Так, пуриновые составляющие пива вызывают гиперпродукцию уратов. В компоненты виски, портвейна и других крепких алкогольных напитков входит свинец, снижающий экскрецию МК. Алкоголь может влиять на метаболизм лекарств. Употребление алкоголя снижает эффект аллопуринола вследствие подавления образования его активного метаболита – оксипуринола, с чем связан низкий эффект аллопуринола у больных подагрой, продолжающих употреблять алкоголь.
Для профилактики камнеобразования пациенты с подагрой должны получать достаточное количество жидкости, чтобы выделялось не менее 2 л мочи в сутки. Разрешается употребление воды, в том числе минеральной, снятого молока, цитрусовых соков и ягодных морсов, чая и кофе. Зеленый чай обладает мощным урикозурическим действием. Также показано, что прием 5 и более чашек кофе в сутки оказывает умеренный, но значимый урикозурический эффект. Длительное употребление кофе ассоциировано со снижением риска развития подагры.
Углеводы. В настоящее время известно об отрицательном влиянии фруктозы, содержащейся в напитках и пищевых продуктах, которая, в отличие от других сахаров, повышает уровень МК. Так, было показано, что у людей, съедавших одновременно 5 яблок, уровень МК повышался на 35% (именно за счет фруктозы). Недавние исследования продемонстрировали прямую связь между приемом фруктозы и развитием подагры у мужчин. Напротив, прием витамина С приводит к снижению уровня МК в крови вследствие усиления выведения МК с мочой.
В целом, как показали исследования, снижение веса, вызванное уменьшением приема углеводов и увеличением количества белков и ненасыщенных жиров, приводит к снижению уровня МК и частоты подагрических атак [8].
Какие уколы назначают при подагре
Подагра – известное заболевание суставов, которое в народе часто называют «болезнь королей». Такое название закрепилось за недугом ввиду вредных привычек богатых и влиятельных людей, которые злоупотребляют вином и яствами. По сути, заболевание может атаковать любого человека. В группе риска находятся люди, которые имеют артериальную гипертонию, гиперлипидемию, а также употребляют в пищу огромное количество красного мяса, разную рыбу, кофе, чай и алкогольные напитки.
На сегодняшний день существует множество средств, сокращающих почти до минимума болевой синдром при данном недуге. Одним из самых эффективных обезболивающих средств являются уколы. Ниже мы рассмотрим, какие уколы использовать при подагре на ногах и на других суставах.
Эффективность уколов
Чаще всего при запущенных формах заболевания и при неэффективности терапии врач назначает лечение подагры уколами. Инъекционная терапия хороша тем, что имеет обширный спектр действия. Помимо снятия болевого синдрома, уколы служат хорошим жаропонижающим и противовоспалительным средством.
Также препараты данной группы способствуют проникновению активного вещества в пораженную область, что не скажешь про таблетки. Эффект от инъекций приходит в кратчайшие сроки и имеет пролонгированное действие. В данной статье мы рассмотрим самые популярные названия уколов от подагры.
Назначить инъекционный метод лечения врач может при запущенной стадии, либо при малоэффективном лечении таблетками и мазями. Также уколы назначаются при сильных, невыносимых болях, которые уже не могут облегчить обычные медикаменты.
Способ введения уколов делятся на два типа: внутрисуставно или внутримышечно. Непосредственно уколы в сустав назначаются индивидуально, если на то имеются особо важные причины.
Второй способ инъекций чаще всего назначают, если введение препарата иным способом невозможно, либо затруднено. Например, это может быть:
- болезни ЖКТ;
- внутренние кровотечения;
- жидкий стул;
- рвота и др.
Противопоказания
Как и у любых препаратов, будь то народные средства, либо медикаменты, у уколов есть противопоказания к применению. Именно ввиду этого рекомендуется обратиться за помощью к врачу при выборе препарата для лечения.
Некоторые противопоказания для инъекционного способа терапии:
- аллергическая реакция на одно из составляющих препарата;
- почечная или печеночная недостаточность;
- беременность и период лактации;
- синдром глюкозно-галактнозной мальабсорбции.
Разновидности уколов при подагре
Как уже говорилось выше, существует два способа введения раствора для инъекций при подагре. Также средства данной группы делятся по механизму действия. Исходя из степени пораженности сустава и общего самочувствия больного, специалист назначает максимально эффективный препарат.
- нестероидные уколы, направленные на снятие воспалительного процесса;
- препараты для уменьшения количества мочевой кислоты;
- кортикосетероиды;
- антибиотики.
Нестероидные средства
Цель препаратов этой группы – максимально быстрое снятие болевого синдрома и купирование воспалительного процесса в пораженной области. Недостатком такого рода лекарств является его непродолжительный эффект. Нестероидные средства рекомендуется использовать в курсе с другими медикаментами для более лучшего эффекта от лечения.
Нестероидне растворы для инъекций:
Препараты для снижения уровня мочевой кислоты
Лекарственные средства данной группы способствуют выведению мочевой кислоты и иных шлаков из организма. Кроме того, они имеют обезболивающее и жаропонижающее действие, а также снимают воспалительный процесс. Такого рода уколы запрещено применять при беременности, лактации и при планировании зачатия.
Представители данной группы:
- Мовалис. Уколы с обезболивающим действием. Активное вещество – мелоксикам. Чаще всего применятся в первые дни приступа для снятия болевого синдрома. Рекомендуемая доза препарата – 7,5 мг в день, но по решению врача доза может быть увеличена. Категорически запрещено в период прохождения курсов уколов употреблять алкоголь, так как это приводит к возникновению язвы.
- Амелотекс. Также, как и его напарник, нацелен на купирование боли, воспаления и на снятие жара. Дозу раствора для инъекций может определить только лечащий врач. Чаще всего на начальной стадии лечения применяется 15 мг в сутки. Если заметен эффект от лечения, то доза уменьшается в два раза.
Кортикостероиды
Кортикостероиды – препараты на гормональной основе, которые имеют максимально быстрое действие по снятию боли и воспаления. Но, ввиду многочисленных побочных эффектов, препараты данной группы назначаются только в крайних случаях, например, при невозможности обезболивания иными средствами. Гормональные уколы могут быть назначены только врачом.
- Дипроспан. Данный раствор для инъекций применяется для лечения дегенеративных процессов опорно-двигательного аппарата. Кроме основных функций, препарат обладает противоаллергическим действием. При подагре средство назначается по 0,5-2 мл в количестве 1-5 уколов, в зависимости от степени повреждения сустава.
- Преднизолон. Раствор для инъекций, который способствует снятию болевого синдрома и купированию воспалительного процесса. Вводится внутривенно или внутримышечно. Доза препарата определяется врачом, исходя из индивидуальных показателей и тяжести заболевания.
- Флексен. Препарат назначается для очищения крови и для выведения избытка мочевой кислоты из организма. Препарат быстро снимает боль и способствует уменьшению остальных симптомов подагры.
Антибиотики
Препараты этой группы могут быть назначены при инфекционном поражении сустава. Благодаря антибиотикам, можно быстро добиться наступления ремиссии и снять воспаление. Инъекции применяюся как внутривенно, так и внутримышечно, исходя из индвидуальных особенностей огранизма больного.
Инъекционные препараты с содержанием антибиотиков:
- Азитромицин. Препарат широкого спектра действия. Оказывает бактерицидное действие в очаге поражения. Дозировка назначается врачом в зависмости от степени заболевания пациента и от общего состояния.
- Клацид. Средство обладает антибактериальным эффектом благодаря подавлению синтеза белка. Имеет большой перечень побочных эффектов. Дозу препарата определяет врач.
- Доксициклин. Полусентетический препарат с обширным спектром действия. Проникая вовнутрь, действует на инфекционных возбудителей заболевания. Как и в первых двух случаях, назначить дозу применения препарата может только специалист.
Как делают уколы
Выше мы уже писали о том, что инъекции могут быть назначены внутримышечно, либо внутрисуставно. В первом случае выполнять лечение можно самостоятельно дома, во втором же только в условиях стационара. Там специалист убирает лишнюю влагу с пораженного участка, обрабатывает место для инъекции и вводит иглу в хрящ между костями. Дозу препарата врач определяет индивидуально.
Если нарушена целостность кости и имеется деформация, то уколы проводятся под контролем УЗИ, что позволяет максимально точно попасть в необходимое место. Внутримышечное введение препарата можно осуществлять в домашних условиях. Для этого нужно обработать место укола спиртом, ввести в шприц средство из ампулы и быстрым, плавным движением осуществить прокол в нужном месте. Чаще всего инъекции вводят в ягодичные мышцы.
Заключение
При любом лечении в обязательном порядке необходимо проконсультироваться с врачом, чтобы подтвердить диагноз и исключить непереносимость того или иного компонента в составе препаратов. Помимо выбора средства для лечения, врач назначит максимально эффективный и удобный для вас способ введения препарата.
Чтобы избежать неприятных ощущений от уколов и вообще не получить недуг в виде подагры, чаще гуляйте на свежем воздухе, правильно питайтесь, не злоупотребляйте алкоголем и другими вредными привычками.
Важные моменты при лечении подагры
Это заболевание известно с давних времен. Речь пойдет о подагре, называемой в классической литературе не иначе, как «болезнь аристократов». Почему ее так прозвали? А потому что главной причиной заболевания является неумеренность в еде и напитках, в изобилии которых не отказывали себе высшие слои общества. Симптомы заболевания были перечислены еще древнегреческим целителем Гиппократом, он же и описал, как лечить подагру.
«Болезнь аристократов» чаще встречается в развитых странах
Подагра встречается и в наше время, преимущественно в развитых странах.
Врачи объясняют это доступностью жирного мяса, рыбы (источников пуринов), а также чрезмерным употреблением алкоголя.
Заболевают чаще всего мужчины после сорока, у женщин болезнь может проявить себя после наступления менопаузы. Поэтому вопрос, что такое подагра и как ее лечить, актуален и сегодня.
Подагра с точки зрения медицины
Подагра – это воспалительное заболевание сустава, вызванное нарушением обмена веществ, а именно, избытком мочевой кислоты. Кристаллизируясь, мочевая кислота оседает в суставах пальцев ног (реже рук), в результате развивается воспаление сустава, сопровождающееся болью.
Кристаллы мочевой кислоты вызывают воспаление и боль
В официальной медицине заболевание имеет название подагрический артрит, лечение которого зависит от стадии болезни: острой или хронической. Острая форма обычно протекает бессимптомно и проявляет себя только в момент обострения острой болью, повышенной температурой.
При хронической форме наблюдается деформация суставов, присутствуют не сильные, но постоянные болевые ощущения.
Существует несколько методик лечения подагрического артрита – это и медикаментозное лечение подагры, и применение физиотерапевтических процедур, соблюдение диеты. Но главной целью любой из них является уменьшение мочевой кислоты в крови, что должно приостановить развитие заболевания.
Лечение подагры при обострении
Приступ острой подагры развивается постепенно, выражаясь в нарастающей боли, которая за несколько часов становится невыносимой. Ткани вокруг сустава отекают, краснеет и натягивается кожа, поднимается температура. Естественно, что главный вопрос, который интересует больного при обострении подагры, как снять приступ?
Первая помощь при подагре, а именно, при ее обострении заключается в обеспечении полного покоя пораженного сустава. К больному месту можно приложить на несколько минут лед, завернутый в ткань. В некоторых случаях, наоборот, состояние больного помогает облегчить «сухое тепло». Можно наложить компресс из раствора Димексида с новокаином, на ранних стадиях это действенное средство от подагры.
При обострении подагры нужно как можно скорее начать принимать НПВС
Для купирования боли назначают нестероидные противовоспалительные средства (НПВС), такие как Диклофенак, Напроксен, Индометацин.
Важно знать: чем раньше начат прием НПВС при приступе подагры, тем скорее удается снять боль.
Препараты применяют в инъекционной или в таблетированной форме, при атаках подагры мази для лечения не дадут ожидаемого эффекта.
Кроме нестероидных противовоспалительных препаратов уменьшить болевой синдром поможет эффективное лекарство от подагры Колхицин. Колхицин – препарат растительного происхождения, алкалоид, получаемый из корневищ безвременника осеннего, в больших дозах токсичен – суточная доза не должна превышать 6-8 мг. Колхицин не является обезболивающим средством, таким как НПВС. Его задача состоит в том, чтобы блокировать процессы, которые вызывают отеки, воспаление и другие симптомы подагры, тем самым улучшая состояние больного.
Подробнее о препарате смотрите в видео:
Достаточно сильное средство при лечении подагры, Колхицин, как и многие другие медикаменты, имеет побочные эффекты. Поэтому при приеме Колхицина необходимо наблюдать за общим состоянием больного и в случае нежелательной реакции организма, препарат следует отменить.
Если же Колхицин и НПВС окажутся бессильны, больному назначают гормональные препараты – глюкокортикоиды в виде инъекций. Например, Метилпреднизолон или Бетаметазон – эффективные препараты от подагры из этой группы медикаментов, способные быстро снять воспаление в суставной сумке и уменьшить боль.
Антибиотики при подагре не эффективны, так как этиология заболевания носит неинфекционный характер.
Чем лечат в межприступный период?
Следует понимать, что купирование острого приступа – это не решение проблемы. Необходима консультация специалиста, чтобы узнать, чем лечить обострение подагры после снятия боли. Ведь препараты, которые применяются между приступами и во время рецидива имеют различия.
Лечение подагры между приступами направлено на то, чтобы понизить уровень мочевой кислоты в крови, а также уменьшить воспаление и отечность возле пораженного сустава.
После того, как острую боль удалось снять, используют более щадящие для пищеварительной системы препараты, обезболивающие при подагре на ногах – Мелоксикам, Нимесулид. Они помогают приостановить воспаление в суставной сумке.
Немало положительных откликов имеет растительная мазь от подагры Фулфлекс, инструкция по применению которой, описывает средство как противовоспалительное и противоотечное. А так как состав мази полностью натуральный, то и противопоказаний к ее применению нет, разве что аллергическая реакция на составляющие препарата. Фулфлекс выпускается также и в виде капсул.
Подробнее о препарате смотрите в видео:
Для максимальной эффективности препарата рекомендуется сочетать мазь и таблетки от подагры на ногах. Если Вы выбрали для лечения Фулфлекс, аналоги препарата лучше отложить на потом, производители не рекомендуют комбинировать его с другими лекарственными средствами.
Правила лечения
Чтобы добиться результативного исхода, лечение подагры должно быть комплексным и состоять из таких пунктов:
- Антипуриновая диета, исключающая продукты, которые при распаде выделяют большой объем мочевой кислоты;
- Обильное щелочное питье (до 3-х литров в сутки), которое улучшит вывод мочевой кислоты и предупредит образование почечных камней;
- Использование препаратов для быстрого выведения мочевой кислоты: Пробеницид, Бензобромарон;
- Прием лекарств, снижающих синтез мочевой кислоты: Аллопуринол, Фебуксостат, Тиопуринол, Гепатокотолаза;
- При избыточной массе тела следует понизить калорийность потребляемой пищи.
Лечение хронической формы
При диагнозе хроническая подагра стопы симптомы и лечение отличаются от острой стадии этого заболевания. Пораженные суставы деформируются, искривляются, на них появляются костные разрастания, в результате сустав теряет подвижность.
Болевой синдром при хронической стадии не ярко выраженный, но имеет постоянный характер.
При длительном течении болезни в мягких тканях организма образуются специфические признаки подагры – тофусы, представляющие собой скопление кристаллов мочевой кислоты.
При хронической форме подагры образуются тофусы
«Излюбленным» местом подагрических узелков являются ушные раковины, подкожная клетчатка локтей, предплечий, кистей рук, стоп, голени.
Сами по себе тофусы не болят, но причиняют острую боль при движении. Часто во время рецидивов узелки самовскрываются, обнажая белое пастообразное вещество – скопление кристаллов.
При размере тофусов более 3 см, их удаляют хирургическим путем.
Основное направление в терапии хронической подагры – это уменьшение образования мочевой кислоты, соблюдение антипуриновой диеты при этом обязательно.
Антипуриновая диета
Прежде чем лечить подагру на ногах медикаментозными средствами необходимо проанализировать свой рацион и отказаться от продуктов, которые повышают уровень мочевой кислоты. Только так можно надеяться на положительный исход лечения, в противном случае любой препарат от подагры окажется бессилен.
Эти продукты следует исключить из рациона:
- мед;
- какао, шоколад;
- кофе;
- жирное мясо, субпродукты и бульоны из них;
- жирная рыба, икра, рыбный бульон;
- копчености;
- жирные сорта сыра;
- грибы;
- бобовые и арахис;
- щавель, шпинат, ревень, салат, редис;
- пряности.
Необходимо ограничить употребление соли и полностью исключить алкогольные напитки.
Физиотерапия в борьбе с подагрой
В современной медицине лечение подагры на пальце ноги и других суставов предусматривает использование физиотерапевтических процедур, которые положительным образом сказываются на состоянии пораженного органа.
Например, такая процедура как плазмоферез проводится для очищения крови от продуктов метаболизма.
Для разрушения солевых отложений в суставах используют электромагнитное воздействие.
Кроме того, физиотерапия включает следующие процедуры:
- УВЧ-терапия;
- электрофорез;
- ионофорез;
- парафинотерапию;
- бальнеотерапию;
- баротерапию.
В период ремиссии показана лечебная физкультура и массаж. Массаж можно делать самостоятельно, легко массируя сначала область вокруг пораженного места, переходя на сам сустав.
Самомассаж нужно делать в период ремиссии заболевания
Санаторное лечение
Основная задача санаторно-курортного лечения подагрического артрита состоит в понижении уровня мочевой кислоты в крови. Оно включает терапию щелочными водами, грязелечение, бальнеотерапию. Комплексное лечение подагры в санаториях хотя бы пару раз в год позволяет добиться стойкой ремиссии.
Питьевое лечение заключается в приеме минеральных вод гидрокарбонатного либо сульфатно-гидрокарбонатного состава. Молекулы воды быстро всасываются, мобилизуют обменные процессы и вскорости выводятся из организма, обеспечивая последнему своеобразную мойку. Ощелачивание крови повышает растворимость мочевой кислоты и способствует более скорому ее выходу из организма.
Грязелечение при терапии подагрического артрита применяют с целью улучшить кровообращение в пораженных тканях, целебная грязь снимает воспаление, отеки.
Грязелечение улучшает кровообращение в пораженных тканях и снимает отек
Помимо грязелечения курортно-санаторное лечение предлагает больным подагрическим артритом бальнеотерапию. Она представляет собой прием сероводородных, радоновых, хлоридно-натриевых ванн. Бальнеотерапия улучшает микроциркуляцию крови, тем самым повышает обеспечение питательными веществами тканей и синовиальной оболочки больного сустава. Под действием минеральных ванн улучшается работа почек, увеличивается образование мочи, что в свою очередь способствует лучшему выведению солей мочевой кислоты.
Кроме минеральных ванн используются ванночки и компрессы с Бишофитом. Бишофит — активное натуральное вещество, природный «рассол» с высоким содержанием кальция, натрия, железа, йода, калия и других микроэлементов. Процедуры с Бишофитом помогают унять боль, снять воспаление и отеки.
Первый вопрос, который задает больной с диагнозом подагра, излечима ли эта болезнь.
Прогноз при подагре при адекватном лечении относительно благоприятный, но исход лечения во многом зависит от самого больного.
И чтобы с успехом преодолеть эту болезнь нужно не только соблюдать все назначения врача, необходимо изменить свой образ жизни (отказаться от алкоголя, курения, правильно питаться) и в этом, конечно, важна поддержка родных и близких заболевшего человека.
Статья написана по материалам сайтов: artritu.net, ralinda.ru, www.rmj.ru, revmatolog.org, zdorovie-sustavov.ru.
»