Ревматоидный артрит: патогенез, этиология
в) биопсия синовиальной оболочки (гипертрофия и увеличение количества ворсинок, пролиферация покровных синовиальных клеток, отложение фибрина на поверхности синовии, очаги некроза)
г) исследование синовиальной жидкости (при РА – мутная, вязкость снижена, количество клеток в мкл 5-25 тыс., нейтрофилов > 75%, мононуклеаров 300 ЕД, выявляется РФ)
Диагностические критерии РА:
Для постановки диагноза РА необходимо наличие по крайне мере 4-х критериев из следующих:
1. утренняя скованность более 1 часа
2. артрит ≥ 3 суставов (полиартрит)
3. артрит суставов кистей
4. симметричный артрит
5. ревматоидные узлы
6. ревматоидный фактор
7. характерные рентгенологические изменения
Эти признаки должны длиться по крайней мере 6 недель, т.к. иногда другие артриты могут проявляться так же.
1. Лечение должно быть постоянным (всю жизнь), комплексным (медикаментозное + физиотерапевтическое + санаторно-курортное + хирургическое по показаниям), индивидуальным, этапным.
2. Медикаментозная терапия:
А. Базисная терапия (медленно действующие препараты):
— арава (лефлюнамид) (1-е место по эффективности, применяется > 5 лет)
— метотрексат (2-е место по эффективности, применяется > 20 лет)
— препараты золота (тауредон) (3-е место по эффективности, применяется > 60 лет)
— сульфасалазин (4-е место по эффективности, применяется > 50 лет)
— D-пеницилламин (5-е место по эффективности, применяется > 40 лет)
— азатиоприн (6-е место по эффективности, применяется > 30 лет)
— аминохинолиновые препараты (плаквенил) (7-е место по эффективности, применяется > 40 лет);
Все эти препараты эффективны в 40% случаев, в 30% — побочные эффекты, еще в 30% – нет никакого эффекта; в среднем эффект от базисной терапии наступает через 2 месяца (арава – 1 месяц). Возможно комбинировать базисные препараты (метотрексат + сульфасалазин + плаквенил и др.), но только в случае их патогенетической сочетаемости.
Б. Противовоспалительная терапия:
— назначить можно любой препарат, обычно начинают с классических, при наличии противопоказаний (язва желудка и ДПК, АГ, заболевания почек) показаны селективные ингибиторы ЦОГ-2 (с них не начинают из-за более высокой стоимости данных ЛС)
— если эффекта нет, препарат меняют (эффективность оценивается уже через 5-7 дней использования)
— основной побочный эффект: поражение ЖКТ в виде диспепсии или язвы (желудка, 12ПК, кишечника); при опасности язв можно использовать ингибиторы протонной помпы (омепразол)
2) ГКС – могут применяться
а) внутрь в малых дозах: 5-7,5 мг преднизолона
б) в/в в виде пульс-терапии – только при наличии системных проявлений (кроме амилоидоза почек)
в) внутрисуставно (не > 3 раз/год) – при синовите: дипроспан (бетаметазон), депо-медрол (метилпреднизолон), кеналог (триамцинолон)
Каждому больному должно быть назначено минимум 2 препарата (1 – из А, 1 – из Б), но может быть и больше. Только у 20% больных удается достичь ремиссии заболевания (на каком-то базисном препарате), вторично он уже не эффективен. Все больные РА имеют право на бесплатное амбулаторное лечение, но в приказ включены не все препараты (нет аравы: месяц – 100$ или препаратов золота: месяц – 70$).
3. Физиотерапевтическое лечение – должно быть направлено на уменьшение боли и воспаления, нельзя тепловые процедуры (грязи, озокерит, парафин), можно электро-, лазеро-, бальнеотерапию.
4. Санаторно-курортное лечение: рекомендованы санатории «Радон» (Дятловский район Гродненской области), «Приднепровский» (Рогачевский район); «Им. Ленина» (г. Бобруйск)
5. Хирургическое лечение:
а) синовэктомия – вызывает затухание процесса только на 2-3 года, т.е. временно; в настоящее время
не используется, т.к. вызывает вторичный артрит
б) протезирование суставов (тазобедренного, коленного и более мелких)
6. Реабилитация: изменение стереотипа двигательной активности для профилактики деформации суставов; ортопедические пособия, удерживающие сустав в правильном положении; лечебная физкультура, ФТЛ, санаторно-курортное лечение.
Содержание
- Ревматоидный артрит. Этиология и патогенез
- Этиология и патогенез
- Роль аутоиммуных процессов в развитиии ревматоидного артрита
- Клиническая картина
- Диагностические мероприятия
- Лечение заболевания
- Заключение
- Патогенез ревматоидного артрита
- Диагностика
- Последствия
- Принципы лечения
- Этиология, патогенез, классификация, ранняя диагностика ревматоидного артрита Текст научной статьи по специальности «Медицина и здравоохранение»
- Похожие темы научных работ по медицине и здравоохранению , автор научной работы — Каратеев Д.Е.,
- Текст научной работы на тему «Этиология, патогенез, классификация, ранняя диагностика ревматоидного артрита»
Ревматоидный артрит. Этиология и патогенез
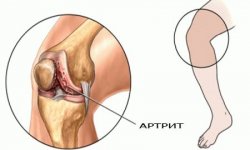
Ревматоидный артрит — хроническое системное аутоиммунное заболевание соединительной ткани, сопровождающееся преимущественным поражением периферических суставов с развитием в них эрозивно-деструктивных изменений и анкилозирования.
На долю РА приходится 10% от общего числа ревматических болезней, а ежегодная частота возникновения новых случаев заболевания составляет около 0,02%. Ревматоидный артрит (РА) — одно из наиболее распространенных хронических воспалительных заболеваний человека, частота которого в популяции, согласно данным ВОЗ, составляет от 0,6 до 1,3%, а у близких родственников она достигает 3—5%. Женщины болеют значительно чаще по сравнению с мужчинами (соотношение 3:1). Основными симптомами РА являются постоянные боли в суставах воспалительного характера и прогрессирующее нарушение их функций, что приводит к снижению качества жизни пациентов и ранней инвалидности. Так, почти 50% больных РА становятся инвалидами в течение 5 лет заболевания, а 10% — в течение первых двух лет болезни.
Продолжительность жизни при РА, согласно данным проспективных исследований, также уменьшается из-за сопутствующих заболеваний (инфекции, поражение сердечно-сосудистой системы, почек, легких и др.), развитие которых связывается как с прогрессированием иммуновоспалительного процесса, так и с ятрогенной иммуносупрессией.
Этиология и патогенез
До настоящего времени этиология РА остается неизвестной. Возможно, в развитии заболевания определенную триггерную роль играют некоторые вирусы — вирус Эпштейна—Барр, лимфотропный Т-клеточный вирус, человеческий парвовирус В19 и др. В частности, антитела к вирусу Эпштейна—Барр (ВЭБ) в высоких титрах выявляются у 80% больных РА; выявлена более высокая частота инфицирования ВЭБ лимфоцитов у пациентов с РА по сравнению с клетками здоровых доноров. В эксперименте развитие артрита у мышей вызывалось культурой ретровирусов, выделенных из синовиальной жидкости больных РА. Рассматривается точка зрения о том, что вирусная инфекция может запускать процесс поликлональной В-клеточной активации с последующим синтезом ревматоидных факторов плазмоцитами, что и наблюдается при РА.
Развитие РА также связывается с генетической предрасположенностью, которая ассоциируется со вторым классом генов главного комплекса гистосовместимости HLA. Так, около 90% больных являются носителями HLA-DR1 или одного из трех вариантов локуса HLA-DR4 (Dw4, Dwl4 или Dwl5). При этом носительство HLA-DR4 у больных с серопозитивным РА достигает 70%, в то время как в популяции частота его встречаемости не превышает 25%. Влияние этих антигенов системы HLA на развитие РА связывается с наличием в них общих аминокислотных последовательностей (глутамин-лизин), определяющих предрасположенность к заболеванию. Кроме того, имеется определенная связь между локусом HLA-DR4 и тяжестью течения РА, а также гиперпродукцией ревматоидных факторов и быстрым развитием эрозивных изменений в суставах.
Инициальные воспалительные изменения происходят в синовиальной оболочке суставов, куда «рекрутируются» иммунокомпетентные клетки, продуцирующие провоспалительные цитокины, а также антитела к компонентам синовии. Увеличение в полости сустава концентрации веществ с потенциально аутоантигенными свойствами еще больше усиливает иммуновоспалительную реакцию, вызывающую дальнейшее повреждение суставных тканей. При этом активация и агрессивная пролиферация синовиальных клеток, а также суставных макрофагов модулируется различными колониестимулирующими факторами (КСФ-ГМ, КСФ-Г), цитокинами, продуктами метаболизма арахидоновой кислоты и другими медиаторными субстанциями.
В частности, антиген-специфическая активация С04+Т-лимфоцитов по ТЫ типу, характерная для РА, приводит к гиперпродукции интерлейкина (ИЛ)-2, интерферона-у, ИЛ-17, а также к дисбалансу между провоспалительными (фактор некроза опухоли а — ФНО-а, ИЛ-1в, ИЛ-6, ИЛ-8 и др.) и антивоспалительными цитокинами (ИЛ-4, ИЛ-10, растворимый антагонист ИЛ-1в и др.) с преобладанием продукции первых над вторыми.
Не исключено, что запуск Т-клеточного звена иммунитета может происходить под действием у-интерферона (ИФН-у), продукция которого увеличивается в ответ на вирусную инфекцию. В свою очередь, активированные Т-хелперы I типа, продуцируя ИЛ-2 и целый ряд провоспалительных цитокинов, индуцируют пролиферацию В-лимфоцитов и, соответственно, продукцию антител. Наконец, под влиянием того или иного биологического агента происходит значительное повышение содержания С3b и компонентов комплемента, что может вести, в свою очередь, к стимуляции Т-лимфоцитов I типа, а увеличение продукции макрофагами трансформирующего фактора роста в (TGF-p) способствует активации Т-хелперов III типа, причем этот процесс протекает без наличия антигена.
Таким образом, под влиянием пока не установленного этиологического фактора и наличии предрасполагающих факторов в патологический процесс могут вовлекаться практически все компоненты иммунной системы, однако ведущее патогенетическое значение в развитии РА придается нарушениям в ее Т- и В-клеточных звеньях.
Фактору некроза опухолей а придается особое значение в иммунопатогенезе РА. Считается, что в дебюте заболевания преобладает синтез именно этого цитокина, который обладает способностью запускать целый каскад иммунопатологических реакций, в том числе стимулировать продукцию других провоспалительных субстанций, а неконтролируемый синтез ФНО-а лежит в основе хронизации патологического процесса и прогрессирующих костных деструктивных изменений. В частности, ФНО-а принимает участие в развитии клинических признаков воспаления (боль, лихорадка, снижение массы тела и др.), индуцирует экспрессию молекул адгезии, стимулирует неоангиогенез, пролиферацию фибробластов, играющих важную роль в формировании ревматоидного паннуса и т.д.
В результате возникших иммунных нарушений В-лимфоциты продуцируют агрегированный IgG, обладающий способностью вступать в иммунную реакцию по типу антиген — антитело. Воспринимая измененный IgG как чужеродный антиген, плазматические клетки синовиальной оболочки вырабатывают антитела — ревматоидные факторы (РФ) — классов IgG и IgM. Результатом взаимодействия макрофагов, Т- и В-лимфоцитов является выработка антител, образующих при соединении с антигеном иммунные комплексы, которые циркулируют в периферической крови и откладываются в тканях, вызывая их повреждение (рис. 4.1). В недавних исследованиях было убедительно показано, что не только РФ, но и аутоантитела с другой специфичностью (например, антикератиновые антитела, антиперинуклеарный фактор и др.) могут играть важную роль в развитии заболевания.
Таким образом, в основе патогенеза РА лежат глубокие нарушения иммунного ответа с дисбалансом количественного и качественного состава иммунокомпетентных клеток, с нарушением их функциональной активности и клеточной кооперации. При этом максимальные воспалительные изменения, индуцируемые резидентными синовиальными клетками (синовиоцитами А, фибробластами, дендритными клетками, Т- и В-лимфоцитами), в дебюте заболевания наблюдаются именно в синовиальной оболочке суставов, приводя к ее гиперплазии и быстрому увеличению объема синовиальной ткани (паннус), разрушающей суставной хрящ и подлежащую субхондральную кость. При прогрессировании иммунных нарушений формируется типичная клиническая картина РА с вовлечением в патологический процесс многих органов и систем организма.
В ревматологии хронические воспалительные изменения в суставах представляют обширную группу заболеваний. Одним из наиболее часто встречающихся, считается ревматоидный артрит (РеА). Это хронический недуг, имеющее системный характер, причина которого до сих пор не установлена. Патогенез ревматоидного артрита сложен и имеет ряд отличительных особенностей. Поражение соединительной ткани и эрозивно-деструктивный характер повреждений приводят к нарушениям функции суставов, формированию контрактур, невозможности выполнять обычные движения. Системность болезни заключается в том, что кроме хрящевых поверхностей сочленений воспаление, обусловленное патогенезом, развивается во всех внутренних органах организма.
Роль аутоиммуных процессов в развитиии ревматоидного артрита
В патогенезе ревматоидного артрита ведущую роль играет состояние иммунной системы. Причины развития ревматоидного артрита до настоящего времени неизвестны, выдвигается множество гипотез о влиянии на этиологию артрита инфекционных агентов, переохлаждения, травм и т.д., но большинство исследователей склоняются к тому, что все вышеперечисленное является лишь толчком к патогенезу патологического аутоиммунного процесса.
К факторам риска РеА относят:
- лиц женского пола в возрасте старше пятидесяти лет;
- людей, имеющих родственников, больных РеА;
- лиц с наличием определенных антигенов гистосовместимости по НLА – системе;
- наличие врожденной патологии опорно-двигательного аппарата и соединительной ткани.
Нарушение обмена веществ человека
В норме лимфоцитарная система выполняет защитную функцию, реагируя на попадание в организм чужеродных белков – антигенов и вырабатывая специфические иммуноглобулины, способствующие уничтожению посторонних вредоносных клеток. Но в патогенезе РеА механизм иммунного ответа отказывается нарушенным. Таким образом, в основе патогенеза ревматоидного артрита лежит сбой в распознавании чужих и своих клеток, обусловленный как наследственными факторами, так и дефектом, возникшим под влиянием предрасполагающих внешних факторов (инсоляции, нарушений обмена, стрессов и пр.).
Патогенез РеА обуславливает то, что начало выглядит не как артритические нарушения, а как системный васкулит. Воздействие неизвестного антигена активизирует макрофаги и В-лимфоциты, которые вырабатывают антитела – иммуноглобулины класса G. В свою очередь Т-лимфоциты воспринимают эти антитела, как агрессивные, чужеродные и, пытаясь их уничтожить, вырабатывают большое количество биологически активных веществ (цитокины, интерлейкины и т.д.). Под действием этих веществ усиливается проницаемость сосудистой стенки за счет поражения мелких кровеносных сосудов, возникает отек, активируются клетки синовиальной оболочки (фибробласты, остеокласты, макрофаги), которые играют в патогенезе огромную роль и вызывают разрастание лимфоидной ткани, разрушение кости и хряща, усиливают и поддерживают воспаление в суставе.
Аутоантитела, образующиеся на собственные клетки, носят название ревматоидного фактора (РФ). Это специфические вещества, по наличию которых и определяют ревматоидный артрит. В патогенезе важную роль имеют иммунные комплексы – это сцепленные вместе иммуноглобулины и аутоантитела. Они не могут быть переварены макрофагами и выведены из организма, поэтому оседают на поверхности синовиальной оболочки, сосудистой стенки, а других тканях поддерживая активность воспалительного процесса. Важным в патогенезе хронического течения имеет то, что образование иммунных комплексов стимулирует нарушение микроциркуляции, формирование микроскопических тромбов в сосудах, разрушение клеток, продукты распада которых вновь воспринимаются как чужеродные антитела. Таким образом, замыкается порочный круг и наступает хронизация воспаления. Важную роль в патогенезе отводят гуморальному звену – большое количество образующихся интерлейкинов, фактора некроза опухоли, гистамина вызывают реакцию по типу аллергической и способствуют системным проявлениям.
Клиническая картина
Исходя из патогенеза РеА можно сказать, что первые изменения в суставах могут протекать незаметно. Выраженные симптомы, такие как боль, отечность, изменением температуры и цвета кожных покровов в месте поражения появляются уже на стадии развернутого воспалительного процесса. Чем сильнее иммунная аутоагрессия, тем большее количество суставов поражается, тем ярче клинические проявления.
Заболевание может поражать абсолютно все суставы, и крупные, и мелкие. Может начинаться как моноартрит – с одного сустава, а может захватывать сразу несколько. Это обусловлено патогенезом системного васкулита. Характерна утренняя скованность, невозможность сразу включится в работу, ограничение подвижности после периода длительного покоя. Описанный в патогенезе, выброс большого количества медиаторов воспаления приводит к развитию общих реакций:
- лихорадки (от субфебрилитета до гектической);
- головной боли;
- недомогания;
- потеря массы тела, связанная как со снижением аппетита, так и с обменными нарушениями;
- мышечные боли и возможная атрофия;
- анемия, тромбоцитопения;
- значительная раздражительность, апатия, депрессия.
Выраженность симптомов и острота течения, опираясь на патогенез, зависят от наличия, либо отсутствия в крови и суставной жидкости РФ. В связи с этим выделяют серопозитивную (при наличии ревматоидного фактора) и серонегативную (при его отсутствии) формы ревматоидного артрита. Серопозитивный вариант характеризуется более агрессивной иммунологической реакцией, менее благоприятным исходом, склонен к системным поражениям внутренних органов. В случае генерализованного течения в процесс вовлекается кожа (гиперкератоз, отложение иммунных комплексов в виде характерных ревматоидных узелков), сердечно-сосудистая система (миокардит, перикардит), оболочки глаз (увеит, иридоциклит, глаукома), нервная система (невриты, сакроилеиты).
Диагностические мероприятия
В связи с неспецифическими первыми проявлениями постановка правильного диагноза чрезвычайно сложна. Иногда период обследования занимает до полугода.
В диагностике применяют:
- физикальные методы (опрос, сбор анамнеза, осмотр);
- лабораторные (общие анализы крови и мочи, биохимические исследования);
- иммунологические методы;
- рентгенодиагностика;
- сопутствующие методики: ультразвуковое сканирование, осмотр глазного дна, электрокардиография и прочее.
Сбор анамнеза позволяет выявить наследственную предрасположенность и отследить заболеваемость ревматоидным артритом в семье больного. Лабораторные анализы показывают наличие и степень общей реакции организма, участвующей в патогенезе (повышение СОЭ, лейкоцитоз, наличие в крови РФ, СРБ, серомукоида, фибриногена и т.д.). Рентгенодиагностика включает в себя как обзорную рентгенографию, так и более современные методы – компьютерную томографию и магнитно-резонансный способ исследования, которые считаются более информативными, поскольку позволяют с точностью определить локализацию, степень активности, выявить стадию изменений в хряще и костях. Кроме этого МРТ позволяет увидеть изменения и в окружающих мягких тканях – бурситы, синовииты, тендениты, грыжи и т.д.
Однако важнейшим методом для патогенетической диагностики являются иммунологические исследования крови и внутрисуставной жидкости. Ранее считалось, что обнаружение РФ может достоверно подтвердить диагноз. Однако далеко не у всех больных ревматоидным артритом он выявляется (серонегативный РеА), в то время как при других заболеваниях (саркоидоз, ситемная красная волчанка и т.д.) уровень его может быть достаточно высок. Поэтому подтвердить диагноз обнаружение РФ может только в случаях характерной клинической картины при соответствии симптомов разработанным критериям. По этой причине и, исходя из патогенеза болезни, важнейшими для диагностики считается обнаружение антител к циклическому цитруллинированному пептиду и вементину (АЦЦП, АМЦВ), а также специфических антител, называемых факторами некроза опухоли (ФНО) и антинуклеарных факторов. Достоверность данного метода девяносто восемь процентов, что позволяет быстро и точно поставить диагноз и начать лечение у большинства пациентов.
Лечение заболевания
Поскольку этиология ревматоидного артрита до сих пор не выяснена, то главным критерием в терапии является воздействие на патогенез болезни. К базовому лечению, основанному на патогенезе, относится несколько групп препаратов:
- цитостатики (метотрексат, сульфасалазин, азатиоприн и др.);
- препараты золота (ридаура);
- д-пеницилламин;
- ингибиторы ФНО (ремикейд, энбрел).
Все они подавляют активность Т-лимфоцитов, снижают выработку иммуноглобулинов, уменьшают продукцию биологически активных веществ (интерлейкинов, ФНО, гистамина и т.д.), т.е. оказывают влияние на все цепочки патогенеза. Лечение иммуносупрессорами длительное, иногда пожизненное. Назначение только одного препарата часто не дает должного эффекта, особенно при агрессивных формах иммунологической реакции в развитии ревматоидного артрита. Поэтому часто возникает необходимость сочетания различных лекарственных средств, это значительно повышает эффективность и дает возможность добиться стойкой ремиссии.
Симптоматическая терапия включает применение нестероидных противовоспалительных средств (индометацин, диклофенак, немисулид, вольтарен), которые снимают боль, уменьшают проницаемость сосудов синовиальной оболочки, оказывают жаропонижающее действие. Гормоны (преднизолон) назначают коротким курсом при неэффективности НСПВС. В качестве дополнительных методов используют физиопроцедуры: электрофорез, лазер; мануальную терапию, лечебную физкультуру. В случаях системного поражения – плазмоферез, гемосорбция, лимфоцитоферез.
Заключение
РеА – тяжелое аутоиммунное заболевание, часто приводящее к инвалидности. В основе его патогенеза лежат измененные иммунные реакции, как на клеточном, так и гуморальном уровне. Для правильности подбора лечения необходимо понимать патогенез заболевания и постараться воздействовать на все звенья патологического процесса. Только в этом случае удастся добиться стойкой ремиссии и предупредить инвалидность.
Патогенез ревматоидного артрита
Ревматоидный артрит является системной патологией. Страдают не только суставы, но и внутренние органы. Это обусловлено патогенезом ревматоидного артрита – поражается соединительная ткань, которая есть везде. До сих пор точно не установлены причины возникновения болезни у человека. Распространенность заболевания колеблется от 0,5 до 2% населения. Чаще страдают женщины. Является причиной инвалидности у людей трудоспособного возраста.
До настоящего времени этиология ревматоидного артрита не установлена. Существует несколько теорий, объясняющих возникновение воспалительного процесса в суставах:
- Инфекционная. Провокаторами заболевания могут быть вирус Эпштейн-Барра, Т-клеточный вирус, парвовирус. Это подтверждается тем, что у 80% пациентов обнаруживались антитела к вирусу Эпштейн-Барра;
- Генетическая предрасположенность. 90% пациентов с ревматоидным артритом являются носителями специфического гена HLA-DR1 или DR4.
В 40% случаев провоцировать начало ревматоидного артрита или его обострения могут респираторные инфекции – грипп и ангина. Также предрасполагающими факторами считают травмы, переохлаждения, эмоциональные и физические переутомления.
Заболевание имеет аутоиммунный характер. Это означает, что воспалительный процесс в суставах вызван воздействием собственных антител, распознающих свои клетки как чужеродные антигены.
Первичное воспаление начинается в синовиальной оболочке сустава. Сюда проникают антитела и клетки, вырабатывающие биологически активные вещества, способствующие воспалению. Постепенно эти вещества накапливаются и воспалительный процесс захватывает все большую площадь суставной оболочки.
В патогенезе ревматоидного артрита задействованы все компоненты иммунной системы человека, однако наибольшее значение имеет нарушение функции Т-и В-лимфоцитов. Также патогенез ревматоидного артрита в значительной степени обусловлен фактором некроза опухоли (ФНО). Это вещество запускает все аутоиммунные процессы в организме. Избыточный синтез ФНО способствует переходу острого воспаления в хроническое.
В итоге схема формирования ревматоидного артрита выглядит следующим образом:
- В-лимфоциты под влиянием нарушений в иммунной системе вырабатывают измененный иммуноглобулин;
- В ответ на это плазматическими клетками суставной оболочки вырабатывается ревматоидный фактор;
- В результате соединения ревматоидного фактора и иммуноглобулина образуются иммунные комплексы, которые оседают в соединительной ткани;
- Развивается воспалительный и дегенеративный процесс.
Максимальные изменения наблюдаются именно в суставной оболочке, которая быстро увеличивается в объеме и разрушает хрящ и подлежащую кость. Прогрессирование иммунных нарушений приводит к поражению не только суставов, но и внутренних органов.
Механизм повреждения тканей выглядит следующим образом:
- Отек синовиальной оболочки, накопление в ней лимфоцитов;
- Разрастание синовиальной ткани;
- Разрастание капилляров;
- Отложение фибрина на синовиальной оболочке;
- Уплотнение мягких тканей;
- Деформация сустава;
- Образование контрактур и анкилозов – неподвижных соединений.
Исходом становится полное нарушение функции сустава.
Начинается ревматоидный артрит с симметричного поражения мелких суставов – пальцы рук и стоп. Основной жалобой пациентов становится боль – наиболее выраженная по утрам и ослабевающая к вечеру. У некоторых пациентов перед суставными болями наблюдаются мышечные. На ранней стадии симптоматика ревматоидного артрита неспецифична, что затрудняет постановку диагноза.
У некоторых пациентов после дебюта заболевания формируется ремиссия с полным исчезновением симптомов. Однако через некоторое время болезнь возвращается, поражая большее количество суставов.
По мере прогрессирования ревматоидного артрита развивается воспаление более крупных суставов. Сначала боли возникают только при движениях, а затем и в покое. Изменяется и внешний вид сустава. Наблюдается покраснение и отечность кожи над ним, отмечается ограничение движений.
Главным клиническим признаком ревматоидного артрита является утренняя скованность. Она возникает из-за нарушения функции надпочечников и скопления жидкости в полости сустава.
Диагностическую значимость симптом утренней скованности имеет в том случае, если она продолжается более часа.
Ограничение объема активных и пассивных движений обусловлено болевым синдромом и образующимися мышечными контрактурами.
В клинике ревматоидного артрита есть такие понятия, как суставные деформации и девиации, анкилозы.
Девиация. Это образование угла между смежными костями из-за вывихов и подвывихов. Наиболее частой девиацией является ульнарная – отклонение пальцев руки в сторону локтя. Кисть в этом случае называют «плавник моржа».
Деформация. Обусловлена мышечными контрактурами. Наиболее частой деформацией при ревматоидном артрите является «шея лебедя» — палец приобретает форму лебединой шеи или крючка.
Анкилоз. Это срастание костных поверхностей сустава в результате разрушения хрящевой прокладки между ними.
Такие деформации приводят к тому, что сустав не выполняет свою функцию. Человек не способен выполнять профессиональные и даже бытовые действия.
С самого начала болезни проявляются и системные признаки. Человек быстро теряет в весе – за полгода возможно снижение массы тела на 20 кг. Наблюдается умеренная лихорадка, общее недомогание, повышенная утомляемость.
Выделяют несколько системных признаков болезни:
- Часто поражаются мышцы – сначала человека беспокоят мышечные боли, затем развивается воспаление с очагами некроза. Постепенно формируется мышечная атрофия;
- Поражение кожи. Для ревматоидного артрита характерны сухость и шелушение кожи, подкожные кровоизлияния. В области нижних третей голеней появляются геморрагические высыпания. У 70% пациентов отмечается похолодание кистей и стоп;
- Ревматоидные узелки. Характерный признак артрита. Узелки представляют собой округлые безболезненные образования диаметром до 3 см. Они образуются на разгибательных поверхностях пальцев, локтей, коленей. Узелки обычно появляются в период обострения;
- Ревматоидный васкулит. Наблюдается у 20% пациентов, в основном у мужчин. Проявляется геморрагическими высыпаниями на коже и слизистых, поражением внутренних органов;
- Лимфаденопатия. Наблюдается у 60% пациентов. Страдают все группы периферических лимфоузлов. Они увеличиваются в размере до 3 см, подвижны и безболезненны;
- Анемия. Наблюдается у 50% больных с ревматоидным артритом. Проявляется характерными симптомами железодефицита — сухость кожи, ломкость волос и ногтей, слабость, обморочные состояния;
- Поражение почек. Встречается в 25% случаев. Развивается гломерулонефрит и амилоидоз.
Диагностика
Диагностика ревматоидного артрита включает клиническое обследование пациента и проведение лабораторно-инструментальных методов:
- Исследование крови. Обнаруживается снижение гемоглобина и эритроцитов. При длительном течении заболевания отмечается снижение лейкоцитов. Характерно повышение эозинофилов и тромбоцитов;
- Ревматоидный фактор. В зависимости от наличия или отсутствия этого фактора выделяют два типа артрита – серопозитивный и серонегативный;
- Исследование синовиальной жидкости. Изменяется ее вязкость, жидкость становится мутной из-за выпадающих нитей фибрина;
- Рентгенологическое исследование. Позволяет определить стадию заболевания – в зависимости от степени поражения хряща и костной ткани;
- Компьютерная и магнитно-резонансная томография. Наиболее точные методы диагностики.
Последствия
Так как ревматоидный артрит является хроническим и постепенно прогрессирующим заболеванием, неизбежно развитие осложнений. Они связаны как с самим заболеванием, так и с проводимой терапией:
- Амилоидоз. Поражаются почки и желудочно-кишечный тракт. В первом случае формируется почечная недостаточность, во втором — развивается упорная диарея, приводящая к потере массы тела;
- Остеопения. Снижается прочность костной ткани, в результате повышается риск развития переломов;
- Неходжкинские лимфомы. Это опухоли лимфоидной ткани, развивающиеся у 2% пациентов.
Отмечается снижение продолжительности жизни пациентов в среднем на 5-10 лет.
Принципы лечения
Лечение проводится консервативным методом. Принципы терапии – следующие:
- Лечебная диета;
- Прием лекарственных препаратов;
- Плазмаферез;
- Физиотерапия.
Хирургическое лечение используется при выраженных деформациях суставов.
Ревматоидный артрит – заболевание с неуточненной этиологией. В основе патогенеза болезни лежит аутоиммунный воспалительный процесс, поражающий сперва синовиальную оболочку сустава, а затем и внутренние органы. Основными симптомами являются боли и нарушение функции суставов. Причиной инвалидности становится необратимая суставная деформация.
Этиология, патогенез, классификация, ранняя диагностика ревматоидного артрита Текст научной статьи по специальности «Медицина и здравоохранение»
Похожие темы научных работ по медицине и здравоохранению , автор научной работы — Каратеев Д.Е.,
Текст научной работы на тему «Этиология, патогенез, классификация, ранняя диагностика ревматоидного артрита»
Этиология, патогенез, классификация, ранняя диагностика ревматоидного артрита
Каратеев Д.Е. ГУ Институт ревматологии РАМН
Что такое ранний ревматоидный артрит?
Клинический синдром? Может быть длительно нетипичным
Иммунологически определенная патология? Нет патогномоничных иммунологических признаков
Морфологически определенная патология? Нет патогномоничных морфологических признаков
Эрозивное заболевание? Цель адекватной базисной терапии — не допустить развития эрозий
Основные звенья патогенеза ревматоидного артрита и возможности воздействия на них
Активация макрофагов и Т-лимфоцитов
Продукция цитокинов (ИЛ-1, ФНО-а, интерфероны), факторов роста, интегринов
Продукция Ангиогенез Активация
Подавление активности иммунокомпетентных
Блокирование выработки медиаторов воспаления (простагландины и др.)
Диагнозы после первичного обследования
I Ревматоидный артрит (п=183)
I Недифференцированный артрит (п-136)
• Системная красная волчанка « Подагра
РАДИКАЛ — Предварительные результаты
Результаты наблюдения за Московской когортой больных с ранним артритом
Первичное обследование Динамика 1 год
Характеристика раннего РА:
Клинически — стойкое или рецидивирующее воспалительное поражение суставов с с тенденцией к развитию полиартрита
Ассоциация с РФ и антицитруллиновыми антителами Тенденция к развитию деструктивных изменений хряща и кости
Морфологически — хронический синовит
Особенности диагностики раннего периода
Диагноз РА по существующим критериям может быть установлен у половины больных Широкий спектр дифференциальной диагностики Большая группа (39%) пациентов с невозможностью точной диагностики по критериям (НДА)
Типичная картина РА наблюдалась чаще в возрасте старше 50 лет
Диагностические трудности наиболее часто встречаются у молодых пациентов (до 30 лет)
Пол больных достоверно не влиял на диагноз при первичном обследовании
Клинические особенности, затрудняющие раннюю диагностику РА
• Нестойкость артрита и утренней скованности
• Частый дебют с моно- и олигоартрита
• Отсутствие РФ у значительной части пациентов при первичном обследовании
• Отрицательные данные инструментальных исследований у значительной части пациентов при первичном обследовании
с її» ‘ Дифференциальный диагноз при раннем РА:
• Системная красная волчанка
Дифференциальная диагностика при раннем РА в сложных случаях (олигоартрит крупных суставов) основана на:
• Выявлении признаков воспалительного заболевания суставов(СОЭ, СРБ, синовиальная жидкость)
• Выявлении типичных иммунных нарушений (РФ, АЦЦП)
• Выявлении достоверных признаков воспалительного поражения позвоночника (сакроилеита и др. )
• Выявлении достоверных признаков артритогенных инфекций (ассоциированных с клиникой!)
( р»л Методы решения диагностических проблем при раннем РА
• Максимально полное первичное обследование с исключением признаков других заболеваний
• Более частое обследование в динамике (осмотр каж- -дые 3-4 недели)
• Инструментальная верификация структурных изменений (рентгенография, MPT), в том числе в динамике «
• В плане дифференциального диагноза — морфоло гическое исследование для верификации хронического -синовита
Слайд Алгоритм ранней диагностики РА
13 (Каратеев Д.Е., 2005, рабочая версия)
Клиническое подозрение на РА
Инструмент: Модифицированные критерии Emery
Клиническая диагностика РА
Критерии ACR 1987 г. (кумулятивно)
Сложный диагноз РА
1мнунология, МРТ, артроскопия, морфологи!
Слайд EULAR RECOMMENDATIONS FOR THE MAN-
14 AGEMENT OF EARLY ARTHRITIS
Report of a task force of the European Standing Committee for International Clinical Studies Including Therapeutics (ESCISIT)
B. Combel, R. Landewe2, C. Lukasl, H. D. Bolosiu3, F. Breedveld4, M. DougadosS, P. Етегуб, G. Ferracdoli7, J. M. W. Hazes8, L. Klareskog9, K. MacholdlO, E. Martin-Molall, H. Nielsenl2, A. Silmanl3, J. SmolenlO, H. Yazicil4
1 Immuno-Rhumatologle, Lapeyronle Hosp, Montpellier, France,
2 Rheumatic diseases, University Hosp, Maastricht, Netherlands
3 Rheumatology and research center, University of Medidne, Quj-Napoca, Romania,
4 Rheumatology, Leiden Unlv Medical Ctr, Leiden, Netherlands,
5 Rheumatology B, Cochin Hosp, Paris, France,
6 Rheumatology, Academic Unit of Musculoskeletal diseases, Leeds, United Kingdom,
7 Division of Rheumatology, Catholic University of the Sacred Heart, Rome, Italy
8 Rheumatology, Erasmus medical Ctr, Rotterdam, Netherlands,
9 Rheumatology, Karollnska Hosp, Stodcholm, Sweden,
10 Internal Medicine III, Medical University. Vienna, Austria,
11 Rheumatology, Hosp La Paz, Madrid, Spain,
12 Rheumatology Q,University Hospital, Hertev, Denmark,
13 ARC Unit, Manchester University, Manchester, United Kingdom,
14 Rheumatology, Cerrahpasa medical faculty, Istanbul, Turkey
1 Артрит характеризуется припухлостью сустава, сопровождающейся болью и скованностью. Пациент с артритом более чем одного сустава должен быть осмотрен ревматологом в идеале в течение б недель от появления симптоматики.
2 Клиническое исследование — главный метод выявления синовита. В сложных случаях полезно использование УЗИ, лазер-допплеровского исследования, МРТ
3 Исключение других заболеваний (не-РА) требует тщательного опроса и клинического осмотра больного, а также проведения как минимум следующих тестов: развернутый
. общий анализ крови, общий анализ мочи, трансаминазы, антинуклеарные антитела.
4 У каждого пациента с ранним артритом, направленного к ревматологу, должны быть определены следующие факторы развития персистирующего эрозивного артрита:
• число припухших и болезненных суставов,
эрозии на рентгенограммах.
5 Пациенты с риском развития персистирующего эрозивного артрита, даже в случае, если больной не отвечает классификационным критериям РА, должна быть как можно раньше назначена базисная терапия
6 Важно информировать больного о болезни, лечении и исходе. Как дополнительное средство может быть проведена специальная образовательная программа.
7 Назначение НПВП должно быть рассмотрено при наличии симптомов артрита после оценки состояния ЖКТ, сердечно-сосудистой системы и почек.
8 Системное лечение ГК уменьшает боль и припухлость и должно быть рассмотрено в качестве дополнительной (преимущественно временной) терапии как часть стратегии базисного лечения. Внутрисуставное введение
5 ГК должно быть рассмотрено как средство купирования локальных симптомов воспаления.
9 Среди базисных препаратов метотрексат рассматривается как основной («якорный») препарат и должен назначаться первым у пациентов с риском развития персистирующего заболевания.
10 Главная цель терапии — достижение ремиссии. Регулярный мониторинг активности болезни и побочных эффектов должен приводить к принятию решений по
8 выбору и изменению терапии (БПВП и биологических препаратов).
11 Не-фармакологические методы, такие как ЛФК, физиотерапия, могут использоваться как дополнение к лекарственной терапии.
12 Мониторинг активности болезни должен включать число припухших и болезненных суставов, оценку общего состояния больным и врачом, СОЭ и СРВ. Активность болезни должна оцениваться с интервалом в 1-3 месяца до развития ремиссии. Структурные повреждения должны оцениваться по рентгенограммам кистей и стоп каждые б-12 месяцев в течение первых нескольких лет болезни. Оценка функции (например, НАО) может бьггь добавлена к мониторингу активности и структурных повреждений.
Основные рубрики МКБ
РА РФ+ — М05.8 Другие серопозитивные ревматоидные артриты
РА РФ- — МОб.О Серонегативный ревматоидный артрит Другие М05, М06 — для особых форм РА М06.9 Ревматоидный артрит неуточненный М13.0 Полиартрит неуточненный М13.9 Артрит неуточненный
Клинико-анатомическая Клинико- Течение Степень Стадии по Функционэль
характеристика иммунологи- болезни активности рентгеноло мая
ческая процесса по гическим способность,
характерне™ клиничеехмм данный степень
Ревматоидный артрит: Серо- Быстропрогрес 1-ниэкая 1 -околосу- 0-
полиартрит позитивный сирующее 2-средняя ставной сохранена
мэноартрит Ревматоидный артрит с системными проявлениям*: Серо- 3-высокая остеогюроз 1 —
негативный Медпеинопрог рессмрукнцее Ремиссия 2- остеопороз +сужение сохранена профессиона льная
эндотелиальной системы, легких, серозных оболочек, сердце, ГГШ, нервной Без заметного прогрессирова суставной щели(иогут быть способность 2 — утрачена 1 профессиона
системы, анилоидозом единичные льная
Особые синдромы: 3- остео- 3-утрачена способность I
псевдосстмчесхии омдрон синдром Фети пороэ.
Ревматоидный артрит в суставной самообслужи 1
деформирующим множестве ванию
соединительной ткани эрозии
реемапоном 4 — то же ♦
Ювенильный артрит костные
(включая болезнь анкилозы
Зачем нужна классификация?
Формирование единообразных представлений о болезни
Обеспечение сравнимости данных Облегчение регистрации разных форм заболевания Правильная единообразная формулировка диагноза МСЭ
Основные параметры РА, которые должны быть отражены
• Клинические формы (в т.ч. системные проявления)
• Иммунологическая характеристика — диагноз и прогноз
• Инструментальное обнаружение эрозий — диагноз и прогноз
• Активность — выбор терапии
• Распространенность деструкции, осложнения — терапия, МСЭ
• Нарушения функции и дезадаптация — реабилитация и МСЭ
Статья написана по материалам сайтов: studfiles.net, medbe.ru, lechsustavov.ru, nogivnorme.ru, cyberleninka.ru.
»