Дерматомиозит поражает отнюдь не только кожу
Дерматомиозит – это системное заболевание, поражающее кожу и мышцы. Из-за поражения мышц в патологический процесс вовлекаются сосуды и внутренние органы.
Заболевание развивается медленно, но может начаться и остро. Пациент все чаще ощущает слабость в руках и ногах, его беспокоят боли в мышцах, причем, не только при движении, но и в покое, и при надавливании. При этом мышцы увеличиваются в объеме и уплотняются. Все это сопровождается значительным повышением температуры (38-39°). Однако через некоторое время мышцы уменьшаются в объеме, а часто даже замещаются соединительной тканью – развивается миофиброз.
Через некоторое время мышцы слабеют настолько, что человеку становится сложно поднимать руки и ноги, самостоятельно садиться. Часто поражаются и мышцы шеи, при этом пациент не в состоянии держать голову. Также может нарушаться процесс глотания. В тяжелых случаях пациенты не в состоянии глотать вообще.
При дерматомиозите страдает и кожа – развивается фотодерматит, появляются зудящие высыпания, сосудистые звездочки, кожа становится либо гиперпигментированной, либо слабопигментированной, краснеет кожа лица и зоны декольте, причем часто краснота появляется на носу и щеках и напоминает бабочку, как при системной красной волчанке. На пальцах рук, запястьях, локтях и коленях появляются красные шелушащиеся пятна (синдром Готтрона), ногти становятся ломкими, исчерченными, кожа на ладонях шелушится.
При поражении мимических мышц лицо страдающего напоминает маску. Область вокруг глаз отекает, часто развивается конъюнктивит.
Довольно часто страдающие дерматомиозитом жалуются на стоматит.
Из-за поражения межреберных мышц и диафрагмы затрудняется дыхание. Пациент начинает жаловаться на одышку, его кожа приобретает синюшный оттенок. Из-за снижения вентиляции легких часто к дерматомиозиту присоединяются бактериальные инфекции, например, пневмония.
Довольно часто при дерматомиозите поражается и сердечная мышца – развивается миокардит. В этом случае у пациента развивается тахикардия, снижается артериальное давление, развивается сердечная недостаточность.
При поражении мышц желудочно-кишечного тракта пациент жалуется на потерю аппетита, боли в животе. Возможны желудочно-кишечные кровотечения.
При поражении почек развивается гломерулонефрит.
Точной причины развития этого заболевания врачи пока не знают. Однако предполагают, что дерматомиозит может развиться в результате:
- переохлаждения;
- длительного пребывания на солнце;
- вакцинации против тифа, холеры, краснухи, паротита;
- инфекционных заболеваний (болезнь Лайма, грипп, парагрипп, гепатит В, токсоплазмоз, СПИД, цитомегаловирусная инфекция);
- заболеваний щитовидной железы;
- употребления алкоголя или наркотиков;
- приема некоторых лекарственных препаратов;
- травм;
- беременности.
Также известно, что существует и наследственная предрасположенность к этому заболеванию.
Примерно в 30 % случаев дерматомиозит сочетается с онкологическими заболеваниями.
Специалисты считают, что дерматомиозит развивается в результате аутоиммунных процессов.
Заболевание протекает циклически, с обострениями и ремиссиями. Состояние пациента может улучшаться как после лечения, так и спонтанно.
По течению выделяют:
- острый дерматомиозит с быстрым нарастанием слабости мышц вплоть до обездвиживания пациента и невозможности глотания. В этом случае через 3-6 месяцев с начала заболевания может наступить летальный исход из-за сердечной недостаточности или пневмонии;
- подострый дерматомиозит развивается циклически, при этом, с каждым витком проявления болезни все серьезнее. В этом случае, если дерматомиозит не лечить, возможен летальный исход, однако при правильном и своевременном лечении возможно выздоровление или переход заболевания в хроническую форму;
- хронический дерматомиозит, при котором поражаются только отдельные мышцы, а общее состояние пациента долгое время остается удовлетворительным. Однако в некоторых случаях при этой форме происходит кальциноз – отложение солей кальция в коже и подкожной клетчатке, что может привести к контрактурам и обездвиженности.
По происхождению выделяют:
- идиопатический (первичный) дерматомиозит;
- паранеопластический (вторичный, опухолевый) дерматомиозит;
- ювенильный (детский) дерматомиозит.
Дерматомиозит опасен осложнениями. В большинстве случаев пациенты погибают не из-за самого заболевания, а именно из-за осложнений – аспирационной пневмонии, дыхательной и сердечной недостаточности, общей дистрофии, желудочно-кишечных кровотечений. Также при дерматомиозите могут развиться пролежни и трофические язвы.
Диагностика
Диагноз «дерматомиозит» ставит ревматолог на основании осмотра пациента и данных анализов. Пациент должен сдать общий и биохимический анализы крови, общий анализ мочи. Обязательно нужно сделать биопсию пораженных мышц и электромиографию.
Дополнительно делают рентгенографию легких и электрокардиографию, чтобы определить, как далеко зашла болезнь.
Дифференцируют это заболевание с вирусным и бактериальным миозитом, полимиалгиями, алкогольной миопатией, гиперкортицизмом, паразитарными заболеваниями, системной красной волчанкой.
Для лечения дерматомиозита применяют высокие дозы кортикостероидов. При достижении терапевтического эффекта дозу гормонов постепенно снижают. Однако эти препараты далеко не всегда улучшают состояние пациента. Если гормоны не работают, назначают препараты, угнетающие иммунитет. Кроме того, назначают витамины – аскорбиновую кислоту и витамины группы В.
Большую роль в лечении этого заболевания играет физиотерапия. В этом случае процедуры подбираются индивидуально для каждого пациента в зависимости от его состояния, симптомов заболевания и сопутствующих патологий.
В период ремиссии рекомендованы массаж и лечебная физкультура.
При своевременно начатом лечении прогноз в большинстве случаев благоприятный.
Образ жизни
Страдающие дерматомиозитом не должны перегреваться или переохлаждаться. Им необходимо избегать стрессов и физического перенапряжения.
Если диагноз «дерматомиозит» поставлен в возрасте после 40 лет, необходимо пройти обследование у онколога, так как именно в этом возрасте дерматомиозит часто бывает маркером опухолевого процесса.
Профилактика
Специфической профилактики дерматомиозита не разработано. Однако врачи рекомендуют одеваться по погоде, своевременно лечить инфекционные заболевания, не принимать лекарственные препараты без рекомендации врача и при первых же неприятных симптомах обращаться к врачу.
Дерматомиозит — причины, симптомы, диагностика и лечение
Дерматомиозит может поражать кожу и мышцы, при этом негативно сказывается на внутренних органах. Заболевание возникает из-за того, что человек длительное время прибывает на солнце, беременности, из-за приема разнообразных медикаментозных средств, вирусных инфекций, травмы, вакцинации, переохлаждения. Некоторые больные страдают дерматомиозитом из-за появления раковой опухоли. Развивается заболевание из-за аутоиммунных процессов, именно из-за них в мышцах появляются ауто-антитела, иммуноглобулины откладываются в сосудах мышц скелета.
Также дерматомиозит возникает из-за нейроэндокринной реактивности, особенно заболевание, прогрессирует в переходном возрасте.
Симптомы дерматомиозита
Заболевание может иметь острый или постепенный характер. При этом ослабевают мышцы, возникает в них боль. Может резко повышаться температура тела, также в суставах чувствуется боль, они отекают и поражают кожу. Все больные имеют проблемы со скелетными мышцами. Боль в них появляется не только, когда человек двигается, а когда спокоен, надавливает на мышцы. Слабость в мышцах может нарастать, они значительно увеличиваются, затем заметны уплотнения.
Со временем из-за слабости мышц, нарушается их активность, больному тяжело поднимать руки, ноги, он не может сам сесть. Также при дерматомиозите могут поражаться шейные и плечевые мышцы, при этом тяжело двигать головой, удерживать ее стоячем и сидячем положении.
Когда заболевание переходит в острую форму, человек вовсе не может передвигаться. Если дерматомиозит распространяется на лицевые мышцы, лицо обретает маскообразный вид, поражает мышцы глотки, из-за этого человек не может полноценно питаться.
Из-за поражения мышц между ребрами и диафрагмой нарушается дыхание. Зрение снижается из-за того, что поражаются мышцы, которые отвечают за движение глаз. Очень важно вовремя отличить дерматомиозит от неврологических заболеваний, которые влияют на нервную систему.
На ранней стадии заболевания могут отекать и сильно болеть мышцы, затем они дистрофируются, возникает рассасывание и замещение волокон в соединительной ткани, также может возникать миофиброз.
Опасно то, что мышцы начинают атрофироваться, это приводит к контрактуре, в редких случаях в мышцах может откладываться кальций.
Из-за дерматомиозита кожа поражается по-разному:
1. На открытых участках тела появляются эритемы.
2. Могут на коже возникать высыпания пузыревидного, папулезного или буллезного характера.
4. Кожа может ороговеть.
5. Проблемы с пигментацией – она пониженная или повышенная.
6. На некоторых участках может полностью исчезать пигментация на некоторых кожных участках.
7. Когда появляется сыпь, возникает сильный зуд.
8. Отекает кожа вокруг глаз, при этом появляется пурпурно-лиловая эритема.
Заболевание может поражать внутренние органы. Когда дерматомиозит влияет на сердечно-сосудистую систему может воспалиться сердечная мышца (миокардит) или миокардиодистрофия. Из-за того, что повреждается миокард, развивается тахикардия, при этом снижается давление, наблюдается непостоянство в пульсе, сердце может расширяться влево. В тяжелых случаях может наблюдаться сердечная недостаточность.
Легкие могут быть поражены из-за того, что возникает патология в диафрагме или инфекционного заболевания. Также, если больной предрасположен к бактериальному заражению, если снижена вентиляция в легких, при нарушении глотаний. В случаи острой формы заболевания у больного возникать одышка, кожа обретает синюшный оттенок.
Со временем может развиться фиброз легких, гипертония.
Многие больные дерматомиозитом имеют проблемы с желудочно-кишечным трактом, при этом перестают, есть, у них появляется боль в области живота, воспаляется желудок и тонкий кишечник. Из-за патологии мышц может возникнуть гипотония в пищеводе, при этом слизистая оболочка кишечника и желудка отекают и поражаются, возникают кровоизлияния, затем может образовываться некроз. Также наблюдается желудочно-кишечное кровотечение и непереносимость кишечника. Затем может быть альбуминурия и гломерулонефрит. У больного может увеличиваться селезенка, печень, разные участки тела, лимфоузлы.
Заболевание протекает в трех формах – острой, подоострой и хронической. При остром дерматомиозите очень быстро поражается поперечно-полосатая мускулатура, затем у человека может нарушаться речь, глотание, возникают проблемы с движением. Также заболевание имеет токсический характер, сильно повышается температура тела, на коже появляются высыпания. Если заболевание не лечить через полгода человек может умереть, потому что может возникнуть легочно-сердечная недостаточность, которая может поразить сердце и легкие, пневмония.
Для подострой формы характерна слабость, поражение кожи и системных органов. Если заболевание не лечить, оно закончится летальным исходом, при своевременном лечении, больной может вылечиться, оно обретет хронический характер, для которого характерна контрактура, кальциноз, ухудшается двигательная система.
Несложной формой дерматомиозита является хроническая, она влияет только на некоторые мышцы, человек может долгое время оставаться работоспособным. Но, если больной страдает обширным кальцинозом, когда соль кальция отлаживается под кожей, в коже, в мышцах, из-за этого возникает стойкая контрактура.
Диагностика дерматомиозита
Ставят диагноз на основе симптоматики, электромиографический исследований и анализов. В крови может повышаться уровень лейкоцитов, эозинофилов, ускоряется СОЭ.
Также может нарастать уровень ферментов – креатинфосфокиназы, альдолазы, аспартатнотрансферазы. Повышается уровень креатинина в моче. Биопсия говорит об утолщении в волокнах мышц.
Лечение дерматомиозита
Курс терапии состоит с приема гормонов – дексаметазон, преднизалон. После того, как человеку станет легче, нужно медленно снизить дозировку.С помощью гормонов можно снять воспаление с кожи, мышц, нормализовать речь, привести в норму сердечно-сосудистую систему. Облегчить симптоматику можно с помощью лечебной гимнастики, массажа конечностей.
Дерматомиозит поражает отнюдь не только кожу
Среди заболеваний соединительных тканей есть грозная патология — системный дерматомиозит, которую называют также болезнью Вагнера или лиловой болезнью (последнее название обусловлено характерным лиловым цветом кожных пятен и эритем). Опасность ее в поражении не только кожи, но и мышц (как скелетных, так и гладких), внутренних органов (сердца, легких, ЖКТ, эндокринных желез), сосудов и нервов. Рассмотрим дерматомиозит, его симптомы и лечение, но вначале фото: Кисть руки больного дерматомиозитом.
Что такое дерматомиозит (ДМ)
Дерматомиозит — редкое воспалительное заболевание мягких тканей с кожными проявлениями.
Причины дерматомиозита
Замечено большее распространение дерматомиозита в южных и южно-европейских странах весной и летом, из-за чего сделано предположение о возможном влиянии солнечных лучей на развитие патологии. Также эмпирические наблюдения помогли установить связь между инфекционными заболеваниями, прививками и некоторыми лекарствами и развивающимся через какое-то время (скрытый период может достигать трех месяцев) дерматомиозите.
Было установлено, что развитию ДМ способствуют:
- из вирусных заболеваний — грипп, парвовирус, гепатит В и А, ящур, полиомиелит, ринит;
- бактериальных — боррелиоз, гемолитический стрептококк;
- вакцинации — прививки от кори, свинки, тифа, холеры;
- лекарственные препараты — пеницилламин, СТГ (соматотропный гормон).
Виды дерматомиозита
Дерматомиозит классифицируют по типу и характеру течения.
- идиопатический (причина первичной патологии неизвестна);
- паранеопластический (вызван онкологическим процессом);
- ювенильный или детский (наблюдается преимущественно в юности и детстве);
- полимиозит (без кожных проявлений, но с симптомами диффузного поражения многих тканей);
- дерматополимиозит (присутствуют как кожные поражения, так и других системных тканей).
По характеру течения:
- острый (с быстрым нарастанием симптомов);
- подострый (умеренная симптоматика);
- асимптомный (без явных клинических признаков, диагноз устанавливается на основании рентгенологического и функционального диагностирования);
- хронический (медленное развитие болезни).
Симптомы дерматомиозита
ДМ обычно начинается с кожного поражения. Симптомы мышечных патологий могут присоединиться через несколько месяцев, а то и лет. Одновременно развитие миозита в коже и мышцах — нонсенс, то есть исключительно редкое явление.
Главные признаки ДМ — это сыпь различных типов.
- Симптом Готтрона — узелки или бляшки, порой с симптомами шелушения, или большие пятна красного или розового цвета, локализованные на сгибательных суставных поверхностях, преимущественно кистей рук (межфаланговых или пястнофаланговых), а также локтевых и коленных суставов.
- Гелиотропная сыпь лилового цвета по типу очков около глаз, под бровями, или мантии на верхней области конечностей, спины и ключицы. Кожные высыпания возможны также на животе, ягодицах, бедрах и голени. Также бывают темные бордово-синие разветвляющиеся эритемы.
- Начальный симптом дерматомиозита — это покраснение и припухание кожи у границ ногтей.
- При дерматомиозите, отягощенными кальцинозом, появляются гнойные раны, наполненные крошкообразной массой — признак отложения кальциевых депозитов под кожей. Кальциноз наблюдается в пять раз чаще при ювенильном ДМ.
Симптомы полимиозита (ПМ)
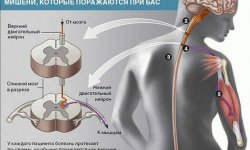
Полимиозит способен чаще всего поражать мышцы скелета, суставы, легкие, сердце, эндокринную систему.
В соединительных тканях начинаются структурные преобразования, они уплотняются, разрастаются, а затем к этому процессу может присоединиться кальциноз. Образование отложений солей кальция может происходить достаточно глубоко и не проявляться внешне, но кальциноз всегда дает типичную картину одиночных или множественных узлов на рентгене.
Поражение скелетных мышц
- При поражении скелетных мышц, которое происходит в основном симметрично, у больного развивается мышечная атрофия, возможна фибротизация мышц и образование контрактур.
- Страдают чаще плечевые, тазобедренные и брюшные мышцы (в основном пресса), а также шейные сгибатели. Это проявляется в трудностях при определенных движениях, требующих усилий, таких как подъем вверх по лестнице или попытке приподняться с сидения, особенно с низкого.
- Наиболее неблагоприятна форма мышечного полимиозита с поражением дыхательных мышц. При этом, кроме угрозы дыхательной недостаточности, у больного изменяется голос (появляется хрипота или гнусавость).
Легочная форма полимиозита
Легочная форма может быть осложнением полимиозита и считается наиболее опасной.
Привести к ней могут:
- поражение полимиозитом дыхательных мышц и м — ц диафрагмы, приведшее к недостаточной вентиляции легких;
- вирусные и бак. инфекции;
- попадание воды или пищи в легкие из пищевода;
- интерстициальная пневмония;
- злокачественные опухоли и метастазы в легких.
Симптомы легочного полимиозита:
- поверхностность и учащенность дыхания;
- прогрессирующая одышка;
- гипоксемия (понижение О2 в крови);
- шумы в легких;
- фиброз легочной ткани и альвеол.
Острый легочный миозит имеет неблагоприятный прогноз: при нем очень быстро нарастает дыхательная недостаточность, а до 10% случаев заканчиваются фиброзом легких, что для легких означает ограниченную возможность осуществления дыхательной функции.
Асимптомная форма свойственна для ранних стадий паранеопластического ПМ. При развитии злокачественного процесса появляются далее симптомы:
- инспираторной одышки;
- надсадного сухого кашля;
- в нижних отделах прослушиваются шумы и хрипы (крепитация).
Суставный полимиозит
Суставный ПМ чаще всего развивается из-за инфекций и поражает периартикулярные соединительные ткани (суставные мышцы, связки, сухожилия, капсулы). Он характеризуется болями, тугоподвижностью суставов, особенно в утреннее время. Порой происходит выпот в сустав, из-за чего он может опухать.
Эта форма ПМ обратима и имеет благоприятный прогноз: после проведенной антибактериальной/антивирусной терапии, приема цитостатиков суставные проявления регрессируют.
Сердечный полимиозит
Обычно это заболевание проявляется в поражении миокарда, но могут пострадать все три сердечные оболочки, а также коронарные артерии.
Симптомы при сердечном ПМ:
- учащение сердечного ритма;
- аритмия;
- приглушённость тонов сердца;
- при неблагоприятном исходе инфаркт.
Поражение ЖКТ
Желудочно-кишечный полимиозит вызывается поражением кровеносных и нервных сосудов, и гладкой мускулатуры ЖКТ.
В результате этого нарушается питание слизистой оболочки и перистальтика кишечника:
- начинают проявляться симптомы гастрита и колита;
- на внутренних стенках желудка и кишок образуются эрозии и язвы;
- увеличивается опасность желудочно-кишечных кровотечений и перфораций, что может привести к перитониту и летальному исходу.
Сбои эндокринной системы
Эндокринные нарушения возможны при воспалении сосудов (васкулите), которые вызываются непосредственно самим системным миозитом, а также в виде последствия терапии ГКС — основного метода лечения при симптомах полимиозита и дерматомиозита.
В первую очередь поражаются гипофиз, надпочечники, половые железы.
Диагностика при дерматомиозите
Основные методы обследования при диагностировании ДМ:
- ОАК и БХАК (общий и биохимический анализы крови;
- иммунологические анализы;
- биопсия патологических соединительных тканей (является самым верификационным методом).
Диагностическая картина при ДМ следующая:
- СОЭ и лейкоциты незначительно повышены;
- ферменты мышечных повреждений КФК (креатинфосфокиназа) и ЛДГ (лактатдегидрогеназа) могут превышать норму в десять раз;
- также повышены альдолаза, АЛТ, АСТ.
Лечение дерматомиозита
Медикаментозные средства
Лечить воспаление соединительных тканей при ДМ необходимо при помощи:
- глюкокортикостероидов;
- иммуносупрессантов (метотрексат, сульфасалазин, азатиоприн, циклофосфомид и др.);
- антибиотиков, антивирусных препаратов;
- антигистаминных средств.
Комплексная поддерживающая терапия
При полимиозите, поражающем органы, проводят также комплексную поддерживающую терапию и профилактику возможных осложнений:
- Назначаются препараты для нормализации кровообращения и обмена в мягких тканях, антигипоксанты, витаминные комплексы.
- При лечении острых форм легочного полимиозита может потребоваться срочная ИВЛ, при поражении ЖКТ — экстренная операция, а при сердечной патологии — меры по предотвращению инфаркта или постинфарктная терапия.
Хирургическое лечение
Хирургическое вмешательство необходимо при разрастаниях соединительных тканей, их фиброзе или кальцинозе, если они затрагивают нервы, причиняя боль и ограничивая подвижность, или перекрывают сосуды.
В целом прогноз дерматомиозита благоприятен, за исключением паранеопластического и острого типа, в сочетании с поражением легких или сердца, либо приведшего к перитониту.
Дерматомиозит
Дерматомиозит(ДМ) син. болезнь Вагнера, болезнь Вагнера-Унферрихта-Хеппа — тяжелое прогрессирующее системное заболевание соединительной ткани, скелетной и гладкой мускулатуры с нарушением её двигательной функции, кожных покровов в виде эритемы и отёка и сосудов микроциркулятоного русла с поражением внутренних органов, нередко осложняющееся кальцинозом и гнойной инфекцией. У 25-30% больных кожный синдром отсутствует. В этом случае говорят о полимиозите (ПМ).
ЧастотаДМ считается редким заболеванием. Чаще болеют женщины. У детей частота 1,4-2,7:1, у взрослых 2-6,2:1.[1]
ЭтиологияПричины неизвестны. В настоящее время ДМ считается мультифакториальным заболеванием. Так как ДМ чаще встречается в южноевропейских странах, и заболеваемость увеличивается в весеннее и летнее время — не исключена роль инсоляции[1]. Однако наибольшее значение придается в настоящее время инфекционным агентам. Эпедимиологические исследования[2] указывают на частое наличие инфекционных заболеваний в течение 3-х месяцев, предшествующих началу ДМ. В качестве этиологически значимых рассматривают вирусы гриппа, парагриппа, гепатита В, пикорнавирусы, парвовирус, а также простейшие (токсоплазма). Среди бактериальных возбудителей подчеркивают роль боррелиоза иβ-гемолитического стрептококка группы А. К другим предполагаемым этиологическим факторам относят некоторые вакцины (против тифа, холеры, кори, краснухи, паротита) и лекарственные вещества (Д-пеницилламин, гормон роста).
паранеопластический (вторичный, опухолевый);
ювенильный дерматополимиозит (детский)
дерматомиозит (полимиозит) в сочетании с другими диффузными болезнями соединительной ткани.
Клиника Клинические проявления многообразны, они обусловлены генерализованным поражением микроциркуляторного русла, но ведущими являются кожный и мышечный синдром.
Кожные изменения Классическими кожными проявлениями являются симптом Готтрона и гелиотропная сыпь. Симптом Готтрона — появление красных и розовых, иногда шелушащихся узелков и бляшек на коже в области разгибательных поверхностей суставов (чаще межфаланговых, пястнофалагновых, локтевых и коленных). Иногда симптом Готтрона представлен только неярким покраснением, впоследствии полностью обратимым.
Гелиотропная сыпь — представляет собой лиловые или красные кожные высыпания на верхних веках и пространстве между верхним веком и бровью (симптом «лиловых очков»), часто в сочетании с отеком вокруг глаз. Сыпь может располагаться также на лице, на груди и шее (V-образная), на верхней части спины и верхних отделах рук (симптом «шали»), животе, ягодицах, бедрах и голенях. Часто на коже у больных появляются изменения по типу ветки дерева (древовидное ливедо) бордово-синюшного цвета в области плечевого пояса и проксимальных отделов конечностей.
Ранним признаком заболевания могут быть изменения ногтевого ложа, такие как покраснение околоногтевых валиков и разрастание кожи вокруг ногтевого ложа. Кожные проявления при ДМ чаще предшествуют поражению мышц в среднем несколько месяцев или даже лет. Изолированное поражение кожи в дебюте встречается чаще, чем поражение мышц и кожи одновременно.
Поражение скелетных мышцКардинальным симптомом является различной степени выраженности симметричная слабость мышц плечевого и тазового поясов, сгибателей шеи и мышц брюшного пресса. Обычно замечают затруднение в выполнении повседневных действий: подъем по лестнице, вставание с низкого стула и т. д. Прогрессирование заболевания приводит к тому, что больной плохо удерживает голову, особенно когда ложится или встает. Грозными симптомами является поражение дыхательной и глотательной мускулатуры. Вовлечение межреберных мышц и диафрагмы может привести к дыхательной недостаточности. При поражении мышц глотки изменяется тембр голоса, начинается гнусавость, поперхивание, возникают трудности при глотании пищи. Нередко пациенты жалуются на мышечную боль, хотя мышечная слабость может протекать и без болевого синдрома. Воспалительные изменения в мышцах сопровождаются нарушением их кровоснабжения, доставки питательных веществ, что приводит к уменьшению мышечной массы, разрастанию в мышцах соединительной ткани и развитию сухожильно-мышечных контрактур.
Поражение лёгких Поражение лёгочной системы у больных с дерматомиозитом обусловлено рядом факторов: мышечный синдром (гиповентиляция), присутствие и развитие инфекции, аспирации при глотании, развитие интерстициальной пневномии и фиброзирующего альвеолита. Мышечная слабость, которая распространяется на дыхательные мышцы, в том числе и диафрагму, становится причиной снижения вентиляционной функции лёгких. Клинические это выражается в частом и поверхностном дыхании, инспираторной одышке, развитии гипостатической пневмонии. Дисфагия с аспирацией жидкости и пищи в лёгкие обусловливает развитие аспирационной пневмонии. Поражение лёгких выявляется у 5-46% больных дерматомиозитом, главным образом в виде интерстициальной пневмонии, фиброзирующего альвеолита и фиброза. Одышка и кашель, хрипы и крепитация наблюдаются при выраженном поражении лёгких. Лёгочные функциональные тесты указывают на преимущественно рестриктивный тип нарушений со снижением общей и жизненной ёмкости лёгких, гипоксемия характеризуется умеренным снижением диффузионной способности лёгких. Выделяют определённые субтипы интерстициального поражения лёгких, которые следует учитывать при диагностике и лечении дерматомиозита:
Острый или подострый тип с тяжёлой быстропрогрессирующей одышкой и нарастающей гипоксемией уже в первые месяцы заболевания.
Хронический тип с медленнопрогрессирующей одышкой.
Асимптомный тип, протекает субклинически, выявляется при рентгенологическом и функциональном исследовании лёгких.
Первый тип интерстициального поражения лёгких имеет наихудший прогноз и требует ранней активной терапии глюкокортикостероидами, цитостатиками и др. Лёгочный фиброз развивается у 5-10% больных. Он характеризуется нарастающей инспираторной одышкой, сухим кашлем, крепитирующими хрипами в нижних отделах лёгких, нарастающей дыхательной недостаточностью. Необходимо иметь в виду возможность развития опухолевого, чаще метастатического, процесса в лёгких.
Другие симптомы Кальциноз мягких тканей (преимущественно мышц и подкожной жировой клетчатки) является особенностью ювенильного варианта заболевания, наблюдается в 5 раз чаще, чем при ДМ у взрослых [1], и особенно часто в дошкольном возрасте. Кальциноз может быть ограниченный или диффузный, симметричный или асиметричный, представляет собой отложение депозитов солей кальция (гидроксиапатитов) в коже, подкожной клетчатке, мышцах или межмышечных пространствах в виде единичных узелков, крупных опухолевидных образований, поверхностных бляшек. При поверхностном расположении кальцинатов возможна воспалительная реакция окружающих тканей, нагнаивание и отторжение их в виде крошковатых масс. Глубоко расположенные кальцинаты мышц, особенно единичные, можно выявить только при рентгенологическом исследовании.
Поражение суставовСуставной синдром может проявляться болями и ограничением подвижности в суставах, утренней скованностью как в мелких так и в крупных суставах. Припухлость встречается реже. Как правило при лечении все изменения в суставах претерпевают обратное развитие.
Поражение сердцаСистемный мышечный процесс и поражение сосудов обуславливает частое вовлечение в патологический процесс миокарда, хотя при ДМ могут страдать все три оболочки сердца и коронарные сосуды, вплоть до развития инфаркта. В активный период у больных отмечается тахикардия, приглушенность сердечных тонов, нарушения ритма.
Поражения желудочно-кишечного трактаОсновной причиной поражения ЖКТ при ДМ является распространенное поражение сосудов с развитием нарушения питания слизистой оболочки, нарушением нервной проходимости и поражением гладкой мускулатуры. Возможна клиника гастрита, колита, в том числе эрозивно-язвенные поражения. При этом могут наблюдаться незначительные или профузные кровотечения, возможна перфорация, приводящая к перитониту.
Эндокринные нарушенияПроявляются изменениями функциональной активности половых желёз, гипофизарно-надпочечниковой системы, которые могут быть связаны как с тяжестью заболевания и васкулитом, так и с проводимой стероидной терапией.
Диагностика Основой для диагноза является клиническая картина. В общем анализе крови при ДМ имеется только умеренно повышенная СОЭ, небольшой лейкоцитоз. В биохимическом анализе крови характерно повышение т. н. «ферментов мышечного распада» (креатинфосфокиназы, лактатдегидрогеназы, АЛТ, АСТ, альдолазы), что имеет диагностическое значение. При остром процессе КФК и ЛДГ может превышать норму в 10 раз и более. Иммунологические исследования: АТ к гистидил тРНК синтетазе (Jo1) Инструментальные методы-биопсия мышц-для подтверждения диагноза
Лечение Основа лечение — глюкокортикоиды, по показаниям цитостатики (метотрексат, циклофосфамид, азатиоприн) и препараты, направленные на устранение нарушений микроциркуляции, обмена веществ, поддержание функций внутренних органов, предотвращение осложнений заболевания и терапии.
1. Е. И. Алексеева, С. И. Валиева, Т. М. Бзарова, Е. Г. Чистякова и др. «Ревматология» -сборник методических материалов с. 40-47
2. Детская ревматология: руководство для врачей, под ред. А. А. Баранова, Л. К. Баженовой. М., Медицина, 2002.
3. Л. А. Сайкова, Т. М. Алексеева «Хронический полимиозит» М., Фолиант, 2000, 120 с.
Дерматомиозит— воспалительное поражение мышц, характеризующееся поражением поперечно-полосатой и гладкой мускулатуры с нарушением двигательной функции, а также поражением кожи в виде покраснения и отёка, преимущественно на открытых участках тела.
Преобладающий возраст развития заболевания: определяют два пика заболеваемости — в возрасте 5—15 и 40—60 лет. Преобладающий пол — женский (2:1).
Причина возникновения дерматомиозита не известна. Обсуждают возможную роль вирусных факторов, прежде всего пикорнавирусов. Наличие связи между онкологией и дерматомиозитом позволяет предположить аутоиммунную реакцию, обусловленную антигенной маскировкой тканей опухоли и мышечной ткани.
Проявления дерматомиозитаМышечная слабость: затруднения при причёсывании, чистке зубов, вставании с низкого стула, посадке в транспорт
Поражение кожи: фотодерматит и «солнечный» отёк окологлазной области, покраснение кожи лица и в зоне «декольте», красные шелушащиеся высыпания над мелкими суставами кистей, покраснение и шелушение кожи ладоней (рука механика)
Нарушения глотания. Сухость слизистых оболочек
Поражение лёгких. Поражение сердца
Симметричное поражение суставов без деформаций, поражающий чаще всего мелкие суставы кистей; часто развивается в дебюте заболевания
Синдром запястного канала: отёк кистей, боль и снижение чувствительности в I—IIIпальцах кистей иIVпальца
Обследование на дерматомиозит
Увеличение содержания КФК в сыворотке крови
Альдолаза сыворотки крови повышена
Повышение концентрации креатинина (менее чем у 50% пациентов) в сыворотке крови
Наличие миоглобина в моче
Увеличение СОЭ в общем анализе крови
Высокие титры ревматоидного фактора (менее чем у 50% пациентов) в сыворотке крови
Наличие АНАТ (более чем у 50% пациентов)
На ЭКГ — аритмии, нарушения проводимости
Электромиография — мышечная возбудим?ость повышена
Биопсия мышц (дельтовидной или четырёхглавой мышцы бедра) — признаки воспаления
Рентгенологические изменения суставов не характерны (у детей возможно образование кальцинатов в мягких тканях)
Лечение дерматомиозитаГормоны служат препаратом выбора при лечении дерматомиозита (например, преднизолон). В острой стадии заболевания начальная доза преднизолона — 1 мг/кг/сут. При отсутствии улучшения в течение 4 недель следует увеличить дозу по 0,25 мг/кг/мес до 2 мг/кг/сут с адекватной оценкой клинической и лабораторной эффективности. После достижения клинико-лабораторной ремиссии (но не ранее чем через 4—6 недель от начала лечения) дозу преднизолона постепенно снижают (около 1/4 суточной дозы в течение каждого месяца под клинико-лабораторным контролем, при отрицательной динамике дозу вновь увеличивают). Общая продолжительность лечения дерматомиозита — приблизительно 2—3 года.
Метотрексат. При приёме внутрь начальная доза 7,5 мг/нед с повышением на 0,25 мг/нед до получения эффекта (не более 25 мг/нед). При внутривенном введении начальная доза 0,2 мг/кг/нед с повышением на 0,2 мг/кг/нед (не более 25 мг/нед) до получения эффекта. При данном заболевании метотрексат в/м не вводят! Клинический эффект препарата развивается обычно через 6 недель, максимальный эффект — через 5 месяцев. По достижении ремиссии метотрексат отменяют, постепенно снижая дозу (на 1/4 в неделю). При лечении дерматомиозита необходимо проведение общих анализов крови, мочи, а также функциональных проб печени. Метотрексат противопоказан при беременности, заболеваниях печени, почек, костного мозга; несовместим с антикоагулянтами, салицилатами и лекарствами, угнетающими кроветворение
Азатиоприн (менее эффективен, чем метотрексат). Доза 2—3 мг/кг/сут. Максимальный эффект развивается обычно через 6—9 месяцев. Далее суточную дозу снижают на 0,5 мг/кг каждые 4—8 недели до минимальной эффективной. Азатиоприн противопоказан при выраженном угнетении кроветворения, тяжёлых заболеваниях печени, беременности
Циклоспорин: начальная доза 2,5—3,5 мг/кг, поддерживающая доза 2—2,5 мг/кг
Циклофосфамид применяют при развитии поражения легких по 2 мг/кг/сут.
Аминохинолиновые производные (гидроксихлорохин 200 мг/сут) позволяют контролировать кожные проявления дерматомиозита.
Иммуноглобулин внутривенно в дозе 0,4—0,5 г/кг (лечение продолжительное).
Дерматомиозит (полимиозит)
Дерматомиозит (полимиозит) — это системное заболевание с преимущественным поражением кожи и мышц, а также с разнообразными изменениями со стороны внутренних органов. Болезнь имеет еще несколько названий: полимиозит, пойкилодерматомиозит, склеродерматомиозит, ангиомиозит, генерализованный миозит, генерализованный фибромиозит.
Что провоцирует / Причины Дерматомиозита (полимиозита):
Дерматомиозит (полимиозит) могут вызвать переохлаждение, длительные пребывания на солнце, вакцинации, беременность, различные лекарственные средства, травмы, вирусные инфекции. У некоторых больных установлена связь между дерматомиозитом и раковой опухолью, т. е. раковая опухоль может вызвать дерматомиозит.
Патогенез (что происходит?) во время Дерматомиозита (полимиозита):
В патогенезе дерматомиозита ведущую роль играют аутоиммунные процессы, в результате которых образуются ауто-антитела к мышцам, в сосудах скелетных мышц откладываются иммуноглобулины. Кроме аутоиммунного механизма, причиной дерматомиозита может быть и нейроэндокринная реактивность организма в определенные периоды жизни. Болезнь может развиться в переходных возрастах (подростковом и климактерическом).
Симптомы Дерматомиозита (полимиозита):
Дерматомиозит (полимиозит) может начаться либо остро, либо развиваться постепенно. Характерным проявлением болезни становится мышечный синдром в виде мышечной слабости, болей в мышцах. Повышается температура тела до очень высоких значений, появляются боли в суставах, плотные распространенные отеки, поражения кожи. У всех больных поражаются скелетные мышцы. Боли в мышцах возникают не только при движениях, но и в покое, при надавливании на них. Характерна нарастающая мышечная слабость. Сами мышцы увеличиваются в объеме, уплотняются. В результате слабости в мышцах нарушаются активные движения, больные не могут поднять конечности, самостоятельно садиться. Для дерматомиозита характерно поражение мышц шеи и плечевого пояса, из-за которого нарушаются движения головы, вплоть до невозможности ее удерживать сидя или стоя. В случае распространенности процесса больные по сути полностью обездвижены, а в особо тяжелых случаях развивается состояние полной прострации. Если патологический процесс развивается в мимических мышцах, то лицо становится маскообразным, поражение глоточных мышц ведет к нарушению или невозможности глотания. К нарушению дыхания приводит поражение межреберных мышц и диафрагмы. Могут поражаться глазодвигательные мышцы, что приводит к соответствующей симптоматике со стороны органа зрения. Дерматомиозит необходимо отличать от неврологической симптоматики при истинных поражениях нервной системы.
На ранних стадиях болезни отмечаются отечность и болезненность мышц. Позже мышечные волокна становятся дистрофичными, вплоть до рассасывания с последующим замещением волокон соединительной тканью, т. е. развивается миофиброз. Мышцы атрофируются, появляются контрактуры. Реже в мышцах откладывается кальций. Кальциноз развивается и в подкожной клетчатке, особенно у больных молодого возраста. При дерматомиозите очень разнообразны поражения кожи. Это преимущественно эритемы на открытых частях тела, а также папулезные, буллезные (пузыревидные) высыпания, пурпура, сосудистые звездочки, участки ороговения кожи, повышенная или пониженная пигментация, вплоть до исчезновения пигментации на отдельных участках кожи. Часто сыпь сопровождается зудом. Очень характерным кожным проявлением болезни является наличие отека вокруг глаз с пурпурно-лиловой эритемой, так называемые дерматомиозитные очки.
При дерматомиозите (полимиозите) поражаются внутренние органы. Со стороны сердечно-сосудистой системы характерны миокардиты (воспаления сердечной мышцы) или миокардиодистрофии. Поражения миокарда приводят к тахикардии (сердцебиению) и непостоянству пульса, пониженному давлению, расширению сердца влево, систолическому шуму на верхушке и т. д. При распространенном поражении миокарда развивается сердечная недостаточность. Легкие поражаются либо вследствие патологического процесса в межреберных мышцах или диафрагме, либо вследствие вторичной инфекции. Это связано с предрасположенностью больных к бактериальным заражениям из-за гиповентиляции (снижения вентиляции) легких или нарушения глотания и аспирации пищи. При остром течении больных беспокоит одышка, часто значительная, развивается синюшность кожи (цианоз). Возможен медленно развивающийся легочный фиброз с развитием гипертонии в малом круге кровообращения и легочном сердце.
Почти у половины больных имеются желудочно-кишечные патологии. Они проявляются отсутствием аппетита, болями в животе, воспалительными реакциями со стороны желудка и тонкого кишечника. Вследствие развивающейся мышечной патологии характерна гипотония верхней трети пищевода, могут поражаться слизистые оболочки желудка и кишечника с отеками, кровоизлияниями, вплоть до образования некрозов. Могут быть тяжелые желудочно-кишечные кровотечения, прободения желудка и кишечника, иногда кишечная непереносимость. В разгар болезни обычно развивается диффузный гломерулонефрит или незначительная альбуминурия. У половины больных увеличиваются печень и селезенка, лимфоузлы в различных частях тела.
По течению заболевание бывает острым, подострым и хроническим. Острое течение характеризуется чрезвычайно быстрым нарастанием поражения поперечно-полосатой мускулатуры, вплоть до полной обездвиженности, нарушения глотания и речи. Часто имеет место тяжелая картина токсического заболевания с высокой лихорадкой, разнообразными кожными высыпаниями. При отсутствии лечения через 3- 6 месяцев может наступить летальный исход, причиной которого является аспирационная пневмония, легочно-сердечная недостаточность в связи с тяжелыми поражениями сердца и легких.
При подостром течении заболевание имеет цикличный характер, но патологический процесс и в этом случае неуклонно прогрессирует с нарастанием слабости, поражений кожи и внутренних органов. При этом течении болезни также может быть летальный исход, но при адекватном лечении возможно выздоровление или переход в хроническое течение с развитием контрактур, кальцинозов, ухудшением двигательной активности больных.
Наиболее благоприятной формой дерматомиозита является хроническая форма, имеющая также цикличное течение. Поражаются только отдельные мышцы. Состояние больных длительное время остается удовлетворительным, сохраняется работоспособность. Среди этой категории больных имеются исключения. Это больные, у которых развиваются обширные кальцинозы (отложения солей кальция) в коже и подкожной клетчатке, а также в мышцах, что приводит к стойким контрактурам и обездвиженности.
Диагностика Дерматомиозита (полимиозита):
Диагноз дерматомиозита ставится на основании клинических проявлений, электромиографических данных (исследования электрической активности мышц) и данных лабораторных показателей. В крови обычно наблюдается лейкоцитоз, чаще умеренный, в лейкоцитарной формуле — выраженная эозинофилия (до 25-70%), редко обнаруживается железодефицитная анемия (малокровие). При остром течении умеренно, но стойко ускорена СОЭ (скорость оседания эритроцитов).
Характерным считается нарастание активности ферментов: альдолазы, лактатдеги-дрогеназы, креатинфосфокиназы, аспартат- и аланинами-нотрансфераз. Очень большое значение имеет креатинурия (увеличение кретинина мочи). Микроскопическое исследование поперечно-полосатых мышц, взятых при биопсии, показывает утолщение мышечных волокон с потерей поперечной исчерченности, нарушение трофики, вплоть до некроза.
Лечение Дерматомиозита (полимиозита):
После достижения лечебного эффекта дозу гормонов снижают очень медленно (по таблетке каждые 7-10 дней) до поддерживающей дозы на фоне делагила (0,25 г), плаквенила (0,2 г) по одной таблетке вечером. Только при стойкой ремиссии гормоны могут быть полностью отменены. Триамнуполон противопоказан из-за способности усиливать слабость мышц. На фоне лечения глюкокортикоидами исчезают воспалительные уплотнения в коже и мышцах, нормализуется глотание, речь, приходит в норму сердечно-сосудистая система. Но улучшение наступает очень медленно: сначала улучшается функция гладких мышц, затем — поперечно-полосатых.
Прогноз удовлетворительный, особенно у лиц молодого возраста. При рано начатом лечении адекватными дозами гормонов наступает стойкое выздоровление. При хроническом течении наблюдается волнообразность клинических проявлений заболевания.
Профилактика Дерматомиозита (полимиозита):
Специфическая (первичная) профилактика дерматомиозита (полимиозита) не разработана. Вторичная заключается в диспансерном наблюдении, поддерживающем лечении кортикостероидами, санации очагов хронической инфекции, снижении аллергизации организма.
Статья написана по материалам сайтов: doctorpiter.ru, medportal.su, zaspiny.ru, studfiles.net, vk.com.
»